Биомаркеров хронической сердечной недостаточности
Биохимические маркеры ХСН
По мере необходимости возможно определение уровня С-реактивного белка, мочевины и мочевой кислоты плазмы. При резком ухудшении состояния пациента целесообразно оценить содержание кардиоспецифических ферментов с целью исключения острого ИМ.
Повышение уровня креатинина у больного ХСН может быть:
— связано с первичной патологией почек;
— следствием сопутствующего заболевания или состояния (АГ, СД, пожилой возраст);
— следствием СН (гипоперфузия почки, застойная почка);
— связано с избыточным приемом диуретиков и/или иАПФ.
В таблице представлена формула расчета клиренса креатинина (КК) – показателя, более точно, чем сывороточный креатинин, определяющего функциональное состояние почек.
При застое крови в печени может наблюдаться повышение активности печеночных ферментов.
Проведение анализа мочи целообразно для выявления протеинурии и глюкозурии, что позволяет сделать заключение о возможном наличии независимой первичной почечной патологии или СД –состояний, провоцирующих развитие или усугубляющих течение СН.
Гипонатриемия и признаки дисфункции почек при СН указывают на неблагоприятный прогноз.
Определениеуровня натрий-уретических пептидов.
В настоящее время полностью доказана тесная связь между тяжестью сердечной дисфункции (прежде всего, ЛЖ) и содержанием натрий-уретических пептидов (НУП) в плазме, что позволяет рекомендовать определение концентрации этих пептидов в качестве «лабораторного теста» ХСН. В настоящее время наиболее полно охарактеризованы N-концевой предсердный натрий-уретический пептид (ПНП), мозговой натрий-уретический пептид (МНУП или BNP) и его предшественник, N-концевой МНУП (NT-pro BNP).
Наиболее оправданным с клинической точки зрения представляется использование этого теста не столько для подтверждения, сколько для исключения диагноза сердечной недостаточности, поскольку тест обладает исключительно высокой отрицательной прогностической ценностью: низкий уровень НУП имеет отрицательной предсказующее значение >90%: т.е. при нормальной уровне НУП вероятность ХСН у нелеченных больных близка к «0». Известно, что «нормальный» уровень НУП зависит от возраста, пола обследуемого, методики измерения и т.д. и в Европейской популяции составляет 0,5-30 pg/ml.
Первым диагностическим шагом при подозрении на сердечную недостаточность уже сейчас можно рассматривать определение содержания НУП, и только в случае обнаружения повышенного их содержания (для МНУП >100 pg/ml; для NT-pro BNP>125 pg/ml) пациент должен пройти ЭхоКГ или любое другое исследование по оценке функции сердца.
Дата добавления: 2014-09-07 | Просмотры: 890 | Нарушение авторских прав
Использованные источники:
Диагностика и лечение хронической сердечной недостаточности сегодня
О статье
Для цитирования: Галявич А.С. Диагностика и лечение хронической сердечной недостаточности сегодня // РМЖ. 2014. №12. С. 867
Определение хронической сердечной недостаточности
Сердечная недостаточность характеризуется изменением структуры или функции сердца, ведущим к его неспособности доставлять кислород в соответствии с потребностью тканей, несмотря на нормальное давление наполнения [1].
В соответствии с современными международными рекомендациями хроническая сердечная недостаточность (ХСН) определяется как синдром, при котором у пациента имеются типичные жалобы (одышка, отеки ног, утомляемость) и симптомы (повышенное венозное югулярное давление, хрипы в легких, смещенный верхушечный толчок) в результате изменения структуры или функции сердца [2].
Сердечная недостаточность может проявляться как при сниженной, так и нормальной фракции выброса левого желудочка (ФВ ЛЖ). Здесь и далее рассматривается ХСН только со сниженной ФВ ЛЖ как наиболее часто встречающийся вариант у больных после инфаркта миокарда.
Диагностика хронической сердечной недостаточности
Основой для диагностики ХСН являются клинические проявления (жалобы и объективные признаки), изменение ряда лабораторных показателей и данные инструментальных методов исследования. Основные жалобы и объективные признаки при ХСН приведены в таблице 1 [2].
ЭКГ после перенесенного инфаркта миокарда является одной из основ контроля состояния пациента, поскольку она отражает электрическое состояние миокарда в настоящее время и определенную динамику процессов его заживления во временном отношении.
У больных после перенесенного инфаркта миокарда с ХСН следует контролировать ряд лабораторных показателей. К ним относятся общий анализ крови (с подсчетом гемоглобина, эритроцитов, лейкоцитов, тромбоцитов, гематокрита), показатели функции печени и почек (креатинин, СКФ), уровни электролитов (калий, натрий), глюкоза крови.
Среди современных биохимических показателей, подтверждающих дисфункцию сердца, в настоящее время основным является мозговой натрийуретический пептид. Наряду с ним изучаются и апробируются новые биомаркеры ХСН, что является актуальным, особенно для постинфарктного состояния с бессимптомной дисфункцией ЛЖ [3].
Основным инструментальным способом верификации дисфункции миокарда сегодня стала ЭХО-КГ . Из применяемых методов оценки ФВ ЛЖ у больных после инфаркта миокарда наиболее адекватным является апикальный биплановый метод дисков по Симпсону [4, 5]. Тем не менее, при измерении ФВ ЛЖ по методу Симпсона стандартная ошибка у одного и того же исследователя может быть 3,3% [6]. Это означает, что если этот же самый специалист подсчитает ФВ как 34%, то при повторном замере ФВ может быть в пределах между 27% и 41% [7]. Следует отметить, что эти данные основываются на замерах, проводимых за рубежом техниками, а не врачами. Тем не менее, для повышения точности определения ФВ ЛЖ рассматривается ряд мер:
- использование эхо-контрастирования полости ЛЖ [8];
- использование трехмерной ЭХО-КГ , которая пока не стандартизирована;
- применение МРТ сердца, которая является очень дорогой в сравнении с ЭХО-КГ ;
- определение дисфункции ЛЖ [9, 10].
Метод Teichholz, основанный на замерах в одномерном режиме ЭХО-КГ , у больных после инфаркта миокарда неприемлем, поскольку участки дисфункции миокарда остаются вне зоны видимости.
При оценке сократимости миокарда из этих же соображений не следует ориентироваться на такой показатель сократимости миокарда, как фракция укорочения.
Лечение хронической сердечной недостаточности
В современных рекомендациях, как это принято в последние годы, указываются классы рекомендаций и уровни доказанности, поэтому далее при рассмотрении вопросов лечения будут приводиться ссылки на классы рекомендаций и уровни доказанности (табл. 2, 3).
При наличии признаков дисфункции ЛЖ или явной ХСН следует рассмотреть возможность применения лекарственных средств следующих групп — β-адреноблокаторов (БАБ), ингибиторов АПФ (иАПФ) (или блокаторов рецепторов ангиотензина 2 — сартанов), сердечных гликозидов, диуретиков, антагонистов альдостерона, блокатора If-каналов синусового узла ивабрадина.
1. БАБ
Имеется достаточно доказательств пользы применения БАБ при ХСН. В три ключевых крупных исследования (Cardiac Insufficiency Bisoprolol Study II (CIBIS II), Carvedilol Prospective Randomized Cumulative Survival (COPERNICUS) и Metoprolol CR/XL Randomised Intervention Trial in Congestive Heart Failure ( MERIT-HF ) были включены около 9 тыс. пациентов с ХСН различной степени [11–16].
В каждом из этих исследований было продемонстрировало снижение смертности на 34% и числа госпитализаций по поводу ХСН на 28–36% в течение 1 года лечения.
В исследовании с небивололом (Study of Effects of Nebivolol Intervention on Outcomes and Rehospitalization in Seniors With Heart Failure (SENIORS) лечение данным лекарством привело к снижению комбинированной конечной точки (смерть или госпитализация) на 14%, но при этом не было снижения смертности [17].
Следует подчеркнуть, что при лечении больных ХСН одним из БАБ может возникать артериальная гипотензия и гипоперфузия органов и тканей, что является поводом для отмены БАБ.
2. Сердечные гликозиды
Из данной группы лекарственных средств в настоящее время применяется только дигоксин. Дигоксин назначается при наличии тахисистолической формы фибрилляции/или трепетания предсердий и невозможности (противопоказаниях) применения БАБ. Дигоксин можно применять и при синусовой тахикардии со значительно сниженной ФВ ЛЖ по данным ЭХО-КГ (менее 30%), а также при выраженной гипотензии, являющейся противопоказанием для назначения БАБ [18].
Применение дигоксина не влияет на показатели смертности, однако ведет к снижению числа госпитализаций по поводу ухудшения течения ХСН на 28% в течение 3 лет лечения. Эти данные подтверждаются результатами метаанализа, в котором дигоксин продемонстрировал улучшение симптомов и предупреждение ухудшения течения ХСН [19].
Следует помнить о побочных действиях дигоксина, в частности о его проаритмогенном эффекте (вплоть до желудочковых аритмий), особенно на фоне гипокалиемии. В связи с этим при лечении дигоксином следует контролировать электролиты сыворотки и функцию почек.
3. Ингибиторы АПФ
Эффективность иАПФ у больных ХСН была изучена в исследованиях, ставших классическими в кардиологии, — Cooperative North Scandinavian Enalapril Survival Study (CONSENSUS) [20], Studies of Left Ventricular Dysfunction (SOLVD) [21], Assessment of Treatment with Lisinopril And Survival (ATLAS) trial [22].
иАПФ изучались также у больных в острой стадии инфаркта миокарда (каптоприл — в исследовании Survival and Ventricular Enlargement (SAVE), рамиприл — в исследовании Acute Infarction Ramipril Efficacy (AIRE), трандолаприл — в исследовании TRAndolapril Cardiac Evaluation (TRACE)). Применение данных иАПФ привело к снижению относительного риска смерти на 26% и снижению на 27% относительного риска смерти или госпитализаций по поводу ХСН [23].
иАПФ могут вызывать такие побочные эффекты, как ухудшение функции почек, гиперкалиемия, артериальная гипотензия, кашель, ангионевротический отек, о чем следует помнить при выборе лекарств пациенту с ХСН.
иАПФ следует применять только у пациентов с адекватной функцией почек (креатинин не более 221 мкмоль/л и СКФ не менее 30 мл/мин/1,73 м²) и нормальным уровнем калия сыворотки.
4. Антагонисты минералокортикоидных рецепторов (АМР) (антагонисты альдостерона)
Эффективность АМР была изучена в таких исследованиях, как Randomized Aldactone Evaluation Study (RALES) trial [24], Eplerenone in Mild Patients Hospitalization and Survival Study in Heart Failure ( EMPHASIS-HF ) [25], Eplerenone Post-Acute Myocardial Infarction Heart Failure Efficacy and Survival Study (EPHESUS) [26].
Применение спиронолактона в течение 2 лет наблюдения привело к снижению относительного риска смерти на 30% и госпитализаций по поводу ХСН на 35% [24].
Лечение эплереноном привело к снижению относительного риска сердечно-сосудистой смертности или госпитализаций по поводу ХСН на 37%, смертности от любых причин — на 24%, сердечно-сосудистой смертности также на 24%, снижению госпитализаций по поводу ХСН — на 42% [25].
Следует помнить о том, что эплеренон и спиронолактон могут вызывать гиперкалиемию и ухудшение функции почек. В связи с этим при применении лекарств данной группы следует контролировать функцию почек и уровень калия, особенно у пожилых лиц.
5. Диуретики
Показанием для назначения диуретиков является наличие отечного синдрома. В таблице 4 приведены дозы диуретиков, применяемые в кардиологии. Следует отметить, что для лечения ХСН не используется индапамид, а в нашей стране недоступен диуретик метолазон.
При применении диуретиков следует помнить об их побочных эффектах, в т. ч. способности петлевых и тиазидных диуретиков вызывать гипокалиемию, а также ухудшать функцию почек (необходимо контролировать СКФ).
6. Ивабрадин
Блокатор If-каналов синусового узла ивабрадин замедляет число сердечных сокращений и применяется при наличии синусовой тахикардии и сниженной ФВ ЛЖ по данным ЭХО-КГ , особенно при невозможности увеличения дозы БАБ из-за угрозы развития артериальной гипотензии. В исследовании The Systolic Heart failure treatment with the If inhibitor ivabradine Trial (SHIFT) с включением 6588 больных с ХСН III–IV ФК по NYHA с ЧСС более 70 уд./мин и ФВ ЛЖ менее 35% комбинированная конечная точка была снижена на 18%, риск госпитализаций по поводу ХСН уменьшился на 26%, хотя не было достоверного влияния на показатели сердечно-сосудистой и общей смертности [27]. Ивабрадин также улучшил функцию ЛЖ и качество жизни больных ХСН.
В таблице 5 представлены лекарственные средства, потенциально показанные всем больным с систолической ХСН с ФК II–IV по NYHA.
В таблице 6 представлены названия и дозы лекарственных средств, применявшихся в клинических исследованиях у больных ХСН.
В таблице 7 представлены другие средства с менее определенной пользой, применяемые у больных с симптомной систолической ХСН (ФК II–IV по NYHA).
В таблице 8 представлены рекомендации по фармакологическому лечению стабильной стенокардии напряжения у больных с ХСН (ФК NYHA II–IV ) и систолической дисфункцией ЛЖ.
Для нашей страны относительно новыми лекарственными средствами являются открыватель калиевых каналов никорандил и метаболический препарат ранолазин.
Из метаболических средств при ИБС и ХСН применяется триметазидин. В опубликованном недавно метаанализе по использованию триметазидина [28] показано, что при его применении у больных ХСН достоверно снижается число госпитализаций без влияния на общую смертность. Кроме того, применение триметазидина приводит не только к достоверному увеличению ФВ ЛЖ и времени нагрузки, но и снижению ФК по NYHA, уменьшению конечного диастолического и конечного систолического размеров, а также к снижению уровня мозгового натрийуретического пептида. Авторы констатировали, что добавление триметазидина к лечению больных ХСН улучшает клинические симптомы и функцию сердца.
При наличии ХСН не рекомендуются статины. В 2-х исследованиях у пациентов с ХСН розувастатин не продемонстрировал пользы, хотя было мало доказательств и его отрицательного действия [29, 30]. Нерекомендуемые средства при наличии явной ХСН представлены в таблице 9.
В ряде случаев медикаментозное лечение ХСН достигает своих пределов, что проявляется рефрактерностью к назначаемым лекарствам и ухудшением течения заболевания. В таких ситуациях определенную помощь в коррекции ХСН могут оказать специальные устройства, такие как ресинхронизаторы (РСТ). В норме ЛЖ и ПЖ сокращаются синхронно. При ХСН из-за ослабления работы ЛЖ возникает задержка его возбуждения и сокращения, что приводит к асинхронии работы всего сердца. Данное патофизиологическое явление приводит к дальнейшему прогрессированию ХСН. В связи с этим обстоятельством были разработаны специальные устройства — ресинхронизаторы, которые заставляют обе половины сердца сокращаться одновременно. Имеются убедительные факты, свидетельствующие об улучшении течения ХСН при имплантации РСТ. Причем эффективность ресинхронизирующей терапии показана не только при выраженной ХСН [31, 32], но и при ХСН II ФК по NYHA [33, 34].
В таблицах 10–12 приведены рекомендации по имплантации РСТ больным с ХСН с различными клиническими проявлениями.
Около половины смертей при ХСН возникают внезапно, и в большинстве случаев это происходит из-за желудочковых нарушений ритма сердца. В связи с высокой вероятностью возникновения тяжелых желудочковых нарушений ритма сердца у больных ХСН, приводящих нередко к внезапной смерти, следует проводить ее профилактику. Антиаритмические лекарства, к сожалению, не снижают риск внезапной смерти у больных ХСН, а в некоторых случаях даже могут его увеличить [35]. В связи с этим были разработаны специальные устройства — имплантируемые кардиовертеры-дефибрилляторы (ИКД).
В таблице 13 представлены рекомендации по ведению пациентов с желудочковыми аритмиями при ХСН.
ИКД могут быть применены в качестве средства вторичной профилактики внезапной сердечной смерти, т. е. у пациентов, которые уже переносили эпизод остановки сердца или устойчивый пароксизм желудочковой тахикардии. Эффективность ИКД в таких случаях несомненна [36, 37].
ИКД могут быть применены в качестве средства первичной профилактики, т. е. у пациентов, у которых пока не было ни эпизода внезапной смерти, ни тяжелых желудочковых нарушений ритма сердца. В таких случаях установку ИКД следует рассматривать только после периода оптимального медикаментозного лечения не менее 3 мес. и если ФВ ЛЖ остается низкой. Раннее применение ИКД с целью первичной профилактики у больных после инфаркта миокарда себя не оправдало, в связи с чем его установку с этой целью рекомендуют через 40 дней после инфаркта [38, 39]. Рекомендации по применению ИКД у пациентов с ХСН представлены в таблице 14.
Важным практическим аспектом установки ИКД является обсуждение с пациентом цели данного вмешательства и возможных осложнений, в частности ложных срабатываний устройства [40].
Использованные источники:
Диагностическая ценность галектина-3 как биомаркера сердечной недостаточности
В настоящее время сердечная недостаточность (СН) является одной из актуальных проблем здравоохранения во многих странах мира, при этом в большинстве из них точные данные о заболеваемости и распространенности СН отсутствуют.
СН ассоциируется со значительной стоимостью лечения больных, высоким уровнем их инвалидизации и смертности. Следует отметить, что иногда определить причину СН не удается, поэтому особое внимание уделяется поиску биомаркеров для дифференциальной диагностики, которые могут применяться как для идентификации стадии СН, так и для оценки риска, прогноза заболевания и дальнейшего мониторирования эффективности терапии.
К настоящему времени определено большое количество (свыше 100) биомаркеров, которые имеют тесную связь с развитием СН, однако интерпретация таких аналитов и клиническое значение очень часто далеки от идеала [7]. К биологическим маркерам предъявляются не только такие требования, как точность, надежность, воспроизводимость, чувствительность и специфичность, – желательно, чтобы они не зависели от возрастных, расовых и половых отличий, а также, что чрезвычайно важно, предполагали однозначную интерпретацию результатов. Сейчас обсуждают потребность в новых маркерах, которые не только обнаруживаются при патологическом процессе, но и непосредственно участвуют в патогенезе сердечно-сосудистых заболеваний, что повышает прогностическую ценность указанных маркеров и делает их потенциальными мишенями для терапевтического воздействия.
Одним из таких маркеров является галектин-3, который относится к семейству белков галектинов, способных связываться с остатками β-галактозы гликопротеинов и гликолипидов. Галектины присутствуют в тканях организмов живых существ – начиная от низших беспозвоночных до млекопитающих. Различные члены этого семейства играют роль в регуляции роста, клеточной адгезии и миграции, в некоторых случаях связаны с опухолевой трансформацией клетки и метастазами, участвуют в клеточной сигнализации и регулировании иммунного ответа [1].
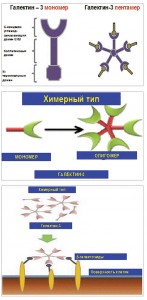
Все представители галектинов состоят из полипептидного участка, содержащего последовательность из 70-130 аминокислот, связанных с одним или несколькими углеводными остатками посредством специфического домена CRD (carbohydrate-recognition domain). Уже идентифицированы 15 членов этого семейства. Изоформы 1, 2, 5, 7, 10, 11, 13-15 содержат только один домен CRD, другие представители этого семейства имеют два гомологичных домена CRD в составе одной полипептидной цепи (изоформы 4, 6, 8, 9 и 12; рис. 1).

Открытие нового биомаркера галектина-3, известного также как Mac-2, CBP-35, L29, LBP, считается современным достижением молекулярной биохимии (рис. 2).
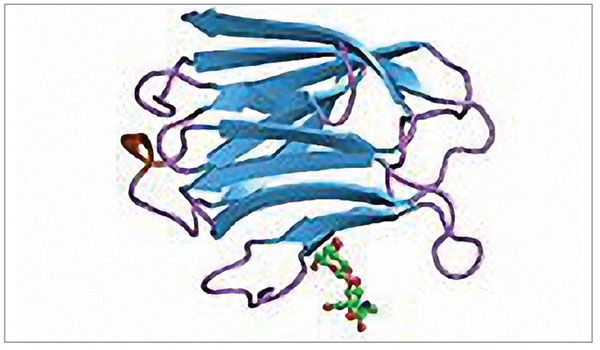
Это белок с молекулярной массой 30 кДа, имеющий структуру в виде тандемных повторов коротких аминокислотных последовательностей, его N-концевой домен связан с С-концевым углеводраспознающим доменом. При этом С-концевой домен отвечает за лектиновую активность, а присутствие N-концевого домена необходимо для полной биологической активности галектина-3 [4] (рис. 3).
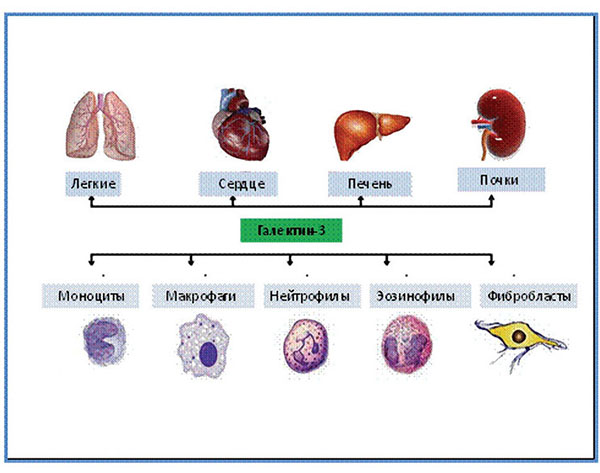
Галектин-3 находится в клетках разных тканей. Наибольшее его количество содержится в тканях легких, селезенки, желудка, толстой кишки, надпочечников, матки, яичников. Гораздо более низкий уровень галектина-3 содержится в тканях почек, сердца, головного мозга, поджелудочной железы и печени. При патологических процессах уровень экспрессии галектина-3 может существенно изменяться. Галектин-3 экспрессируется на поверхности мембран различных клеток, включая макрофаги, эозинофилы, нейтрофилы, моноциты и фибробласты [5] (рис. 4).
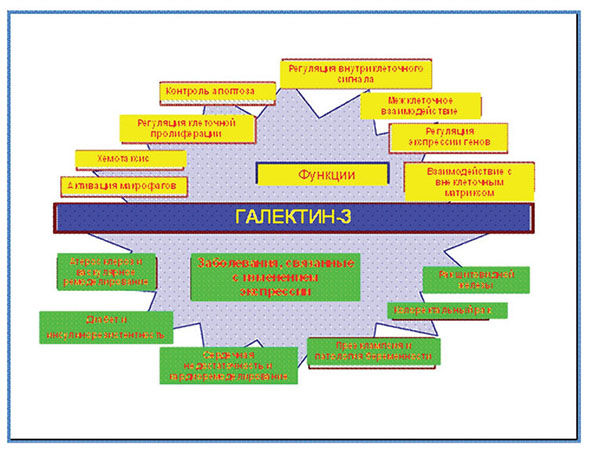
Галектин-3 задействован во многих биологических процессах, таких как фиброз миокарда, эндогенное воспаление, рост и пролиферация клеток, апоптоз; выступает как индуктор миграции макрофагов и др. [2, 3] (рис. 5).
Благодаря особенностям пространственной конфигурации и химической структуре галектин-3 обладает способностью к распознаванию молекул углеводов и коллагенподобных доменов, что позволяет взаимодействовать с широким спектром внеклеточных сахаров, белков, а также негликозилированных молекул и внеклеточных рецепторов. Галектин-3 локализуется в цитоплазме, саркоплазматическом ретикулуме, ядре и митохондриях. Цитозольный пул галектина-3 при активации смещается к плазматической мембране и интегрируется для выделения из мембраны (рис. 6).
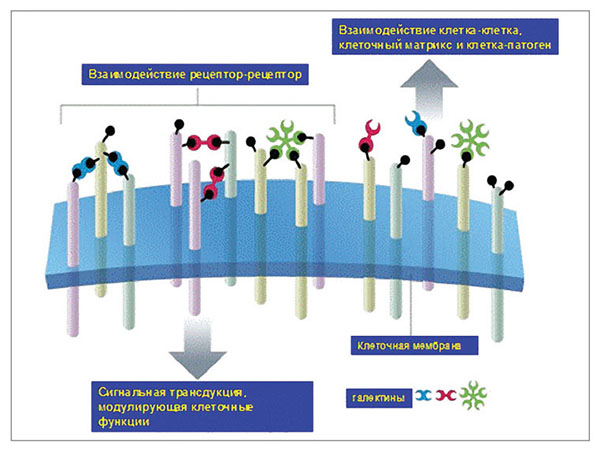
В настоящее время обобщены последние достижения в области исследований галектина-3 с акцентом на роль в развитии СН, прогрессировании фиброза предсердий, ремоделировании сердца. Установлено, что экспрессия галектина-3 минимальна или практически отсутствует у здоровых лиц и у пациентов во время ремиссии либо в компенсаторной стадии. В то же время экспрессия указанного биомаркера максимальна на пике фиброза и воспаления.
Большинство биомаркеров, таких как тропонин и натрийуретические пептиды, продуцируются и поступают в сосудистое русло в результате патологических процессов. Таким образом, они представляют собой результат, а не причину повреждения и могут рассматриваться как показатели патологического процесса.
При проведении клинических исследований было установлено, что экспрессия галектина-3 возрастает у пациентов с функцией выброса левого желудочка независимо от этиологии СН, что послужило поводом рассматривать плазменное содержание галектина-3 как маркер последней [8].
В плазме здорового индивида уровень галектина-3 составляет в среднем 7,07 нг/мл (4,67-10,30 нг/мл). Галектин-3 соотносится с тяжестью СН: чем выше функциональный класс, тем выше уровень галектина-3 и тем более высокими являются показатели смертности (рис. 7).
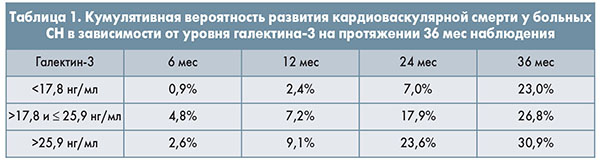
В зависимости от концентрации галектина-3 выделяют 3 категории риска: ≤17,8 нг/мл (низкий риск), 17,9-25,9 нг/мл (средний риск) и >25,9 нг/мл (высокий риск).
Показана вероятность развития кардиоваскулярной смерти у больных СН на протяжении 3 лет (табл. 1).
В последние годы опубликовано значительное количество клинических исследований, посвященных оценке информативности галектина-3 как биомаркера СН. Выводы этих исследований можно суммировать следующим образом:
• доказана диагностическая ценность плазменной/сывороточной концентрации галектина-3;
• возможно использование в практической кардиологии галектина-3 для стратификации риска с целью назначения адекватной терапии;
• оценка уровня галектина-3 может использоваться для мониторинга назначенной терапии;
• галектин-3 может быть прогностическим маркером долгосрочной заболеваемости и смертности.
С 2013 г. галектин-3 включен в действующее клиническое соглашение по профилактике и лечению СН Американской ассоциации сердца как дополнительный маркер стратификации высокого риска возникновения неблагоприятных клинических исходов (смерть и повторная госпитализация) [6].
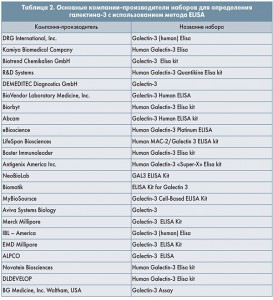
Определение концентрации галектина-3 можно успешно использовать в повседневной клинической практике, т. к. более чем 20 компаний-производителей выпускают соответствующие наборы для исследования данного аналита. Формат наборов стандартный – 96-луночные плашки, покрытые моноклональными антителами к человеческому галектину-3, метод – ELISA (Enzyme-Linked Immunosorbent Assay; табл. 2).
Литература
1. Cooper D.N. Galectinomics: finding themes in complexity / D.N. Cooper // Biochim Biophys Acta. – 2002. – Vol. 1572. – P. 209-231.
2. De Filippi C.R. Galectin-3 in heart failure-linking fibrosis, remodeling and progression / C.R. de Fi-lippi, G.M. Felker // US Cardiology 2010, 7 (1): 67-70.
3. Galectin-3 regulates myofibroblast activation and hepatic fibrosis / N.C. Henderson, A.C. Mackinnon, S.L. Ganworth // Proc. Nat. Acad. Sci. 2006.
Vol. 103. – P. 5060-5065.
4. Boer R.A. Galectin-3: a novel mediator heart failure development and progression / R.A. Boer, A.A. Voors, P. Muntendam // Eur J Heart Fail 2009. – Vol. 33 (1). – P. 16.
5. Expression and immunohistochemical localization of galectin-3 in various mouse tissues / H. Kim, J. Lee, J.W. Hyun et al. // Cell / Biol. Int. – 2007. – 31. – P. 655-662.
6. 2013 ACCEF/AHA Guideline for the Management of Heart Failure: A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines / C.W. Yancy, M. Jessup, B. Bozkurt et al. // Circulation 2013, Jun 5.
7. La Baer J. So, you want to look for biomarkers // J. Proteome Res. 2005; 4: 1053-1059.
8. Lin Y.H., Lin L.Y., Wu Y.W. et al. The relationship between serum galectin-3 and serum markers of cardiac extracellular matrix turnover in heart failure patients // Clin. Chim. Acta. 2009; 409: 96-99.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Артериальная гипертензия (АГ) – одно из наиболее распространенных хронических заболеваний, которым страдает 23-36% взрослого населения Европы и 27-43% популяции в США [1, 2]. На сегодняшний день многими клиническими исследованиями доказана прямая взаимосвязь между уровнем артериального давления (АД) и риском возникновения сердечно-сосудистых событий [3].
В настоящее время не вызывает сомнений постулат, что сокращающееся сердце остро нуждается в биологическом топливе – аденозинтрифосфате (АТФ).
Выбор оптимального антикоагулянта, в частности для предупреждения инсульта при фибрилляции предсердий, остается нерешенной проблемой.
28 квітня у м. Києві відбулася рада експертів з діагностики та лікування тромбоцитопенії, у заході взяли участь провідні спеціалісти в області гематології, онкології, акушерства і гінекології. Центральною темою обговорення стала проблема тромбоцитопенії в онкологічній практиці з урахуванням доступних терапевтичних опцій, зокрема переливання тромбоконцентрату та використання рекомбінантного людського тромбопоетину (рл-ТПО). .
Использованные источники:
Маркеры сердечной недостаточности
Кардиомаркеры
Применение кардиомаркеров в диагностике острого коронарного синдрома
Весьма актуальной проблемой сегодня продолжает оставаться проведение диагностики пациентов, поступающих с подозрением на острый инфаркт миокарда или малые миокардиальные повреждения. Для выбора правильной стратегии лечения каждого пациента необходимо проводить дифференциальную диагностику между повреждением миокарда и экстракардиальными синдромами со схожими проявлениями. Использование рутинных методов диагностики, и таких как ЭКГ и измерение уровня ферментов (АСТ, ЛДГ, КК) очень часто оказывается недостаточным для установки диагноза.
В результате некроза миокарда в крови появляются различные белки, высвобождающиеся из поврежденных кардиомиоцитов; миоглобин, сердечные тропонины, креатинкиназа, лактатдегидрогеназа и другие.
Диагноз инфаркта миокарда ставиться, когда уровень чувствительных и специфичных биомаркеров в крови повышается при наличии клинических признаков острой ишемии.
Предпочтительным биомаркером повреждения миокарда является сердечный тропонин (I и Т). который обладает почти абсолютной специфичностью к сердечной мышце, а также высокой чувствительностью, позволяя диагностировать даже микроскопические зоны некроза. После повреждения кардиомиоцитов сердечные тропонины высвобождаются в кровь в течение 2-6 часов. Уровень тропонина коррелирует с площадью поражения сердечной мышцы и дает возможность спрогнозировать тяжесть состояния.
Не потеряла своего значения определение сердечной фракции креатинкиназы (KK-MB). В настоящее время уровень ЛЛ-МВ более 10 мкг/л является одним из основных критериев установления диагноза инфаркта миокарда.
Миоглобин — интерес к этому маркеру остается несмотря на то, что он не обладает специфичностью к сердечной мышце (90-96% при отсутствии травм и почечной недостаточности). Миоглобин повышается через 1-2 часа после инфаркта и является самым ранним маркером. Миоглобин также самый чувствительный марке для контроля реперфузии и повторного инфаркта.
Одним из новых маркеров ранней диагностики ОИМ является БСЖК (белок, связывающий жирные кислоты). Это цитоплазматический белок, который в большом количестве содержится в кардиомиоцитах. Максимальный выброс в кровь идет через 1.5-3 часа после повреждения миокарда. Показатели БСЖК достигают 200-500 нг/мл и выше при норме 5-20 нг/мл. БСЖК, кроме того, можно использовать в хирургии для выявления осложнений в послеоперационный период. БСЖК — аналог миоглобина.
В большинстве случаев образцы крови следует брать при поступлении в клинику, через 6-9 часов, затем снова через 12-24 часа, если первые образцы были отрицательными, но имеется характерная клиническая картина.
Оценка риска развития атеросклероза коронарных сосудов и сосудов головного мозга
Для оценки риска развития атеросклероза сосудов сердца, головного мозга в настоящее время предлагается определение уровня гомоцистеина (ГЦ) в крови — серусодержащей аминокислоты, являющейся промежуточным продуктом обмена метионина и цистеина. Повышение концентрации гомоцистеина в плазме крови оказывает повреждающее действие на стенку сосудов, понижая ее эластичность, и на систему свертывания крови, создавая условия для атеросклеротического поражения сосудов и повышения тромбообразования. Гомоцистеин ускоряет развитие атеросклероза, по крайней мере, с помощью трех основных эффектов:
- токсическое воздействие на эндотелий сосудов;
- повышение агрегационной способности тромбоцитов;
- неблагоприятным воздействием на факторы свертывания крови.
Норма ГЦ составляет 5-15 мкмоль/л. При концентрации ГЦ в плазме крови 15-30 мкмоль/л степень ГГЦ считается умеренной, 30-100 мкмоль/л — средней, более 100 — тяжелой. Умеренная ГГЦ в возрасте до 40 лет, как правило, присутствует бессимптомно, в то время как изменения в коронарных и мозговых артериях уже происходят. Повышение ГЦ на 5 мкмоль/л увеличивает риск атеросклеротического повреждения сосудов сердца на 80% у женщин ин 60% — у мужчин.
Одним из критериев оценки коронарного риска может являться СРБ. т.к. роль воспалительного компонента в развитии атеросклероза не вызывает сомнения. Например, при нестабильной стенокардии СРБ повышается в 65-90% случаев. По СРБ можно судить о риске повторного инфаркта миокарда.
Уровень СРБ, мг/л
Риск развития сосудистых осложнений
NT-proBNP — Диагностика и мониторинг сердечной недостаточности
Хроническая сердечная недостаточность (ХСН) – синдром, характеризующийся неспособностью сердечной мышцы обеспечить адекватный кровоток для обеспечения метаболических и функциональных потребностей организма. Ключевое звено патогенеза ХСН – нарушение функции желудочков сердца, обеспечивающих адекватный выброс крови.
Хроническая сердечная недостаточность в классификации может быть как в начальной стадии, когда симптомы еще не выражены, так и в конечной стадии с тяжелыми нарушениями кровообращения.
— Отеки ног, коленей и ступней
— Головокружение или обмороки
Есть еще и острая сердечная недостаточность симптомами которой может служить внезапное удушье или попросту сердечная астма и требует неотложной медицинской помощи.
Сердечная недостаточность при диагностике может иметь ряд затруднений:
- Клиническая оценка субъективна
- Ранние стадии СН – асимптоматичны и трудны в диагностике. Однако, ранний диагноз СН позволяет назначить адекватное лечение и предотвратить прогрессирование.
- Поздние стадии проявляются неспецифическими симптомами, тем не менее, должны быть точно диагносцированны, так как требуют хирургического вмешательства.
- BNP – натрийуретический пептид, вырабатываемый желудочками сердца в ответ на развитие сердечной недостаточности. NT-pro-BNP – аналит, отражающий количество BNP в сыворотке крови, наиболее удобный для иммунохимического анализа.
- Повышение NT- pro-BNP у пациентов с желудочковой дисфункцией находится в прямой зависимости от степени сердечной недостаточности.
Следовательно: NT-pro-BNP является независимым объективным маркером сердечной недостаточности. Это очень стабильный аналит, не зависит от времени суток, положения тела больного и физической активности, не требует специальных условий подготовки и хранения пробы.
Клиническое значение BNP И NT-pro-BNP:
- Идентификация пациентов с сердечной недостаточностью (скрининг)
- Подтверждение степени выраженности сердечной недостаточности
- Направленный мониторинг пациентов с СН
- Мониторинг терапии и её оптимизация
- Выявление группы риска среди больных острыми коронарными синдромами и прогноз течения заболевания (развитие осложнений и повторных приступов)
ПРОГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ ОПРЕДЕЛЕНИЯ МАРКЕРОВ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ BNP И NT-proBNP У ПАЦИЕНТОВ С МНОЖЕСТВЕННОЙ МИЕЛОМОЙ
Юрова Е.В.1, Ройтман А.П.2, Семочкин С.В.3, Федосеева Е.С.2, Кисляк О.А.1
1РГМУ; 2РМАПО; 3ФНКЦ ДГОИ, г.Москва
Информация, релевантная «ПРОГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ ОПРЕДЕЛЕНИЯ МАРКЕРОВ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ BNP И NT-proBNP У ПАЦИЕНТОВ С МНОЖЕСТВЕННОЙ МИЕЛОМОЙ»
На основании проспективного исследования больных СН (Barr C. 1994) сделан вывод, который dQ—T >79 мс достоверно выделяет из общей группы пациентов с высоким риском ранней коронарной смерти. У больных СН и ГЛЖ существует взаимосвязь между увеличением dQ—T и склонностью к развитию желудочковых аритмий. Работа М. Galinier и соавторов (1998) показала достоверную связь увеличения dQ—T с общей и
Определение. Сердечная недостаточность — состояние, при котором система кровообращения не способна доставлять органам и тканям артериальную кровь в количестве, адекватном метаболическому запросу. Статистика. Сердечная недостаточность составляет 1-2% всех причин обращений пациентов к врачу (Ю.Н. Беленков, Ф.Т. Агеев, 1999). Особенно актуальна эта проблема для пациентов старших возрастных групп.
Пролапс митрального клапана — довольно распространенная патология створок клапана, имеющая нечеткие эхоКГ-критерии. После уточнения ее эхоКГ-критериев распространенность этой патологии заметно уменьшилась. Последние данные Фремингемского исследования продемонстрировали, что в нерандомизированной группе амбулаторных пациентов распространенность пролапса митрального клапана составляла 1-3% на 3491
Пациентов с синкопальными состояниями неизвестной этиологии часто направляют для проведения ЭФИ с целью индуцирования стойких желудочковых тахикардий и таким образом для подтверждения аритмогенного генеза синкопальных состояний. Выделение неинвазивных методов диагностики угрожающих жизни аритмий как непосредственной причины синкопальных состояний является чрезвычайно важным. Большие перспективы в
По данным многих исследований выявлено, что большие значения Q=T, dQ=T ассоциировались с неблагоприятным прогнозом у больных ГКМП; тем не менее четкой корреляции между dQ=T и ранней коронарной смертью не установлено. Большие значения dQ=T (как абсолютные, так и корригированные) отмечают у больных с ГКМП по сравнению со здоровыми, а также у пациентов с наличием тяжелых желудочковых нарушений ритма
В целом ряде проспективных исследований показана прогностическая роль значения интервала Q-Т (440 мс). В Нидерландах в проспективном исследовании лиц без кардиальной патологии (1991) установлена взаимосвязь между продолжительностью интервала Q-Т и риском ранней коронарной или сердечно-сосудистой смерти в течение 28-летнего наблюдения. В другом нидерландском исследовании (1994) выявлено, что
Зарубежные и отечественные авторы установили высокую прогностическую ценность ЭКГ ВР в оценке риска возникновения пароксизмов фибрилляции предсердий. Доказано, что ППП регистрируют у 63—93% больных с пароксизмами фибрилляции предсердий. Предлагаемые в литературе значения показателей ЭКГ ВР зубца Р для использования в качестве критериев выявления больных с фибрилляцией предсердий представлены в
Ишемия и Q—Т В исследовании по изучению диагностического и прогностического значения интервала Q—Т, его дисперсии (dQ-Т) у лиц с ИБС (Сычев О.С. Епанчинцева О.А. 2005) было показано, что у больных стенокардией напряжения II—III ФК увеличение дисперсии корригированного интервала Q-Т >50 мс может служить маркером ишемии миокарда с достоверно высокой специфичностью. Увеличение dQ—Тc при
К этой категории принадлежат пациенты, пережившие остановку сердца вследствие фибрилляции желудочков, но у которых не выявлены изменения структурно-функционального состояния миокарда. Перспектива исследований патогенеза идиопатической фибрилляции желудочков связана с выявлением генетических маркеров внезапной сердечной смерти, а также структурных нарушений на молекулярном уровне. В странах
Распространенность WPW-синдрома составляет 0,1—0,2%. Его наличие может приводить к внезапной кардиальной смерти. Это случается, если пароксизм фибрилляции предсердий вызывает очень быструю активацию желудочков через дополнительный AV-путь с коротким антероградным периодом рефрактерности и провоцирует фибрилляцию желудочков. Внезапная сердечная смерть при WPW-синдроме — редкий, но драматический
Жабина А.С.1, Проценко С.А.1, Иевлева А.Г.1, Телетаева Г.М. Моисеенко В.М.2, Имянитов Е.Н.1 1ФГУ НИИ онкологии им.Н.Н.Петрова Росмедтехнологий; 2ГОУ ДПО СПбМАПО Росздрава, Санкт-Петербург Задачи исследования Оценить экспрессию маркеров чувствительности к химиотерапии у пациентов различными сoлидными опухолями. Методы исследования В работу включены парафиновые блоки
Аритмогенная дисплазия ПЖ или правожелудочковая кардиомиопатия — заболевание миокарда, характеризующееся очаговыми или глобальными фиброзными изменениями миокарда ПЖ с/без увеличения ЛЖ и с сохранением толщины межжелудочковой перегородки. Распространенность этого заболевания совершенно неизвестна, ориентировочно находится в пределах 1:1 тыс. -1:10 тыс. населения. Для данной патологии характерна
Клиническое значение ППЖ наиболее глубоко исследовано при ИБС. Намного меньше внимания отводилось изучению параметров усредненной ЭКГ при других сердечно-сосудистых заболеваниях. Однако ряд исследований показал, что ЭКГ ВР может быть полезной в выделении группы риска возникновения желудочковых тахиаритмий среди больных с кардиомиопатиями. D. Roll и соавторы выявили, что у больных с ДКМП 83%
Использованные источники:
