Абсцесс при сердечной недостаточности
Абсцесс
Абсцесс (лат. abscessus нарыв; синоним гнойник) — отграниченное скопление гноя в различных тканях и органах. А. следует отличать от флегмоны (разлитого гнойного воспаления тканей) и эмпиемы (скопления гноя в полостях тела и полых органах). Чаще всего возникновение А. обусловлено гнойной инфекцией, возбудители которой (стафилококк, кишечная палочка, протей и др.) проникают извне (экзогенная инфекция). Кроме того, нередки случаи эндогенного инфицирования при распространении процесса или переносе возбудителей инфекции из соседних или отдаленных органов: например, одонтогенные, пара- и перитонзиллярные, поддиафрагмальные А., метастатические А. легких, головного мозга, почек, сердца, селезенки и др. (рис.). Введение в ткани концентрированных растворов лекарственных препаратов, например 25% раствора сульфата магния, может сопровождаться асептическим некрозом с последующим формированием абсцесса.
Особенностью А. является наличие пиогенной мембраны — внутренней стенки гнойной полости, создаваемой окружающими очаг воспаления тканями (проявление нормальной защитной реакции организма). Пиогенная мембрана выстлана грануляционной тканью, она отграничивает гнойно-некротический процесс и продуцирует экссудат.
При поверхностно расположенных А. местные проявления характеризуются классическими признаками воспаления (краснота, припухлость, боль, местное повышение температуры, нарушение функции), иногда определяется зыбление. При туберкулезном спондилите гной нередко распространяется по межтканевым щелям далеко от места первоначального возникновения (например, на медиальную поверхность бедра), образуя натечный А. (натечник).
Общие клинические проявления А. типичны для гнойно-воспалительных процессов любой локализации: повышение температуры тела от субфебрильной до 41° (в тяжелых случаях), общее недомогание, слабость, потеря аппетита, головная боль. В крови отмечается лейкоцитоз с нейтрофилезом и сдвигом лейкоцитарной формулы влево. СОЭ, как правило, увеличена. Степень этих изменений зависит от тяжести патологического процесса. В клинической картине А. различных органов имеются специфические признаки, обусловленные локализацией процесса (см. Легкие, Печень, Головной мозг, Почки и др.). Исходом А. может быть спонтанное вскрытие с прорывом наружу (А. подкожной клетчатки, мастит, парапроктит и др.); прорыв и опорожнение в закрытые полости (брюшную, плевральную, в полость сустава и др.); прорыв в просвет органов, сообщающихся с внешней средой (кишка, желудок, мочевой пузырь, бронхи и др.). Опорожнившаяся полость А. при благоприятных условиях уменьшается в размерах, спадается и подвергается рубцеванию. При неполном опорожнении полости А. и плохом ее дренировании процесс может перейти в хронический с образованием свища. Прорыв гноя в закрытые полости приводит к развитию в них гнойных процессов (перитонита, плеврита, перикардита, менингита, артрита и др.).
Дифференциальный диагноз проводят с гематомой, кистой, распадающейся опухолью. Большое значение при этом имеет диагностическая пункция, которая позволяет также провести бактериологическое исследование — выделение возбудителя и определение его чувствительности к антибиотикам.
Диагноз А. является показанием для оперативного вмешательства, целью которого (независимо от локализации процесса) является вскрытие гнойной полости, ее опорожнение и дренирование.
Лечение небольших поверхностно расположенных А. подкожной клетчатки проводят в амбулаторных условиях. Операция может быть выполнена под местной инфильтрационной анестезией раствором новокаина, лидокаина (см. Анестезия местная) или внутривенным наркозом (см. Анестезия общая).
В других случаях, а также при подозрении на А. внутренних органов больные подлежат срочной госпитализации в хирургическое отделение. При некоторых А., например печени, легкого, иногда проводят пункцию с аспирацией гноя и последующим введением в полость А. антибиотиков, ферментных препаратов. Резекцию органа (например, легкого) вместе с А. как радикальный метод течения применяют только при хронических А При сформировавшихся А. головного мозга с хорошо выраженной капсулой возможно удаление А. вместе с его капсулой.
Лечение после вскрытия А. такое же, как и лечение гнойных ран. Больным обеспечивают полноценное сбалансированное питание, им может быть показано переливание препаратов крови, кровезаменителей. Антибиотики назначают с учетом чувствительности к ним микрофлоры. Используют средства специфической терапии — стафилококковый анатоксин, специфический гамма-глобулин (см. Иммунотерапия). При А., развившихся на фоне диабета сахарного, необходима коррекция нарушенного обмена веществ.
Прогноз при своевременно начатом лечении поверхностно расположенных А., легко доступных для оперативного вмешательства, в большинстве случаен благоприятный. При поздно выполненной операции, неадекватном дренировании А. возможны переход процесса в хроническую форму и генерализация инфекции (см. Сепсис).
Библиогр.: Войно-Ясенецкий В.Ф. Очерки гнойной хирургии, Л., 1956; Стручков В.И., Гостищев В.К. и Стручков Ю.В. Руководство по гнойной хирургии, с. 128, М., 1984.
Использованные источники:
Гнойный перикардит
Гнойный перикардит – инфекционное воспаление серозной оболочки сердца, сопровождающееся образованием гнойного выпота в околосердечной сумке. Гнойный перикардит протекает с выраженными симптомами интоксикации (ознобами, лихорадкой, проливными потами, отсутствием аппетита) и нарушения гемодинамики (одышкой, цианозом, приступами сердцебиения и болей в области сердца). Диагноз гнойного перикардита устанавливается по данным рентгенологического обследования, эхокардиографии, пункции перикарда. Лечение гнойного перикардита включает антибиотикотерапию, дренирование полости перикарда или перикардэктомию.
Гнойный перикардит
Гнойный перикардит – бактериальный экссудативный перикардит, характеризующийся накоплением гнойного экссудата в перикардиальном мешке. Гнойный перикардит чаще носит вторичный характер и осложняет течение ряда заболеваний в кардиологии, пульмонологии, гастроэнтерологии, травматологии. Гнойные перикардиты составляют 7,4—8,8% от числа всех перикардитов. В настоящее время частота развития гнойных перикардитов значительно снизилась, что связано, главным образом, с широким применением антибиотиков. Между тем, летальность при гнойном перикардите крайне высока.
При гнойном перикардите экссудат может заполнять всю перикардиальную полость, однако чаще он осумковывается в одном или нескольких синусах. Количество гнойного экссудата при перикардите может составлять от 100 мл до 1 л.
Причины гнойного перикардита
Гнойный перикардит, как правило, носит вторичный характер и является следствием распространения первичной инфекции любой локализации. В большинстве случаев гнойный перикардит развивается у больных с эмпиемой плевры, медиастинитом, пневмонией, абсцессом легкого, поддиафрагмальным абсцессом, миокардитом, инфекционным эндокардитом. В этих случаях имеет место контактное распространение инфекции на перикард из соседних анатомических областей.
Метастатические (гематогенные и лимфогенные) гнойные перикардиты встречаются у пациентов с остеомиелитом, перитонитом, рожистым воспалением, ангиной, дифтерией, одонтогенной флегмоной полости рта, перитонзиллярным абсцессом, пародонтозом, абсцессом мягких тканей, сепсисом. При некоторых вирусных инфекциях (гриппе, ветряной оспе, кори) снижение иммунобиологической реактивности организма приводит к присоединению бактериальной инфекции и развитию гнойного перикардита кокковой природы.
Гнойный перикардит может являться осложнением пункции перикарда, торакальных и кардиохирургических операций, огнестрельных и ножевых ранений сердца. В литературе имеются сведения о возникновении бактериальных перикардитов на фоне аневризмы брюшной аорты микотической этиологии, рака пищевода, вследствие выполнения операции фундопликации по Ниссену, резекции желудка и др.
Наиболее распространенным патогенном, вызывающим гнойный перикардит, остается золотистый стафилококк (22–31% случаев). Реже встречаются гнойные перикардиты, обусловленные стрептококками, пневмококками, протеем, энтерококком, клебсиеллой, микоплазмой, микробактерией туберкулеза, гонококком. Среди анаэробных возбудителей выявляются превотеллы, пептострептококи, пропионовые бактерии акне и др.
Патогенез гнойного перикардита
Патоморфологические изменения при перикардите проходят стадии фибринозного, серозного, и гнойного воспаления. При умеренной экссудации всасывательная способность перикардиальных листков сохраняется, поэтому изменения перикарда характеризуются гиперемией, набуханием и десквамацией мезотелия, выпадением фибрина между листками перикарда. При попытке отделения перикарда от эпикарда фибринозные тяжи создают феномен «волосатого» или «ворсинчатого» сердца.
При значительно выраженных экссудативных процессах в перикардиальном мешке вначале накапливается серозный выпот, содержащий хлопья фибрина, слущенный мезотелий, клетки крови. При инфицировании содержимого околосердечной сумки, на стадии гнойного перикардита, в выпоте дополнительно обнаруживаются патогенные микроорганизмы, простейшие, грибы и пр.
В стадии организации выпота и последующего рубцевания может отмечаться обызвествление и оссификация рубцовой ткани, что приводит к иммобилизации сердца. Рубцовые изменения могут захватывать не только перикард и эпикард, но иногда и все сердце, распространяясь до эндокарда («панцирное сердце»). Рубцевание и обызвествление листков перикарда и эпикарда ограничивает силу и амплитуду сердечных сокращений; в этих условиях насосная функция сердца осуществляется только благодаря движениям межжелудочковой перегородки (констриктивный перикардит).
Симптомы гнойного перикардита
Преобладающими синдромами в клинике гнойного перикардита являются интоксикация и выраженные гемодинамические нарушения. Тяжелое состояние больных усугубляется проявлениями первичного очага инфекции.
Практически у всех пациентов с гнойным перикардитом отмечается гектическая лихорадка, потрясающие ознобы, общая слабость, адинамия, проливные поты, отсутствие аппетита. По мере накопления гнойного экссудата в перикардиальной полости возникают симптомы нарушения сердечной деятельности: цианоз, одышка, тахикардия, ощущения тяжести и болей в области сердца. Боли могут иррадиировать в левую руку, напоминая клинику стенокардии. Мучительная одышка вынуждает пациента с гнойным перикардитом принимать положение полусидя, облегчающее дыхание.
Компрессионный синдром, обусловленный сдавлением сосудов, трахеи и пищевода находит проявление в набухании вен шеи, кашле, дисфагии. Затруднение венозного кровообращения сопровождается похолоданием кожных покровов головы, шеи, верхней части туловища, верхних конечностей.
При гнойном перикардите рано возникает тампонада сердца, характеризующаяся артериальной гипотонией, нарастанием венозного давления, появлением давящих болей в сердце, в эпигастральной области, увеличением и резкой болезненностью печени, чувством страха смерти. При тампонаде сердца критическое падение сердечного выброса приводит к нарушениям мозгового кровообращения; в этом случае только лишь экстренно предпринятая разгрузка полости перикарда от экссудата позволяет спасти жизнь больного. Частота развития тампонады сердца при гнойном перикардите варьирует от 42 до 80%.
Исходом гнойного перикардита могут являться адгезивный или фиброзный перикардиты, требующие выполнения перикардэктомии.
Диагностика гнойного перикардита
При осмотре больного с гнойным перикардитом выявляется припухлость поверхностных тканей прекардиальной области, сеть венозных коллатералей на груди, болезненность в эпигастральной области, увеличенная печень. При аускультации обнаруживается шум трения перикарда, глухость сердечных тонов; перкуторно определяется увеличение сердечной тупости в форме треугольника. Пульс учащенный, слабый, АД снижено. Изменения в общем анализе крови характеризуются признаками выраженного воспаления — нейтрофильным лейкоцитозом, высокой СОЭ.
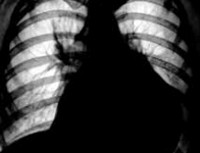
При рентгенографии органов грудной клетки определяется интенсивная треугольная тень в области сердца, обусловленная заполнением гноем наддиафрагмальных и передневерхнего заворотов перикардиальной полости.
Информативным инструментальным методом обследования при гнойном перикардите является ЭхоКГ, позволяющая выявить даже незначительное количество выпота в полости перикарда, определить признаки тампонады сердца. С помощью эхокардиографии с высокой степенью точности можно судить о гнойном характере экссудата по наличию гиперэхогенных включений, хлопьев, взвеси, внутриперикардиальных тяжей, утолщенного перикарда. Большое значение в диагностике гнойного перикардита имеют компьютерная и магнитно-резонансная томография сердца.
Окончательно диагноз гнойного перикардита подтверждается при проведении пункции перикарда. С целью профилактики ранения сердца пункция осуществляется под контролем УЗИ и электрокардиограммы. В процессе чрескожного перикардиоцентеза получают густой мутный экссудат, содержащий множество нейтрофильных лейкоцитов, фибрина, белка и нередко бактерии. Для уточнения этиологии гнойного перикардита производится культуральное исследование выпота.
Дифференциальная диагностика гнойного перикардита проводится с левосторонним экссудативным плевритом и расширением границ сердца.
Лечение гнойного перикардита
Лечение гнойного перикардита осуществляется в специализированном кардиохирургическом стационаре. В острой фазе проводятся консервативные мероприятия: назначаются антибиотики с учетом чувствительности возбудителя, проводится симптоматическая терапия (анальгетики, сердечные препараты, мочегонные, оксигенотерапия).
Пациентам с гнойным перикардитом выполняются лечебные пункции или чрезкожное дренирование перикарда с целью эвакуации гнойного выпота. Наряду с системной противомикробной терапией, осуществляется внутриперикардиальное введение антибиотиков и ферментов (урокиназы, стрептокиназы).
При отсутствии эффекта от консервативного ведения гнойного перикардита решается вопрос о проведении хирургического дренирования — перикардиотомии, позволяющей опорожнить полость перикарда от гноя. При наличии плотных спаек, локализованного гнойного выпота, повторяющейся тампонады сердца, сохраняющейся инфекции показана перикардэктомия.
Прогноз и профилактика гнойного перикардита
При отсутствии специального лечения гнойный перикардит в 100% случаев приводит к летальному исходу из-за тампонады сердца и интоксикации. Медикаментозное лечение гнойного перикардита сопровождается гибелью больных в 66-82% случаев. Комплексный подход к ведению гнойного перикардита в условиях специализированного кардиохирургического стационара позволяет снизить показатели летальности до 20-36%. В связи с последующим констриктивным перикардитом в дальнейшем нередко развивается сердечная недостаточность. Пациентам, перенесшим гнойный перикардит, требуется наблюдение кардиолога и кардиохирурга.
Профилактика гнойного перикардита требует предупреждения и своевременного лечения заболеваний, осложняющихся воспалением перикарда (ангины, гнойных заболеваний легких, плевры, средостения), соблюдения хирургических техник при операциях на грудной полости, правильной обработки ран сердца и перикарда.
Использованные источники:
Инфекционный эндокардит и абсцессы сердца
Возбудителями инфекционного эндокардита обычно являются зеленящий стрептококк (50-70 %), стафилококки (10-30 %), энтерококки и др., включая грамотрицательные бактерии (синегнойная палочка, клебсиелла, кишечная палочка, грибы кандида), встречается смешанная флора. Причиной инфекционного эндокардита может быть преходящая бактериемия, которая появляется после травмы, экстракции зуба (почти в 50 %), урологические инструментальные исследования мочевого пузыря, внутривенное введение наркотиков инфицированными шприцами.
Инфекция чаще поражает клапаны сердца, эндокард, миокард. В очагах инфекции иногда образуются полиповидные выросты, суживающие просвет клапана, инфицированные тромбы, способные перемещаться с током крови в другие части тела, вызывать тромбоэмболию и образование абсцессов и инфарктов в органах, в том числе в стенке сердца, инсультов. Инфекционный процесс часто в короткий срок разрушает сердечные клапаны, чаще всего — клапаны аорты (60-70 %) или оба клапана. Ранним симптомом принято считать появление систолического шума в точке Боткина. В дальнейшем, по мере разрушения клапана, появляется недостаточность аортального клапана с характерным диастолическим шумом в V точке. Лишь у 10 % наблюдается изолированное поражение митрального клапана с последующим развитием митральной недостаточности. Встречаются случаи перфорации митрального или аортального клапана.
Клиническая картина болезни складывается из локальных и общих симптомов, характерных для инфекционного процесса: слабость, ознобы с повышением температуры тела, боли в суставах. При объективном исследовании отмечают появление шумов в сердце или изменение их характера, увеличенную селезенку, анемию, лейкоцитоз, резкое повышение СОЭ, патологические изменения в моче. В типичных случаях сочетание лихорадки с ознобами, появлением шумов в сердце, увеличением селезенки и изменениями в моче дает основание для диагностики септического эндокардита. Диагноз уточняется с помощью специальных методов исследования сердца (ЭКГ, ультразвуковая допплерография, бактериологическое исследование крови).
Лечение. Основой терапии септического эндокардита является антибактериальная терапия современными препаратами и их сочетаниями с учетом чувствительности выделенного из крови возбудителя к антибиотикам.
В последние годы по жизненным показаниям применяют хирургическое лечение. Противопоказанием к операции являются необратимые изменения во внутренних органах, вызванные септическим эндокардитом и генерализованной инфекцией. Оперативное вмешательство производится на сухом сердце с использованием аппарата для искусственного кровообращения. Оперативный доступ — правосторонняя переднебоковая торакотомия в IV или V межреберье с пересечением 1-2 хрящей верхних ребер. Основная задача вмешательства — ликвидировать очаги инфекции. Для этого используют:
- механическую санацию — иссечение пораженных клапанов и пораженных внутрисердечных структур (вегетации на пристеночном эндокарде, инфицированные тромбы, абсцессы, отложение кальция),
- химическую санацию — обработку полостей сердца антибактериальными препаратами,
- физическую санацию — обработку полостей сердца низкочастотным ультразвуком для воздействия на недоступные для иссечения очаги поражения.
Используется также санирующий эффект искусственного кровообращения. Для этой цели в перфузат, используемый во время искусственного кровообращения, добавляют суточную дозу 2-3 антибиотиков с разным механизмом и спектром действия, большую дозу глюкокортикоидов, ингибиторов протеаз, глюкозу и инсулин, увеличивают максимально оксигенацию перфузата. Операция во всех отношениях тяжелая, послеоперационная летальность около 20 %.
Использованные источники:
Абсцесс при сердечной недостаточности

Острая сердечная недостаточность – это патологическое неотложное состояние, которое возникает из-за резкого нарушения сократительной активности миокарда. Сердечная недостаточность характеризуется нарушениями и в большом, и в малом круге кровообращения, а также внутрисердечной патологией. Заболевание может развиться как на фоне уже имеющихся сердечно-сосудистых патологий, так и внезапно, без видимых причин.
Какие бывают виды острой сердечной недостаточности?
В зависимости от того, в каком из отделов сердца начались патологические изменения выделяют правожелудочковую и левожелудочковую недостаточности. Медицинская классификация же основана на типе гемодинамики, то есть на возможности крови циркулировать по сосудам. Итак, кардиологи выделяются следующие виды сердечной недостаточности:
Застойного типа – которая, в свою очередь, может быть:
- Правожелудочковая – характеризуется застойными явлениями во всем теле, которые проявляются в виде генерализованных отеков;
- Левожелудочковая – влечет за собой застой в легочном круге кровообращения. Проявляется это развитием чрезвычайно грозных и опасных для жизни состояний – астмы сердечного генеза или отека легких.

Гипокинетического типа или по-другому – кардиогенный шок – который, в свою очередь, может проявляться как:
- Аритмический шок – возникает вследствие нарушений сердечного ритма;
- Рефлекторный (болевой шок);
- Истинный кардиогенный шок – возникает при обширном поражении миокарда после инфаркта, осложненного повышенным давлением или диабетом.
Отдельно выделяют состояние, при котором происходит резкое ухудшение показателей при хронической недостаточности сердца. Оно также требует неотложной медицинской помощи.
Почему развивается острая сердечная недостаточность?
Всю совокупность факторов можно условно разделить на три группы:
- Поражение непосредственно сердечной мышцы;
- Нарушения в работе сердечно-сосудистой системы;
- Иные патологии, не связанные с ССС.
Поражение сердечной мышцы занимает первое место среди факторов, провоцирующих недостаточность. Наиболее часто кардиологи говорят о следующих моментах:
- Инфаркт миокарда, который провоцирует массовое отмирание клеток миокарда, вследствие нарушения кровообращения в сердечной мышце. Чем больше степень поражения, тем более выражены симптомы ОСН. Инфаркт миокарда лидирует среди причин, вызывающих острую сердечную недостаточностью и характеризуется высокой вероятностью летального исхода.
- Миокардит.
- Операции, выполняемые на сердце, и использование систем жизнеобеспечения за счет искусственного кровообращения.
Заболеваний сердечно-сосудистой системы, которые могут вызвать острую сердечную недостаточность, достаточно много:
- Ухудшение состояния при хронической сердечной недостаточности.
- Патологические изменения в системе клапанов сердца и нарушение целостности его камер.
- Аритмии, которые могут быть связаны как с ускорением сердечного ритма, так и с его урежением.
- Патологии дыхательной системы, при которых нарушается адекватная циркуляция крови в малом круге. Сюда относятся такие состояния, как тромбоэмболия легочной артерии, пневмония и бронхит.
- Гипертонический криз – это неотложное состояние, вызванное резким повышением артериального давления до индивидуально высоких цифр.
- Значительное утолщение сердечных стенок.
- Тампонада сердца, при которой происходит патологическое накопление жидкости в близлежащих тканях. Это сдавливает полости сердца и мешает его нормальной работе.

Далеко не всегда ОСН развивается вследствие нарушений в сердечно-сосудистой системе. Иногда этому могут способствовать и другие факторы, вплоть до несчастного случая:
- Различные инфекции, для которых миокард является одним из органов-мишеней.
- Инсульт в тканях головного мозга, последствия которого всегда непредсказуемы.
- Обширные травмы головного мозга или хирургические вмешательства на мозге.
- Отравление лекарственными препаратами или алкоголем, в том числе и хронические.
Симптомы острой сердечной недостаточности
Необходимо помнить о том, что острая сердечная недостаточность – это критическое состояние, вероятность летального исхода при развитии которого, очень высока. При малейшем подозрении на ее развитие нужно немедленно вызвать скорую, запросив бригаду кардиореанимации.
Симптомы правожелудочковой недостаточности:
- Одышка без физической нагрузки, которая переходит в удушье вследствие бронхоспазма;
- Боль за грудиной;
- Синюшность кожных покровов или приобретение кожей желтоватого оттенка;
- Холодный липкий пот;
- Набухание яремных вен, расположенных на шее;
- Увеличение печени в размерах и появление болезненных ощущений в области правого подреберья;
- Гипотензия, нитевидный пульс, ассоциированный с учащенным сердцебиением;
- Отеки в нижних конечностях;
- Накопление жидкости в брюшной полости.
Итак, очевидно, что правожелудочковая ОСН характеризуется преобладанием общих симптомов.
Симптомы левожелудочковой недостаточности:
- Появление одышки, быстро переходящей в удушье;
- Усиленное сердцебиение и аритмия;
- Резкая слабость и бледность кожи;
- Продуктивный кашель с пеной, в которой могут быть следы крови отчего она приобретает розовый оттенок;
- Характерные хрипы в легких.
Для левожелудочковой недостаточности характерны в основном легочные симптомы. Пациент стремится принять сидячее положение, опустив ноги на пол.
Диагностика острой сердечной недостаточности
Необходимо понимать, что из всего списка диагностических методов врач выбирает те, которые уместны в данной ситуации. При стремительном развитии симптомов и повышении вероятности летального исхода ориентироваться приходится только на клиническую картину.
В целом же при диагностике сердечной недостаточности кардиологи прибегают к следующим методам:
- Сбор анамнеза, в том числе и семейного. Врача будут интересовать перенесенные и хронические заболевания сердечно-сосудистой и дыхательной систем, а также несчастные случаи или травмы. Обязательно нужно рассказать кардиологу, какие препараты принимает или принимал пациент, а также особенности образа жизни. Если в семье были случаи внезапной смерти от ОСН или инфаркта, то и об этом обязательно нужно сообщить медикам.
- Общий осмотр пациента, во время которого проводится измерение давления, пульса, а также прослушивания тонов сердца и легких.
- Электрокардиограмма – классический метод выявления признаков нарушения работы отделов сердца.
 Общий анализ крови – также входит в список обязательных методов диагностики. Кардиолога будут интересовать такие параметры, как уровень лейкоцитов (повышается) и СОЭ (повышается), которые позволяют утверждать, что в организме есть очаг воспаления.
Общий анализ крови – также входит в список обязательных методов диагностики. Кардиолога будут интересовать такие параметры, как уровень лейкоцитов (повышается) и СОЭ (повышается), которые позволяют утверждать, что в организме есть очаг воспаления.- Общий анализ мочи – помогает выявить не только возможные сердечные патологии, но и другие заболевания, которые могут развиться вследствие ОСН. Наиболее важными диагностическими параметрами являются уровень белка в моче, а также белых и красных кровяных клеток (лейкоцитов и эритроцитов).
- Биохимический анализ крови – позволяет получить более точную информацию о состоянии здоровья пациента. Важными показателями этого обследования являются уровень общего холестерина, а также уровень фракций высокой и низкой плотности. Важным диагностическим признаком также является уровень глюкозы в крови.
- Эхокардиография.
- Определение уровня АлАТ и АсАт – высокоспецифических биомаркеров, указывающих на воспалительный процесс в сердечной мышце.
- Рентген грудной клетки, который позволяет оценить размеры сердца.
- Коронароангиография – метод, который позволяет наглядно оценить адекватность снабжения сердца кислородом. Заключается во введении контрастного вещества в коронарные сосуды и их последующую визуализацию.
- МРТ – новейший метод исследования, который позволяет получить картину послойных срезов сердца.
Лечение острой сердечной недостаточности
ОСН является угрожающим для жизни больного состоянием, поэтому квалифицированная помощь должна быть оказана тотчас же. Бригада кардиореаниматологов проводит следующие мероприятия:
- Восстановление нормального ритма сердца, в случае его нарушения.
- Восстановление нормального кровотока по поврежденным сосудам, если имел место инфаркт миокарда. Для этого внутривенно вводятся специальные вещества, растворяющие тромбы.
- Экстренное хирургическое вмешательство для восстановления целостности сердечной мышцы, если причиной острого нарушения гемодинамики стал ее разрыв.
- Снятие астматического приступа, который явился причиной застойной правожелудочковой недостаточности.
- Устранение тромбоэмболии легочной артерии (в случае правожелудочковой недостаточности).
- Кислородотерапия.
 Седация пациента и обезболивание, для которого чаще всего прибегают к наркотическим анальгетикам.
Седация пациента и обезболивание, для которого чаще всего прибегают к наркотическим анальгетикам.- Симуляция сократительной активности миокарда при помощи сердечных гликозидов и кардиотоников.
- Снижение объема циркулирующей крови методом форсирования диуреза и ограничения водного режима (уменьшение объема циркулирующей жидкости).
- Улучшение сосудистого кровообращения.
Необходимо помнить о том, что при наличии малейших подозрений на развитие ОСН необходимо немедленно вызвать карету скорой помощи. Промедление в этом вопросе чревато смертью пациента, особенно если речь идет о молниеносном типе развития. В таком случае у врачей есть не более получаса на проведение всех реанимационных мероприятий.
Профилактика развития острой сердечной недостаточности
На сегодняшний день не существует специфической профилактики ОСН. Все мероприятия, рекомендуемые кардиологами, укладываются в понятие «здорового образа жизни» и сводятся к следующим рекомендациям:
- Регулярные профилактические осмотры у терапевта, кардиолога и других профильных специалистов в зависимости от наличия хронических заболеваний.
- Полный отказ от курения и ограничение потребления спиртных напитков. В случае если у пациента диагностированы хронические заболевания сердца или иных органов и систем, то лучше полностью исключить алкоголь.
- Контроль за массой тела и ее постепенное снижение в случае ожирения.
- Показаны умеренные физические нагрузки, интенсивность которых подбирается в зависимости от состояния здоровья пациента.
- Исключение стрессов и других психоэмоциональных перегрузок. Тщательное соблюдение режима работы и отдыха.
- Соблюдение принципов здорового питания, то есть исключение из рациона быстрых углеводов и насыщенных жиров, особенно животного происхождения.
- Ежедневный самостоятельный контроль артериального давления.
Использованные источники:
Что такое гнойный перикардит
Заболевания сердца всегда были серьёзной проблемой человечества, и даже при современном развитии медицины их не всегда удаётся вылечить полностью.
Одной из самых опасных патологий сердца является гнойный перикардит – инфекционное заболевание околосердечной сумки, сопровождающееся выделением гноя в её полость.
Заболевание протекает тяжело, с выраженной сердечной и сосудистой недостаточностью, синдромом интоксикации, и может стать причиной инвалидизации пациента или летального исхода. Но, несмотря на его опасность, многие пациенты не знают, что такое гнойный перикардит, что его вызывает, и какими средствами его нужно лечить.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Причины
Перикардит может быть вызван самыми различными микроорганизмами, но чаще всего это золотистый стафилококк – условно-патогенная бактерия, в норме обитающая на кожных покровах и слизистых оболочках человека, и вызывающая гнойные заболевания при снижении местного иммунитета.
В перикарде стафилококк в норме не обитает, и гнойный перикардит возникает тогда, когда заносится инфекция из других очагов:
- Из органов брюшной полости (при перитоните, абсцессах брюшной полости, реже – аппендиците), из костей при остеомиелите, из органов полости рта при флегмонах и абсцессах.
- Даже банальная ангина при отсутствии лечения может послужить источником инфекции для перикардита.
Патогенез
Патогенез гнойного перикардита связан с изменением свойств эндотелия перикарда под действием инфекционных агентов.
На первом этапе происходит проникновение бактерий в перикард, образование локальных воспалений на стенках сердечной сумки. Эндотелий слущивается, ткани под ним отекают, а их антигены вызывают аутоагрессию иммунной системы.
Иммунное и неиммунное воспаление вызывают расширение сосудов перикарда, увеличивают проницаемость их стенок, жидкость из сосудов пропотевает в перикард и накапливается в нём в виде гноя. Быстрое накопление гнойных выделений в перикарде раздражает чувствительные нервные окончания и вызывает сильные нарушения гемодинамики.
Неповреждённый эндотелий перикарда всасывает излишнюю жидкость из полости, но в случае обильных гнойных выделений часть выпота задерживается в перикарде и со временем образует спайки, препятствующие сокращению сердца (волосатое сердце).
Описание причин и лечения экссудативного перикардита вы найдете в этой публикации.
Спайки могут быть единичными, а могут заполнять собой всю полость перикарда (панцирное сердце).

Симптоматика
Симптомы гнойного перикардита делятся на такие группы:
- Прежде всего, это боль в области сердца. Она носит ноющий, иногда жгучий характер, интенсивность её может меняться.
- Боль постоянная, иногда может усиливаться при физической нагрузке и глубоких вдохах. При развитии спаек боль может усиливаться в определённом положении тела (например, лёжа на боку) и ослабевать в других.
- Чувство тяжести и ощущение «перебоев» в работе сердца возникает при обильном гнойном экссудате в полости сердечной сумки.
- Снижение сердечного выброса обусловливает снижение артериального давления и застой крови в венах. У пациента стремительно развиваются отёки ног, увеличивается и становится болезненной печень, набухают вены на шее. Кожа становится бледной, иногда с синюшным оттенком, холодной, может выступать липкий холодный пот.
- Возможны приступы тахикардии (сердцебиения) с частым пульсом, одышкой, чувством тяжести на сердце и страхом смерти.
- При развитии сердечной недостаточности по левожелудочковому типу развивается острый отёк лёгких. При этом дыхание больного человека становится частым и хриплым, лицо приобретает багрово-синюшный цвет, появляется непрекращающийся кашель, возможно появление пены изо рта.
- Это тяжёлая (гектическая, т.е. изнуряющая) лихорадка, температура тела при гнойном перикардите легко поднимается до 39-40 º. Лихорадка сопровождается ознобом (настолько сильным, что его называют потрясающим), обильным холодным потом, возможно нарушение сознания.
- Также присутствует общая слабость вплоть до полной невозможности двигаться, отсутствие аппетита и нарушения глотания, проливной пот и озноб, сильная головная боль и головокружение, иногда нарушение координации, зрения слуха.
Диагностические мероприятия
Чтобы установить диагноз гнойного перикардита, врачу придётся приложить немало усилий:
Лечение гнойного перикардита
Для лечения гнойного перикардита пациента обязательно госпитализируют в кардиохирургический стационар. При этом в течение первый двух недель показан строгий постельный режим, ограничивающий даже смену положения в постели, затем обычный постельный, смена его на полупостельный и палатный зависит от динамики заболевания.
В питании резко ограничивают соль, нежелателен кофе и крепкий чай, количество выпиваемой жидкости подлежит учёту. Исключают из пищи жирные сорта мяса и рыбы, свежий хлеб и выпечку, некоторые овощи и сыры. Всё это нужно для того, чтобы не перегружать сердечно-сосудистую систему и желудочно-кишечный тракт.
Для борьбы с инфекцией используются антибиотики широкого спектра действия, после определения возбудителя и его чувствительности к антибиотикам – более специфические препараты. Антибиотики пациенту вводят внутривенно или внутриперикардиально во время пункции.

Гнойный перикардит не способен самоизлечиться и при отсутствии медицинской помощи всегда приводит к летальному исходу
Лечебную пункцию перикарда проводят под контролем УЗИ, чтобы избежать ранения сердца. Пункционная игла вводится в полость перикарда, и это позволяет удалить из сердечной сумки гнойный экссудат и ввести антибиотики непосредственно к месту воспаления.
Патогенетическая терапия проводится для снижения интенсивности воспаления и лечения острой сердечной недостаточности.
Она включает в себя применение следующих препаратов:
- нестероидные противовоспалительные средства;
- глюкокортикостероиды;
- ингибиторы аденозинпревращающего фермента;
- бета-адреноблокаторы;
- блокаторы рецепторов ангиотензина;
- блокаторы кальциевых каналов;
- диуретики;
- сердечные гликозиды.
Следует отметить, что при гнойном перикардите сердечные гликозиды применяются только в случае угрожающих жизни нарушений гемодинамики.
Из противовоспалительных препаратов предпочтение отдаётся нестероидным, т.к. кортикостероиды кроме противовоспалительного эффекта оказывают ещё и иммуносупрессивный. ГКС применяют только при развитии шока.
Для снятия болевого синдрома иногда применяются наркотические анальгетики. При высокой лихорадке применяют литическую смесь (2мл анальгина + 1мл димедрола) внутримышечно.
При отёке лёгких пациенту нужно немедленно придать сидячее положение, возможно наложение жгутов на ноги, чтобы уменьшить приток крови к лёгким.
Применяются диуретики, сердечные гликозиды, препараты нитроглицерина для снижения внутригрудного объёма крови, наркотические анальгетики, нейролептики, ингаляции кислорода через 33% спирт для снижения количества пены в лёгких.
Обязательным условием излечения гнойного перикардита является санация основного очага инфекции.
Прогнозы
Гнойный перикардит приводит к формированию спаек в перикарде, которые снижают сократительную способность сердца. В связи с этим после перенесённого перикардита почти всегда остаются симптомы венозного застоя – набухшие вены груди и шеи, увеличенная болезненная печень, отёки, асцит.
Возможны постоянные или преходящие нарушения гемодинамики – пониженное артериальное давление, чувство «колотящегося сердца», снижение переносимости физической нагрузки.
Могут оставаться боли в сердце, общая слабость и другие симптомы хронической сердечной недостаточности.
Возможна хронизация гнойного перикардита с постоянным выпотом в полость сердечной сумки, постоянной субфебрильной температурой и болями в сердце.
Особенности клинической картины перикардита у детей специалисты опишут в этой статье.
Причины опухолевого перикардита вы найдете здесь.
Самым тяжёлым исходом гнойного перикардита является тампонада сердца, приводящая к срыву гемодинамики и впоследствии летальному исходу.
В зависимости от условий лечения и своевременности его начала смертность от гнойного перикардита составляет 20-30%. Если помощь не была оказана вовремя, этот показатель значительно больше.
Использованные источники:
