Хроническая сердечная недостаточность заключение
14.1 . Хроническая сердечная недостаточность
ХСН — синдром, развивающийся в исходе различных заболеваний сердечно-сосудистой системы, приводящих к снижению насосной функции сердца и хронической гиперактивации нейрогормональ-ных систем. Основные проявления ХСН — одышка, сердцебиение, повышенная утомляемость, ограничение физической активности и избыточная задержка жидкости в организме. Выраженность симптомов может варьировать от минимальных, возникающих только при выполнении значительных нагрузок, до значительных отеков и тяжелой одышки в состоянии покоя. Для ХСН характерно прогрессирующее течение с постепенным (в течение 1-5 лет) нарастанием симптомов и снижением эффективности лечения.
Эпидемиология. В возрасте до 50 лет ХСН отмечается только у 1% населения, но у людей старше 65 лет распространенность ХСН может достигать 6-8%, а к 80 годам симптомы сердечной недостаточности отмечаются почти у 10%. В настоящее время ХСН — ведущая причина госпитализации больных в возрасте 65 лет и старше.
Этиология и патогенез. ХСН может развиться на фоне практически любого заболевания сердечно-сосудистой системы, но наиболее частыми ее причинами становятся ИБС и АГ. На долю этих заболеваний приходится более половины всех случаев ХСН, при этом СД, гипертрофия миокарда ЛЖ или злоупотребление алкоголем значительно увеличивают риск возникновения ХСН. Наиболее частые причины развития ХСН:
• кардиомиопатии (общее название группы болезней с поражением миокарда неишемической природы):
— идиопатическая дилатационная кардиомиопатия;
— кардиомиопатия на фоне СД;
— кардиомиопатии вирусной природы (вирусы Коксаки В, эхови-русы);
— кардиомиопатии при амилоидозе 1 и саркоидозе 2 ;
— кардиомиопатии у больных гипотиреозом (см. главу 18);
— кардиомиопатии у пожилых;
• заболевания перикарда 3 ;
• длительно существующие тахиаритмии (см. главу 13).
У больных ИБС в результате хронической коронарной недостаточности клетки миокарда прогрессивно теряют жизнеспособность, что приводит к снижению его сократимости, дилатации (расширению) камер сердца и развитию ХСН. Если ИБС осложняется ИМ, в зоне поражения формируется рубец, снижается сократимость и происходит дилатация полости ЛЖ. Эти процессы способствуют прогрессирующему снижению насосной функции сердца в целом и развитию ХСН.
При АГ развивается гипертрофия миокарда, из-за которой сердце может долго сохранять нормальную насосную функцию даже при дополнительном сопротивлении сосудов, вызванном повышением АД (увеличение постнагрузки). Однако гипертрофия вызывает нарушение диастолического 4 наполнения сердца кровью, что также может приводить к снижению сердечного выброса и развитию ХСН.
При пороках сердца нарушается нормальная работа клапанов, что приводит к перегрузке его камер повышенным объемом крови, с развитием их дилатации и снижением сердечного выброса. В остальных случаях причина развития ХСН заключается в диффузном поражении миокарда алкоголем, токсичными веществами или вирусами.
Уменьшение сердечного выброса у больного с начальными проявлениями ХСН сопровождается компенсаторной активацией симпатоа-
1 Амилоидоз — болезнь, при которой в миокарде, эндокарде и стенках сосудов откладываются продукты нарушения белкового обмена — амилоид.
2 Саркоидоз — болезнь, поражающая преимущественно легкие, этиология которой до конца не изучена.
3 Перикард — серозная оболочка, покрывающая сердце снаружи и состоящая из двух листков.
4 Диастола — период расслабления сердечной мышцы. В период диастолы (клапаны между предсердиями и желудочками сердца открыты) кровь заполняет полость желудочков, а в период систолы (клапаны между предсердиями и желудочками закрыты) происходит изгнание крови в аорту. Гипертрофия (утолщение стенок) желудочков сердца препятствует их адекватному заполнению в диастолу.
дреналовой системы (медиаторы норадреналин и адреналин), системы натрийуретических факторов и РААС (ангиотензин II и альдостерон). На начальных этапах ХСН удается компенсировать снижение насосной функции сердца путем увеличения ЧСС, повышения АД и силы сердечных сокращений, а также в результате задержки натрия и жидкости в организме. Однако высокие концентрации нейрогормонов со временем вызывают дополнительную гипертрофию миокарда, ишемию и энергетическое истощение кардиомиоцитов, а кроме того, оказывают прямое токсическое действие, вызывая некроз и гибель клеток. В результате замыкается порочный круг, вызывающий у больных с ХСН прогрессивное снижение насосной функции сердца и гибель клеток миокарда. Активизация натрийуретического пептида и РААС приводит к значительной задержке в организме натрия и жидкости (перегрузка объемом), при этом часть жидкости не удерживается в сосудистом русле и распределяется в тканях организма:
• в подкожной клетчатке — отеки;
• в плевральной полости 1 — гидроторакс;
• в брюшной полости — асцит;
• в строме легких — отек легких.
Симптомокомплекс ХСН. На ранних этапах ХСН может протекать бессимптомно, ее первые признаки — утомляемость, сердцебиения и одышка при физической нагрузке, которую ранее больной переносил адекватно. Развернутая клиническая картина ХСН возникает только при задержке жидкости в организме и нарастании перегрузки объемом.
Симптомы и жалобы больных при перегрузке объемом сердечнососудистой системы:
• повышенная утомляемость при физической нагрузке;
• одышка при физической нагрузке;
• ортопноэ (появление/усиление одышки в положении лежа);
• никтурия (частое мочеиспускание ночью);
Объективные признаки, выявляемые при обследовании больного:
• расширение яремных вен (в переднебоковых отделах шеи);
• выпот в плевральной и брюшной полости;
1 Плевральная полость — полость между листками висцеральной и париетальной плевры, которые покрывают легкие и внутреннюю поверхность грудной клетки соответственно.
• влажные хрипы при аускультации легких.
У больного с ХСН одышка в покое уменьшается в вертикальном положении (ортопноэ), так как при этом снижается венозный возврат к сердцу (часть крови депонируется в венах нижних конечностей) и уменьшается преднагрузка.
При объективном осмотре у больного можно обнаружить отеки (чаще всего на нижних конечностях), вздутие шейных вен, увеличение печени, скопление жидкости в брюшной (асцит) и плевральной (гидроторакс) полости. Жидкость может накапливаться в строме легких или поступать в альвеолы 1 . В последнем случае в нижних отделах легких выслушиваются характерные влажные хрипы.
Тяжесть и течение заболевания. ХСН — проградиентно протекающее заболевание, но применение современных лечебных методов может существенно затормозить прогрессирование и значительно улучшить состояние больных.
Для описания тяжести течения ХСН в 1964 г. Нью-Йоркской ассоциацией кардиологов была создана функциональная классификация (табл. 14-1), которая предполагает выделение четырех ФК по способности больных переносить физические нагрузки.
Таблица 14-1. Функциональная классификация ХСН Нью-Йоркской ассоциации кардиологов

1 Альвеолы — мельчайшие сферические образования на концах самых мелких бронхов; в альвеолах происходит газообмен.
Необходимо отметить, что ФК ХСН у больного может существенно изменяться за короткий промежуток времени. Так, при поступлении в стационар состояние больного с декомпенсацией ХСН соответствовало IV ФК (одышка в покое), а через 3 нед после лечения — II ФК (одышка при физической нагрузке).
Диагноз и методы обследования. Согласно рекомендациям Европейского кардиологического общества (2005), диагностика ХСН должна опираться на два обязательных критерия: симптомы сердечной недостаточности в покое или при физической нагрузке и объективные доказательства дисфункции сердца.
Если диагноз ХСН вызывает сомнения, можно использовать дополнительный критерий — эффективность лечебных мероприятий, которые обычно проводят при ХСН.
Инструментальное обследование больного:
• 1 этап — ЭКГ (выявление признаков ИБС или аритмии), рентгенография органов грудной клетки (увеличение размеров сердца, признаки застоя в малом круге кровообращения) и определение концентрации натрийуретического пептида (биохимический маркер ХСН) в крови. Если эти исследования не выявили отклонений от нормы — диагноз ХСН маловероятен.
• 2 этап — ЭхоКГ, радионуклидная вентрикулография или магнитно-резонансная томография для уточнения величины фракции выброса ЛЖ и выявления структурных нарушений клапанов сердца и миокарда.
Дальнейшее обследование зависит от этиологии ХСН. Например, при ИБС показано ангиографическое исследование, при АГ — исследование функций почек и т.д.
Использованные источники:
Хроническая сердечная недостаточность: симптомы и лечение, физиотерапия

Исходом всех хронически протекающих заболеваний кровеносной системы является хроническая сердечная недостаточность, или ХСН. Это состояние, при котором сердце не может обеспечить все органы организма необходимым им количеством крови. ХСН – не заболевание, а синдром; его обязательно отражают в диагнозе, но не в начале его, а в конце – после основного заболевания. Это чрезвычайно распространенная патология, заболеваемость которой растет с каждым годом. Читателю важно иметь представление о том, почему возникает это заболевание, каковы его симптомы, принципы диагностики и особенности лечения, в составе которого определенное значение играют и методы физиотерапии. Именно об этом и пойдет речь в нашей статье.
Классификация
Сердечную недостаточность классифицируют по нескольким параметрам, отражая все их в диагнозе.
В зависимости от особенностей течения заболевания различают следующие его стадии:
I – симптомы сердечной недостаточности появляются у больного исключительно после физической нагрузки, а в состоянии покоя отсутствуют; признаков застоя в кругах кровообращения нет.
II – обнаруживаются признаки застоя в одном или сразу двух кругах кровообращения:
- IIА – нарушения гемодинамики умеренно выражены; имеется застой в одном из двух кругов кровообращения;
- IIВ – имеет место застой и в большом, и в малом кругах кровообращения.
III – конечная стадия сердечной недостаточности; стойкие нарушения функций и необратимые изменения структуры органов и тканей.
Также различают 2 варианта сердечной недостаточности:
- с сохраненной систолической функцией левого желудочка (на Эхо-КГ фракция выброса более 45 %);
- с систолической его дисфункцией (фракция выброса менее 45%).
Динамической характеристикой работы сердца при сердечной недостаточности является функциональный класс (сокращенно – ФК):
- I – выполнение обычной работы не вызывает появления симптомов заболевания.
- II – имеет место умеренное ограничение физической активности – во время выполнения обычной работы появляются симптомы сердечной недостаточности.
- III – жалобы появляются даже при незначительной нагрузке (например, при завязывании шнурков), но в состоянии покоя они отсутствуют.
- IV – симптомы возникают и в покое.
Причины и механизм развития болезни

Как было сказано выше, хроническая сердечная недостаточность является следствием большинства хронических заболеваний сердца. Основное число случаев ее (75-85 %) приходится на ИБС и гипертоническую болезнь.
Менее часто – в 15-25% случаев – ее вызывают такие причины:
- миокардиты;
- эндокардиты;
- кардиомиопатии;
- пороки сердца (как врожденные, так и приобретенные).
Практически в единичных случаях к сердечной недостаточности приводят:
- перикардиты;
- аритмии;
- миокардиты токсической или химической природы;
- ревматологические заболевания (системная красная волчанка, дерматомиозит и прочие);
- эндокринная патология (нарушения функции щитовидной железы, сахарный диабет, болезнь Аддисона, феохромоцитома и другие);
- анемия;
- ожирение;
- заболевания обмена веществ (мукополисахаридозы, амилоидоз и прочие);
- ожирение;
- хроническое повышение давления в сосудах легких;
- новообразования сердца;
- некоторые медикаменты, лучевая терапия;
- беременность.
При наличии у пациента одного или нескольких вышеуказанных заболеваний сердце постепенно становится слабее – теряет способность обеспечивать все органы и ткани организма кровью в необходимом им объеме, что на ранних стадиях недостаточности становится заметно лишь при значительной физической нагрузке, а с прогрессированием болезни определяется и в покое.
Симптомы ХСН
Лица, страдающие этой патологией, могут предъявлять следующие жалобы:
- одышка (учащенное дыхание), возникающая сначала при физической нагрузке, а на поздних стадиях болезни – в состоянии покоя;
- пароксизмальная ночная одышка (человек внезапно просыпается из-за удушья и ощущает необходимость сесть в кровати или встать вертикально – через некоторое время после этого частота дыхательных движений нормализуется);
- чувство нехватки дыхания в горизонтальном положении, которое уменьшается при переходе больного в вертикальное;
- сухой кашель (появляется при застое крови в сосудах легких);
- чувство общей слабости и утомляемости;
- частые ночные мочеиспускания, преобладание ночного диуреза над дневным;
- на поздней стадии болезни – уменьшение объема выделяемой мочи;
- двусторонние симметричные отеки на стопах и голенях, а позднее и выше – в области бедер, мошонки и крестца;
- увеличение в объемах живота (это состояние называется асцит и представляет собой скопление в брюшной полости жидкости; является признаком декомпенсации сердечной недостаточности);
- снижение массы тела.
При отсутствии адекватного лечения сердечной недостаточности у больного могут развиться следующие осложнения:
- фибрилляция предсердий и другие аритмии;
- тромбоэмболии;
- цирроз печени и недостаточность ее функций;
- застойная пневмония;
- хроническая недостаточность функции почек;
- нарушения тока крови в сосудах головного мозга;
- истощение больного.
Принципы диагностики

Жалобы больного, анамнез его жизни и заболевания направят мысли специалиста в нужном направлении – он предположит наличие у своего пациента помимо других заболеваний хронической сердечной недостаточности.
Следующий этап диагностики – объективное обследование. Врач проведет осмотр больного, при котором, возможно, обнаружит снижение пищевого статуса пациента, отеки на нижних конечностях – двусторонние, симметричные, увеличение в объеме живота (на поздней стадии заболевания), одышку, набухание и пульсацию вен шеи. Во время пальпации будет диагностировано увеличение в размерах сердца, печени и так называемый «шум плеска», подтверждающий наличие в брюшной полости свободной жидкости. При аускультации (выслушивании сердечных тонов и дыхательных шумов) – учащение частоты дыхательных движений и сокращений сердца, признаки гидроторакса (скопления в легких жидкости) – влажные хрипы, как правило, в нижних отделах легких, изменения характера тонов сердца.
Чтобы уточнить диагноз, врач назначит пациенту дополнительные методы обследования:
- электрокардиография (ЭКГ) – будут обнаружены изменения, характерные для основного заболевания, которое стало причиной сердечной недостаточности;
- УЗИ сердца (Эхо-КГ) – врач также обратит внимание на признаки основного заболевания, но помимо этого обнаружит расширение полостей сердца, признаки регургитации (частичного заброса крови в обратном направлении – из желудочков в предсердия), а также оценит фракцию выброса (функцию сократимости желудочков), показатель которой играет важную роль в тактике лечения;
- рентгенография органов грудной клетки – будет диагностировано увеличение сердца в размерах и обнаружены признаки застоя крови в легких.
Из лабораторных методов исследования для диагностики СН имеют значение следующие:
- общий анализ крови (анемия – снижение уровня гемоглобина и эритроцитов в крови – усугубляет течение хронической сердечной недостаточности);
- биохимический анализ крови (электролиты – К + , Na + , печеночные пробы, билирубин, креатинин, глюкоза);
- кардиоспецифические ферменты (исследование назначают при внезапном ухудшении состояния больного с целью исключения инфаркта миокарда);
- ревмопробы (для исключения ревматической природы заболевания);
- МНО (если больной принимает варфарин);
- гормоны щитовидной железы (для исключения гипо- или гиперфункции этого органа – может давать симптоматику, сходную с таковой при СН);
- определение уровня циркулирующих НУП – стандарт диагностики, ранний маркер дисфункции левого желудочка.
Принципы лечения
Если радикальное устранение причины, вызвавшей сердечную недостаточность, невозможно, больному необходим ежедневный, в течение всей жизни, прием ряда лекарственных средств и диспансерное наблюдение у терапевта/кардиолога.
Целью терапии является предупреждение прогрессирования заболевания, улучшение качества жизни больного и продление его жизни.
Из немедикаментозных методов лечения следует отметить:
- абсолютный отказ от курения;
- контроль за весом (если он избыточен – снижение);
- ограничение в пищевом рационе соли, продуктов, исключение алкоголя;
- психоэмоциональный покой;
- здоровый сон;
- отказ от приема некоторых лекарственных препаратов (антиаритмики, цитостатики, нестероидные противовоспалительные средства и прочие);
- ограничение физических нагрузок, которые приводят к появлению одышки.
 Больному СН могут быть назначены препараты следующих групп:
Больному СН могут быть назначены препараты следующих групп:
- мочегонные (торасемид, фуросемид, гидрохлортиазид, спиронолактон);
- ингибиторы ангиотензинпревращающего фермента (и-АПФ) – лизиноприл, периндоприл, рамиприл и другие;
- препараты, расширяющие периферические сосуды (пентоксифиллин, никотиновая кислота);
- сердечные гликозиды (дигоксин);
- бета-блокаторы (метопролол, карведилол, бисопролол);
- сартаны (валсартан, лозартан и другие);
- антиаритмики (амиодарон);
- антикоагулянты (варфарин);
- препараты, улучшающие обмен веществ в сердечной мышце (мельдоний).
В тяжелых случаях болезни больному могут быть проведены такие манипуляции/операции:
- торакоцентез (удаление жидкости из легких);
- парацентез (удаление жидкости из брюшной полости – при асците);
- диализ;
- ультрафильтрация крови;
- внутриаортальная баллонная контрапульсация;
- АКШ (аортокоронарное шунтирование);
- протезирование клапанов;
- трансплантация сердца.
Физиотерапия при сердечной недостаточности
Одним из компонентов комплексного лечения лиц, страдающих хронической сердечной недостаточностью, является физиотерапия. Она преследует следующие цели:
- уменьшить ишемию сердечной мышцы (то есть улучшить ее кровоснабжение);
- улучшить способность миокарда к сокращению;
- нормализовать ритм сердца;
- оптимизировать работу свертывающей системы крови;
- улучшить обмен веществ в миокарде.
Итак, больному хронической сердечной недостаточностью могут быть назначены следующие методы физиолечения:
- оксигенобаротерапия;
- оксигенотерапия;
- кислородные ванны;
- воздушные ванны;
- озоновые ванны;
- электросон;
- электроанальгезия транскраниальная;
- лекарственный электрофорез магния, калия, метионина, гепарина, панангина, никотиновой кислоты, витаминов группы В, дезагрегантов и антикоагулянтов;
- гальванизация;
- УВЧ-терапия трансцеребральная;
- талассотерапия;
- гелиотерапия;
- магнитотерапия;
- лазеротерапия;
- ванны углекислые.
Лица, страдающие ХСН, могут быть направлены на санаторно-курортное лечение по основному заболеванию, однако в случае тяжелой сердечной недостаточности оно противопоказано.
Заключение
Хроническая сердечная недостаточность той или иной стадии имеется у каждого больного, страдающего хроническими заболеваниями сердца или (реже) других органов. Это симптомокомплекс, ведущими клиническими проявлениями которого являются одышка, тахикардия, сухой кашель и периферические отеки. Лечение должно быть начато сразу же после того, как будет установлен диагноз. Прежде всего оно направлено на устранение болезни – причины сердечной недостаточности. Большое значение играет коррекция образа жизни. Если полностью избавиться от основного заболевания невозможно (зачастую так и бывает), больному показано комплексное лечение на протяжении всей его жизни, в котором не последнюю роль играет и физиотерапия.
Чтобы предотвратить прогрессирование болезни, улучшить качество своей жизни и снизить риск развития внезапной сердечной смерти, больной обязан точно соблюдать все предписания врача и сообщать ему обо всех изменениях своего состояния. Категорически запрещено заниматься самолечением, самовольно отменять назначенные специалистом препараты – это может ухудшить течение болезни и даже привести к летальному исходу. Не экспериментируйте на своем здоровье, а лучше – не болейте!
Телеканал ОТР, программа «Студия Здоровье», выпуск на тему «Хроническая сердечная недостаточность»:
Использованные источники:
Хроническая сердечная недостаточность: симптомы и лечение
Хроническая сердечная недостаточность (ХСН) встречается в среднем у 7 человек из 100. Ее распространенность растет с возрастом. У людей старше 90 лет ХСН наблюдается в 70% случаев.
Что такое хроническая сердечная недостаточность и почему она возникает
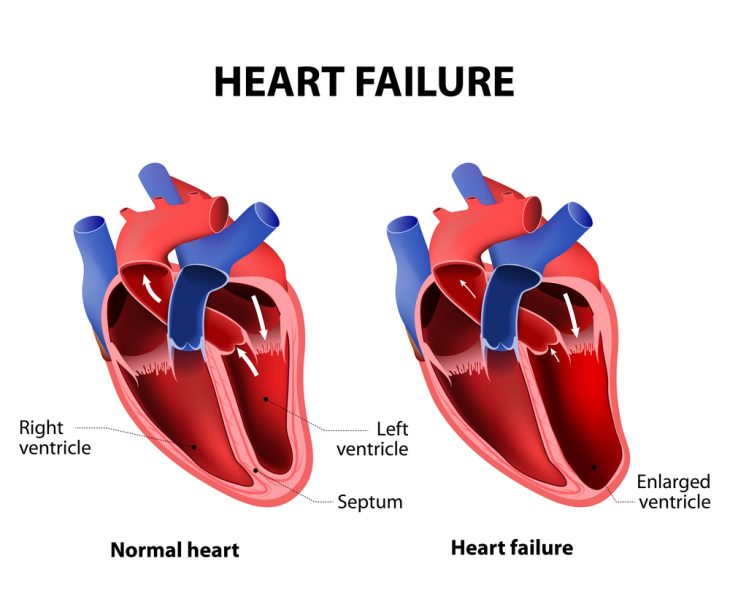
ХСН – это не заболевание, а синдром, осложняющий течение болезней сердца и сосудов. Она развивается постепенно и характеризуется неспособностью сердца выполнять насосную функцию и обеспечивать нормальное кровообращение вследствие нарушений расслабления сердечной мышцы или ухудшения ее сократимости.
Самые частые причины развития ХСН – ишемическая болезнь сердца (ИБС) и повышенное артериальное давление, то есть артериальная гипертензия (гипертоническая болезнь, симптоматические гипертензии). Более редкими причинами нарушения сократительной способности сердца являются:
- любые врожденные и приобретенные пороки сердца;
- миокардиты (воспаление сердечной мышцы) и кардиомиопатии (гипертрофическая, рестриктивная, дилатационная);
- болезни перикарда и эндокарда (констриктивный перикардит, гиперэозинофильный синдром и другие);
- нарушения ритма сердца (фибрилляция предсердий, суправентрикулярные и желудочковые тахикардии и другие);
- поражения сердечной мышцы при тиреотоксикозе, алкоголизме, сахарном диабете, анемии и некоторых других состояниях, не связанных напрямую с болезнями самого сердца.
Считается, что главными факторами прогрессирования ХСН являются:
- повреждение миокарда;
- активация нейро-гуморальных механизмов;
- нарушение процессов расслабления сердца (диастолическая дисфункция).
Повреждение миокарда имеет важное значение при гибели большой массы его клеток, например, вследствие обширного или повторного инфаркта миокарда. Снижение сократимости сердца влечет за собой компенсаторное увеличение выработки адреналина, ангиотензина II, альдостерона и других веществ. Они вызывают спазм сосудов, расположенных во внутренних органах, и призваны уменьшить объем сосудистого русла, чтобы уменьшить потребность организма в кислороде. Однако при постоянно повышенном уровне этих веществ задерживается натрий и вода, повышается артериальное давление, происходит дополнительная перегрузка миокарда, имеется и прямое повреждающее влияние на его клетки. В результате формируется «порочный круг», сердце повреждается и слабеет все больше.
Нарушение расслабления сердца сопровождается снижением эластичности и податливости его стенок. В результате нарушается наполнение полостей этого органа кровью, вследствие чего страдает системное кровообращение. Диастолическая дисфункция левого желудочка нередко является самым ранним признаком ХСН.
Стадии и симптомы ХСН
В России традиционно использовалась классификация ХСН, предложенная еще в 1935 году Н. Д. Стражеско и В.Х. Василенко. Согласно ей, в течении ХСН различали 3 стадии, в основном по внешним проявлениям синдрома, таким как одышка, отеки, сердцебиение, появляющимся при нагрузке или в покое.
В настоящее время преимущество имеет функциональная классификация, разработанная Нью-Йоркской Ассоциацией Сердца (NYHA). Согласно ей выделяют 4 функциональных класса (ФК) сердечной недостаточности в зависимости от переносимости нагрузки пациентом, которые отражают степень нарушения работы сердца:
- I ФК: физическая активность не ограничена, она не вызывает одышки, сердцебиения, выраженной утомляемости. Диагноз ставится на основании дополнительных методов исследования.
- II ФК: в покое пациент чувствует себя хорошо, но при обычной нагрузке (ходьба, подъем по лестнице) появляется одышка, сердцебиение, быстрая усталость.
- III ФК: симптомы появляются при незначительной нагрузке, пациент вынужден ограничивать повседневную активность, он не в состоянии быстро пройтись, подняться по лестнице.
- IV ФК: любая, даже незначительная активность вызывает неприятные ощущения. Симптомы появляются и в покое.
Наиболее типичные признаки ХСН:
- одышка;
- ортопноэ (дискомфорт в положении лежа, заставляющий больного лечь на высокие подушки или сесть);
- приступообразная одышка по ночам;
- уменьшение выносливости (снижение толерантности к нагрузке);
- слабость, быстрая утомляемость, потребность в длительном отдыхе после физической нагрузки;
- отеки на лодыжках или увеличение их окружности (начинают появляться следы от резинок носков, становится мала обувь).
Менее специфичные признаки, которые, однако, могут появляться при ХСН:
- кашель по ночам;
- увеличение веса больше чем на 2 кг в неделю;
- снижение веса;
- отсутствие аппетита;
- чувство вздутия живота и его увеличение;
- нарушение ориентации в пространстве (у пожилых людей);
- эмоциональная подавленность;
- частое и/или неритмичное сердцебиение;
- обмороки.
Все перечисленные признаки могут свидетельствовать не только о ХСН, но и о других заболеваниях, поэтому такой диагноз должен быть обязательно подтвержден дополнительными методами исследования.
Диагностика
Для подтверждения диагноза ХСН проводятся следующие исследования:
- электрокардиография (при абсолютно нормальной кардиограмме вероятность ХСН невелика, но специфичных ЭКГ-признаков этого синдрома не существует);
- эхокардиография (позволяет оценить диастолическую и систолическую функции сердца, распознать раннюю стадию ХСН);
- рентгенография органов грудной клетки для определения застоя в легких, выпота в плевральной полости;
- общий и биохимический анализы крови с определением, в частности, уровня креатинина;
- определение уровня натрийуретических гормонов в крови (их нормальное содержание практически позволяет исключить наличие у человека ХСН);
- при неинформативности эхокардиографии показана магнитно-резонансная томография (МРТ) сердца.
Лечение
- устранение симптомов ХСН (одышка, отеки и так далее);
- уменьшение числа госпитализаций;
- снижение риска смерти от этого состояния;
- улучшение переносимости нагрузок и качества жизни.
Основа лечения – применение лекарственных средств, влияющих на нейро-гуморальные механизмы прогрессирования ХСН и тем самым замедляющих ее прогрессирование:
- ингибиторы ангиотензин-превращающего фермента (эналаприл и другие ИАПФ) или при их непереносимости — блокаторы рецепторов к ангиотензину II (сартаны – лозартан, валсартан и другие) назначаются всем больным при отсутствии противопоказаний;
- бета-адреноблокаторы используются практически у всех пациентов, на сегодняшний день доказано, что ХСН – это не противопоказание, а наоборот, показание для использования этих средств (бисопролол); при их непереносимости может быть назначен ивабрадин (Кораксан);
- антагонисты минералокортикоидных рецепторов (эплеренон) при снижении фракции выброса по данным эхокардиографии меньше 35%.
Для устранения симптомов, связанных с задержкой жидкости, большинству пациентов с ХСН также назначаются мочегонные препараты.
Прием медикаментов должен быть регулярным, продолжительным (нередко пожизненным). Контроль за его эффективностью осуществляет кардиолог и/или терапевт.
Сердечные гликозиды (дигоксин) в настоящее время имеют ограниченное применение. При отсутствии других показаний больным с ХСН не назначаются статины (средства, снижающие уровень холестерина в крови), варфарин, алискирен.
Во многих случаях рассматривается вопрос об установке кардиостимулятора, лечении сопутствующих нарушений ритма, профилактике тромбообразования, реваскуляризации миокарда с помощью операции.
Особенности питания при ХСН:
- ограничение принимаемой жидкости до 1,5 литров в сутки;
- снижение употребления поваренной соли (при легкой ХСН – не есть соленые продукты, при средней тяжести – не досаливать пищу, при тяжелой – практически полностью исключить соль из питания);
- пища должна быть достаточно калорийной, легко усваиваться;
- питаться следует малыми порциями 5-6 раз в сутки;
- рекомендуется отказаться от острых, копченых блюд и алкоголя, а также не курить.
Физическая активность определяется в основном возможностями больного и должна подбираться индивидуально. Практически всем пациентам можно выполнять те или иные виды физических нагрузок. Даже при тяжелой ХСН будет полезна дыхательная гимнастика, а при легкой и умеренной выраженности симптомов – ходьба и занятия на тренажерах, но лишь после консультации с врачом.
При планировании отдыха нужно учитывать, что лучше выбирать курорты в своей климатической зоне. Рекомендуется отказаться от длительных перелетов и переездов, поскольку пребывание в неподвижности может вызвать образование тромбов или отеков.
Очень полезно для пациентов с ХСН посещать образовательные занятия в поликлиниках на эту тему («Школа для больных с ХСН»). Так они смогут лучше понять свои возможности, разобраться в течении синдрома, узнать о питании, физической активности, медикаментозной терапии. Знания помогают больным повысить приверженность к лечению (комплайенс), а следовательно, уменьшить количество госпитализаций и добиться других целей терапии.
Рекомендации больным с ХСН
- Пациент должен иметь возможность регулярного наблюдения у врача (терапевта), вероятно, даже в форме телефонных консультаций.
- Перспективно внедрение систем дистанционного мониторинга за состоянием больного (наблюдение за ЧСС, ритмом сердца, артериальным давлением и так далее).
- Важно ежедневное взвешивание, что позволяет вовремя заметить задержку жидкости и увеличить дозу мочегонного препарата.
- Пациент и его родственники должны знать как можно больше об этом синдроме, целях его лечения, показаниях и возможных побочных эффектах лекарств, так как это увеличивает приверженность к терапии и улучшает прогноз.
- Важен отказ от курения, контроль артериального давления и уровня глюкозы в крови, соблюдение диеты и питьевого режима, рациональная физическая активность.
- В тяжелых случаях необходимо обсудить с врачом вопросы паллиативной терапии и ухода за больным человеком.
- Консультация кардиолога обычно требуется при неэффективности общепринятых схем лечения.
К какому врачу обратиться
Лечением хронической сердечной недостаточности занимается врач-кардиолог, а также терапевт. В некоторых случаях требуется консультация кардиохирурга (например, при пороках сердца или для установки кардиостимулятора). Подробнее о питании при заболеваниях сердца расскажет врач-диетолог.
Использованные источники:
