Диспансеризация хронической сердечной недостаточности
Болезни сердца
iserdce
Хроническая сердечная недостаточность: причины, симптомы, диагностика и лечение
 Заболевания сердца довольно часто осложняются нарушением насосной функции этого органа. В результате снижается фракция выброса желудочка и развивается сердечная недостаточность. Состояние это, по сути, является проявлением заболеваний, а не самостоятельной патологией. Однако клинические проявления ХСН сходны и практически не зависят от первичных изменений.
Заболевания сердца довольно часто осложняются нарушением насосной функции этого органа. В результате снижается фракция выброса желудочка и развивается сердечная недостаточность. Состояние это, по сути, является проявлением заболеваний, а не самостоятельной патологией. Однако клинические проявления ХСН сходны и практически не зависят от первичных изменений.
Причины
Причины ХСН связаны чаще с заболеваниями сердца или нарушением его сокращения. Среди органических изменений сердечной мышцы следует выделить:
- пороки клапанов (врожденные или приобретенные, стеноз или недостаточность);
- ишемическая трансформация (постинфарктный кардиосклероз, оглушение миокарда, вторичная кардиомиопатия);
- гипертоническая болезнь, сопровождающаяся гипертрофией и утолщением стенок сердца;
- заболевания аутоиммунной или воспалительной природы (миокардит, эндокардит, перикардит);
- наследственная кардиомиопатия (дилатационная или гипертрофическая);
- влияние хронической алкогольной интоксикации.
Причины хронической сердечной недостаточности могут быть и функциональными. Например, идиопатическая аритмия, которая не имеет под собой органического субстрата, нередко сопровождается ХСН.
Сердечная недостаточность обычно связана с функциональной недостаточностью или анатомическими изменениями миокарда, клапанов и сосудов.
Патогенез
При хронической сердечной недостаточности патогенез может осуществляться по четырем основным направлениям:
- Перегрузка объемом. При этом возникают внутрисердечные шунты или имеются какие-либо пороки сердца, сопровождающиеся разнонаправленным током крови, то есть недостаточность клапанов. Сокращения становятся не эффективными, так как большая часть крови циркулирует в пределах сердечных камер.
- Перегрузка давлением возникает при наличии каких-либо препятствий на пути кровотока. Это могут быть стенозы клапанных отверстий, сужение просвета крупных артерий (аорта, легочная). По этому механизму возникает сердечная недостаточность также при гипертонической болезни и легочной гипертензии. При этом возникает дополнительная нагрузка на миокард, а фракция выброса уменьшается.
- Уменьшения массы функционирующего миокарда обычно является следствием ишемии при нарушении коронарного кровотока, а также в результате объемных образований в этой области (опухоль, саркоидоз, амилоидоз). В зависимости от площади поражения будет уменьшаться и объем крови, поступающей в сосуды при сердечном сокращении.
- Изменение диастолической фазы, в период которой желудочек обычно наполняется кровью. К этому приводит перикардит (экссудативный, слипчивый) или рестриктивная кардиомиопатия. Механизм этот основан на образовании внешнего препятствия для расправления сердца. В связи с этим объем его полостей заметно снижается.
Классификация
Согласно мкб 10 хроническая сердечная недостаточность в Российской классификации подразделяется на стадии. Их предложили российские ученые (Василенко, Стражеско) еще в начале прошлого века:
- Первая стадия является скрытой, так как клинические симптомы появляются только при нагрузке (эмоциональной или физической). Трудоспособность несколько снижена, но все гемодинамические параметры в покое остаются в пределах нормы.
- Вторая стадия подразделяется на два подтипа. При А подтипе нарушения гемодинамики выявляются только по одному кругу кровообращения, тогда как Б подтип характеризуется прогрессирующим течением и вовлечением в процесс обоих кругов.
- Третья стадия сопровождается тяжелыми гемодинамическими нарушениями и структурной перестройкой в органах. Она является необратимой и нередко приводит к летальному исходу.
Американская классификация несколько иная, но она также применяется в российской клинической практике. Согласно ей выделяют несколько степеней недостаточности кровообращения:
- Хроническая сердечная недостаточность 1 степени диагностируется в том случае, если имеется какое-либо заболевание сердца, но симптомы недостаточности отсутствуют.
- Вторая степень характеризуется появлением незначительных симптомов нарушения кровотока по малому или большому кругу (одышка, стенокардия) при значительной нагрузке (бег, подъем по лестнице).
- При третьей степени симптомы присутствуют при обычной жизни, но отсутствуют в покое.
- Четвертая степень является самой значительной. В этом случае признаки появляются даже в покое.
При постановке диагноза сердечную недостаточность классифицируют по степени и стадии.
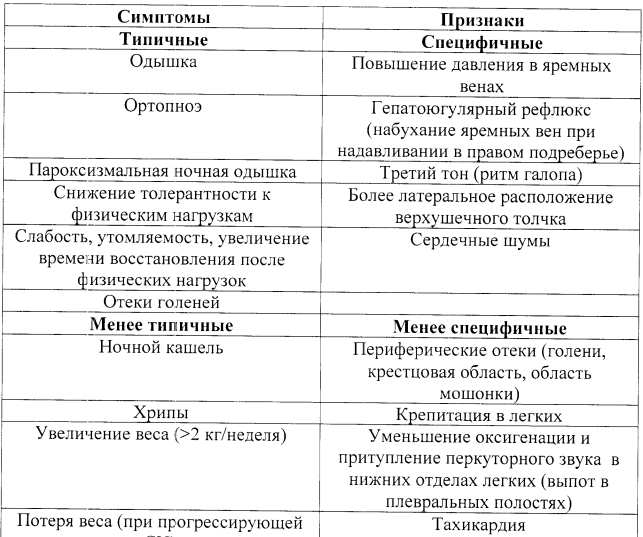
Симптомы
Синдром хронической сердечной недостаточности объединяет в себе ряд характерных проявлений:
- тахикардия;
- цианоз;
- одышка;
- отеки;
- увеличение печени.
Тахикардия практически всегда присутствует у пациентов с ХСН. Механизм ее возникновения рефлекторный, то есть увеличение пульса развивается в ответ на снижение фракции выброса. На начальных этапах заболевания изменение частоты сокращений сердца появляется только при нагрузке, тогда как при прогрессировании процесса тахикардия возникает и в покое.
Отеки при недостаточности кровообращения изначально возникают в области периферических отделов нижних конечностей. В отличие от почечной недостаточности, отеки увеличиваются обычно к вечеру. На ранних стадиях ХСН может возникать так называемая скрытая задержка жидкости, которую можно выявить только при ежедневном взвешивании. Помимо подкожной клетчатки, транссудат скапливается в различных полостях организма, что приводит к развитию гидроперикарда, гидроторакса, асцита, водянки яичек. Увеличение в размере печени обусловлено венозным застоем в сосудистой сети этого органа. Параллельно обычно увеличивается и селезенка за счет повышения продукции эритроцитов в условиях недостатка кислорода. Если кровоток в области печени нарушен в течение длительного времени, то ткани ее претерпевают необратимые изменения (дистрофия, набухание, склерозирование). В итоге нарушается ее функция, и появляются симптомы печеночной недостаточности (желтуха, признаки портальной гипертензии).
Увеличение в размере печени обусловлено венозным застоем в сосудистой сети этого органа. Параллельно обычно увеличивается и селезенка за счет повышения продукции эритроцитов в условиях недостатка кислорода. Если кровоток в области печени нарушен в течение длительного времени, то ткани ее претерпевают необратимые изменения (дистрофия, набухание, склерозирование). В итоге нарушается ее функция, и появляются симптомы печеночной недостаточности (желтуха, признаки портальной гипертензии).
В стадии компенсации сердечная недостаточность может протекать бессимптомно.
Хроническая сердечно-легочная недостаточность всегда проявляется одышкой. Она характеризуется ощущением нехватки воздуха или удушьем, которые усиливаются при нагрузке, а также в положении лежа. Дыхание при этом становится более частым, но поверхностным. При отеке стенки бронхов присоединяется кашель, а в случае скопления жидкости в альвеолах – пенистая розоватая мокрота. В ряде случаев дыхание становится шумным, и появляются влажные хрипы.
Цианоз является следствием гипоксии (недостаток кислорода) и гиперкапнии (избыток углекислого газа). Более выражено изменение окраски кожи в периферических отделах конечностей, в области губ и носа.
- повышение венозного давления, характеризующееся наполнением шейных вен, обострением геморроя);
- застойное поражение органов пищеварительного тракта (атрофия слизистой оболочки желудка, диспепсия, метеоризм, нарушение всасывания и т.д.).
Диагностика

Заподозрить хроническую сердечную недостаточность можно на основании жалоб пациента и его внешнего вида. При осмотре также выявляют характерные признаки. Однако при начальной форме заболевания возможно отсутствие проявлений. В этом случае диагностика проводится с использованием инструментальных методов:
- ЭКГ помогает выявить возможные причины сердечной недостаточности (аритмия, ишемия и т.д.) или вторичные изменения миокарда. Однако при помощи нее нельзя определить степень нарушения кровотока.
- ЭХО-кардиография в этом случае является более информативным методом. УЗИ позволяет оценить основные статические (объем камер, толщина стенок) и динамические (фракция выброса) показатели работы сердечной мышцы.
- При необходимости проводят эти исследования во время физической нагрузки (тредмил, велоэргометрия).
- К инвазивным методикам относят катетеризацию центральных сосудов и полостей сердца и измерение давления в них. По показаниям выполняют вентрикулографию и коронарографию.
Всем пациентам с признаками ХСН следует провести полное диагностическое обследование, чтобы установить причину подобных изменений.
Лабораторная диагностика включает:
- определение натрийуретического пептида, являющегося специфическим показателем сердечной недостаточности;
- биохимическое исследование выявляет нарушение функции внутренних органов, в первую очередь, печени;
- в клиническом анализе могут присутствовать признаки воспаления из-за присоединения вторичной инфекции, например, развития застойной пневмонии.
Лечение
Лечение хронической сердечной недостаточности проводят комплексно. При возможности устраняют причину ее появления или же проводят симптоматическую терапию.
Чтобы состояние больного улучшилось, необходимо соблюдать особый охранительный режим. Следует избегать интенсивных физических нагрузок и стрессов.
Диета
Питание при хронической сердечной недостаточности должно быть с большим содержанием витаминов и микроэлементов. Очень важно максимально ограничить употребление жидкости и соли. В тяжелых случаях необходимо вести дневник, в котором учитываются все жидкие продукты, в том числе и суп. Во второй колонке следует записывать количество выделенной мочи за сутки. Оба показателя должны быть примерно одинаковыми.
Степень ограничения соли зависит от выраженности заболевания и при начальных формах составляет 5-6 г, а в дальнейшем снижается до 3 г в сутки. Если отеки очень выражены и не поддаются медикаментозной терапии, не следует употреблять более 1 г соли в сутки, при этом учитывается содержание хлорида натрия во всех продуктах.
В случае избыточной массы пациентам с ХСН дополнительно назначают 1-2 разгрузочных дня в неделю. На протяжении суток нельзя употреблять в пищу ничего, кроме кисломолочных продуктов или фруктов.
Медикаментозная терапия
Что применяют при хронической сердечной недостаточности из медикаментозных препаратов? Обычно назначают следующие классы лекарственных средств:
- сердечные гликозиды, действие которых обусловлено кардиотоническим эффектом;
- бета-блокаторы в малых дозах увеличивают фракцию выброса за счет снижения частоты сокращений сердца;
- ингибиторы АПФ влияют на ренин-ангиотензиновую систему, улучшают работу почек и препятствуют вторичным изменениям миокарда;
- диуретики требуют контроля электролитов крови и при необходимости дополнительного назначения препаратов калия и магния;
- антикоагулянты применяются у тяжелых больных, передвижение которых ограничено, для профилактики тромбоэмболических осложнений;
- периферические вазодилататоры используются довольно редко;
- препараты, улучшающие метаболизм сердечной мышцы, носят, скорее, вспомогательный характер.
Хирургическое вмешательство
Хирургическое лечение хронической сердечной недостаточности помогает в некоторых случаях устранить причину ее появления:
- протезирование клапана при пороках;
- коронарное шунтирование или стентирование при ишемии и атеросклерозе;
- удаление опухолевых образований.

Одним из современных достижения является ресинхронизирующая терапия сердечной недостаточности. Методика эта заключается в искусственной стимуляции сокращений камер сердца в необходимом порядке. Для этого в организм помещают электрокардиостимулятор, электроды которого проникают в полость желудочков и предсердий. Сам аппарат помещают под кожу или под поверхностную мышцу в подключичной области. За счет компьютерной программы сердце вновь начинает сокращаться синхронно, и степень сердечной недостаточности значительно уменьшается, а насосная функция улучшается.
Прогноз при хронической сердечной недостаточности, в целом, неблагоприятный, однако, своевременное лечение может повысить качество жизни и увеличить ее продолжительность.
Использованные источники:
Возможности первичной ивторичной профилактики больных артериальной гипертензией. Диспансерное наблюдение больных.
Профилактические мероприятия (профилактика осложнений, первичная профилактика для уровня ПМСП, с указанием факторов риска)[10]:
· Домашнее мониторирование АД (ДМАД);
· Диета с ограничением животных жиров, богатая калием;
· Уменьшение употребления поваренной соли (NaCI) до 4,5 г/сут;
· Снижение избыточной массы тела;
· Отказ от курения и ограничение потребления алкоголя;
· Регулярные динамические физические нагрузки;
· Соблюдение режима труда и отдыха;
· Групповые занятия в школах АГ;
· Соблюдение режима приема препаратов.
Вторичная профилактика: Лечение Факторов риска, предупреждение обострений, фатальных и нефатальных осложнений АГ, что должно быть основной целью лечения АГ в поликлиники. В рамках санитарно- просветительской работы должны широко использоваться образовательные программы( школы по АГ).
Диспансеризация: диспансерная группа наблюдений -3Д.Динамическое наблюдение-пожизненно, 2-4 раза в год, в зависимости от степени. Осмотр кардиологом, офтальмологом, эндокр, по показаниям. По протоколу! Низкая, средняя степень -6 мес. Для больных с высоким и очень высоким риском, и для лиц с низкой приверженностью к лечению интервалы между визитами не должны превышать 3 месяца.
Диагностические критерии хронической сердечной недостаточности и основные лечебные мероприятия в амбулаторных условиях.
 ФВ-фракция выброса левого желудочка *
ФВ-фракция выброса левого желудочка *

Основные лечебн мероприятия в амбулат. Условиях:

Контроль массы тела

+ Диуретики, сердечные гликозиды, Дополнительно-статины.
Тактика ведения больных с хронической сердечной недостаточностью в амбулаторных условиях




Диспансеризация 1 раз в 3 мес, измерение АД, ЧСС, массы тела, ЭКГ . Нетрудоспособн при ХСН II-III от 3-4 нед до 2 мес.
Вопросы врачебно-трудовой экспертизы при хронической сердечной недостаточностью (временная и стойкая утрата трудоспособности, прогноз).
При рассмотрении вопросов трудоспособности у больных с хронической сердечной недостаточность необходимо учитывать, что данный синдромокомплекс является заключительной стадией развития ИБС. Даже при незначительной и умеренной степени выраженности (1 и 2 ФК по NYHA) смертность в течение года у больных ИБС составляет 10-20 %, а при выраженных и значительно выраженных нарушения (3 и 4 ФК по NYHA) 40-60%. Смертность зависит от перенесенного ИМ, течения стенокардии, наличия нарушений ритма, прогрессирования или декомпенсации сердечной недостаточности. И, несмотря на внедрение новых методов лечения, уровень смертности больных с ХСН в течение последнего десятилетия не снизился. Клинический прогноз после развития сердечной недостаточности у больных ИБС остается неблагоприятным.
В этой связи, рассматривая вопросы экспертизы нетрудоспособности, у таких больных в первую очередь придется опираться на трудовой прогноз. Трудовой прогноз будет неблагоприятный, если больные работают во вредных условиях труда, в том числе с физической нагрузкой умеренной или выше. Таких больных направляют на МСЭ в течение 4 месяцев временного освобождения от работы.
Больным ИБС с СН противопоказаны следующие виды труда:
1. работы на высоте, верхолазные работы (верхолазными считаются все работы, когда основным средством предохранения работников от падения с высоты во все моменты работы и передвижения является предохранительный пояс);
2. работа крановщика (машиниста крана), лифтера скоростных лифтов;
3. работа по обслуживанию и ремонту действующих электроустановок с напряжением 42 Вт и выше переменного тока, 110 Вт и выше постоянного тока, а также монтажные, наладочные работы, испытания и измерения в этих электроустановках;
4. работы в лесной охране, по валке, сплаву, транспортировке и первичной обработке леса;
5. работы в нефтяной и газовой промышленности, выполняемые в районах Крайнего Севера и приравненных к ним местностях, других отдаленных и недостаточно обжитых районах, при морском бурении;
6. работа на гидрометеорологических станциях и сооружениях связи, расположенных в полярных, высокогорных, пустынных, таежных и других отдаленных и недостаточно обжитых районах, в сложных климатических условиях;
7. геологоразведочные, топографические, строительные и другие работы в отдаленных, малонаселенных, труднодоступных, тундровых, заболоченных и горных районах;
8. работы с применением легковоспламеняющихся, взрывчатых материалов, во взрыво- и пожароопасных производствах;
9. работы в военизированной охране, службе спецсвязи, аппарате инкассации, банковских структурах, других ведомствах и службах, которым разрешено ношение огнестрельного оружия и его применение;
10. работы, связанные с обслуживанием установок и емкостей с внутренним давлением газов и жидкостей свыше 1 атмосферы;
11. работы, выполняемые в условиях измененного геомагнитного поля (экранированные помещения, заглубленные сооружения);
12. подводные работы;
13. подземные работы;
14. работы по предупреждению и ликвидации последствий чрезвычайных ситуаций природного и техногенного характера;
15. газоспасательная служба;
16. военизированные части и отряды по предупреждению возникновения и ликвидации открытых газовых и нефтяных фонтанов;
17. военизированные горные, горноспасательные службы;
18. пожарная охрана;
19. работы, выполняемые с применением изолирующих средств индивидуальной защиты и фильтрующих противогазов с полномерной лицевой частью;
20. работы на судах;
21. работы, связанные с пребыванием в условиях пониженного и повышенного атмосферного давления;
22. управление транспортными средствами;
23. работы в организациях бытового обслуживания (банщики, работники душевых, парикмахерских).
Благоприятный трудовой прогноз будет у больных ИБС с ХСН (умственный или легкий физический труд) при незначительном или умеренном нарушении функций органов кровообращения. В освобождении от работы нуждаются больные при декомпенсации или прогрессировании СН. Они будут временное освобождение от работы на период терапевтического или хирургического лечения (сердечная ресенхронизирующая терапия) с целью компенсации СН (не более 10 месяцев). При проведении экспертизы стойкой утраты трудоспособности специалисты МСЭ оценивают нарушения функций органов кровообращения в соответствии с функциональным классом ХСН по NYHA. Больные с незначительными или умеренными нарушениями (1, 2 ФК) признаются инвалидами при невозможности выполнять привычную работу из-за противопоказаний. Им устанавливают 1 степень ограничения трудовой деятельности и 3 группу инвалидности на период реабилитационных мероприятий. После стабилизации состояния, переобучения и рационального трудоустройства они могут быть признаны трудоспособными. У больных ИБС с СН (Нк IIА и IIБ) и 3 ФК по NYHA трудоустройство возможно лишь в специально созданных условиях. У таких больных устанавливают 2 или 3 степень ограничения трудовой деятельности, 2 степень самообслуживания, 2 степень перемещения. Чаще всего их признают инвалидами 2 группы.
Больные с ХСН (НК III ст.) и 4 ФК по NYHA нетрудоспособны. У этой категории больных определяют 3 степень ограничения трудовой деятельности, 2 или 3 степень ограничения перемещения, 2 или 3 степень самообслуживания. Чаще всего их признают инвалидами 1 группы на 2 года. Если реабилитационные мероприятия не эффективны, то инвалидность определяют без срока переосвидетельствования. Ориентировочное сроки нетрудоспособности у больных ИБС после развития сердечной недостаточности при 1 ФК ХСН – 60-80 дней, при 2 ФК ХСН – 80-110 дней, 3- 4 Фк ХСН – до 90-120 дней.
Использованные источники:
996ed70d_metrek_po_dn
К систолической ХСН, или к ХСН со сниженной ФВ (ХСН-НФВ), как правило относят пациентов с ФВ 120, 1 – (100–120), 2 – 32 мм/м 2 , объем >97 мл/м 2 )
Увеличен (диаметр ≥45 мм,
>25 мм/м 2 , объем >43 мл/м 2 )
Повышена (>50 мм рт.ст.)
Легочная гипертензия вероятна
Эхокардиографические критерии диастолической дисфункции
и органического поражения ЛЖ у больных с ХСН-СФВ
Индекс массы миокарда ЛЖ
Увеличена: >95 г/м 2 у женщин
и >115 г/м 2 у мужчин
аортальный стеноз, ГКМП
Рестриктивный тип (>2)
Замедленная релаксация ( 34 мл/м 2 )
Указывает на повышение напол-
нения ЛЖ (в анамнезе или в на-
стоящее время), патологию МК
Повышено (>50 мм рт.ст.)
Легочная гипертензия вероятна
Низкое ( 50% свидетельствует о кардиомегалии, характерной для ХСН-НФВ), исключения нарушений легочной гемодинамики (венозная, артериальная легочная гипертензия), выпота в синусах, отека легких, а также с целью выявления патологии легких, в том числе и тромбоэмболического характера.
Одним из самых высокочувствительных и специфичных методов диагностики ХСН и определения степени выраженности является определение в крови концентрации мозгового натрийуретического пептида (BNP) или N-концевого про-мозгового натрийуретического пептида (NT-proBNP)
Измерение содержания натрийуретических гормонов (BNP или NT-proBNP) показано:
1. Для исключения альтернативной причины одышки (если уровень ниже значения, используемого для исключения ХСН — ее наличие крайне маловероятно)
2. Для определения прогноза (высокий уровень натрийуретических гормонов ассоциируется с неблагоприятным прогнозом, а снижение этого уровня приводит к улучшению прогноза.
В ходе многочисленных исследований были определены так называемые «пороговые значения» для натрийуретических гормонов. У больных
с разным началом симптомов используются разные пороговые значения. При остром начале симптомов или резком их нарастании для исключения (Х)СН уровень мозгового натрийуретического гормона (BNP) должен быть менее 100 пг/мл, а его N-концевого предшественника (NT-proBNP) — менее 300 пг/мл. При постепенном начале симптомов для исключения ХСН уровень BNP должен быть менее 35 пг/мл, а NT-proBNP — менее 125 пг/мл. Чувствительность и специфичность тестов на BNP и NT-proBNP при постепенном начале симптомов ниже, чем при остром начале.
В диагностике ХСН в условиях амбулаторно-по- ликлинической практики наблюдаются две основные проблемы. Первой является гипердиагностика, когда пациентам с ИБС (нередко недоказанной) и реже с АГ автоматически при отсутствии достаточного или вообще какого-либо клинического и инструментального подтверждения выставляется диагноз ХСН I ФК или даже II ФК. Второй является, напротив, нераспознавание ХСН-СФВ у пациентов
с АГ. Наиболее часто это происходит у пожилых больных, когда одышка, порой достигающая вы-
раженной степени, трактуется как естественное проявление старения организма.
Лечение больных с ХСН в рамках диспан-
серного наблюдения. Цели терапии больных с ХСН в рамках диспансерного наблюдения предполагают:
A) предотвращение развития симптомной ХСН (для I стадии ХСН);
Б) устранение симптомов ХСН (для стадий IIA–III); В) замедление прогрессирования болезни путем защиты сердца и других органов–мишеней
(мозг, почки, сосуды для стадий I–III);
Г) улучшение качества жизни (для стадий IIA–III); Д) уменьшение количества госпитализаций
(и расходов для стадий I–III);
Е) улучшение жизненного прогноза (для стадий
К универсальным рекомендациям независимо от типа и выраженности ХСН относятся: ограничение потребления соли, нормализация и контроль массы тела, отказ от курения и алкоголя, регулярная аэробная циклическая физическая нагрузка с учетом результатов ТШХ, вакцинация гриппозной и пневмококковой вакциной.
Объем потребляемой жидкости не должен превышать более 2 литров в сутки, в среднем 1-1,5 л/ сут в случае стабильного состояния больного и не более 1,5 л/сут в случае декомпенсации явлений ХСН. При ХСН рекомендуется ограничение приема поваренной соли, причем тем большее, чем более выражены симптомы болезни и застойные явления: при I ФК – не употреблять соленой пищи (до 3 г NaCl); при II ФК – плюс не досаливать пищу (до 1,5 г NaCl); при III-IV ФК – использовать продукты с уменьшенным содержанием соли и приготовление пищи без соли ( 70 уд./мин., антагонисты минералокортикоидных рецепторов.
К препаратам, применяемым в определенных клинических ситуациях, относятся: диуретики при застойных явлениях и ХСН ≥ IIФК, сердечные гликозиды при фибрилляции предсердий и синусовом ритме, ивабрадин при синусовом ритме с ЧСС> 70 уд./мин., омега-3 полиненасыщенные жирные кислоты при постинфарктном кардиосклерозе или ФВ 70 уд./мин., гепарин или низкомолекулярные гепарины при венозных тромбозах и синусовом ритме с ЧСС> 70 уд./мин., оральные антикоагулянты при фибрилляции предсердий или внутрисердечном тромбозе
и синусовом ритме с ЧСС> 70 уд./мин.
К препаратам, не доказавшим влияния на жизненный прогноз при ХСН, но улучшающим симптоматику в определенных клинических ситуациях, относятся: антиаритмики III класса при желудочковых нарушениях ритма сердца (амиодарон, соталол), блокаторы кальциевых каналов для контроля АД (амлодипин, фелодипин), в/в препараты железа при гемоглобине 50%) применяются следующие классы препаратов: ингибиторы АПФ/блокаторы АРА, бета-адреноблока- торы, блокаторы кальциевых каналов, диуретики (при наличии симптомов застоя жидкости.
Контролируемые параметры и их целе-
вые значения. Оценку значений физикальных,
лабораторных и инструментальных параметров на данный момент времени необходимо соотносить с результатами обследования, соответствующими максимальной клинической стабилизации пациента в течение последнего года (как правило, на момент выписки из стационара), а также с результатами предыдущего обследования (телефонного контакта).
Из физикальных данных следует оценивать частоту дыхания в покое, величину нагрузки, вызывающей одышку или усиление одышки, динамику массы тела, наличие и выраженность отеков, объем суточного диуреза, наличие приступов удушья, положение в постели, уровень АД, частоту и регулярность сердечного ритма, наличие застойных хрипов в легких, наличие жидкости в плевральной полости и асцита, размеры печени. Величина ФК определяется с помощью шкалы ШОКС и ТШХ.
Следует иметь в виду, что у больных с ХСН I-IIБ стадии возможно достижение нормальных значений для физикальных параметров, оцениваемых в состоянии покоя, то есть добиваться I ФК ХСН. Для больных ХСН III стадии возможно добиваться уровня III ФК и даже II ФК ХСН.
Использованные источники:
