Хирургическое лечение хроническая сердечная недостаточность
Болезни сердца
iserdce
Хроническая сердечная недостаточность: причины, симптомы, диагностика и лечение
 Заболевания сердца довольно часто осложняются нарушением насосной функции этого органа. В результате снижается фракция выброса желудочка и развивается сердечная недостаточность. Состояние это, по сути, является проявлением заболеваний, а не самостоятельной патологией. Однако клинические проявления ХСН сходны и практически не зависят от первичных изменений.
Заболевания сердца довольно часто осложняются нарушением насосной функции этого органа. В результате снижается фракция выброса желудочка и развивается сердечная недостаточность. Состояние это, по сути, является проявлением заболеваний, а не самостоятельной патологией. Однако клинические проявления ХСН сходны и практически не зависят от первичных изменений.
Причины
Причины ХСН связаны чаще с заболеваниями сердца или нарушением его сокращения. Среди органических изменений сердечной мышцы следует выделить:
- пороки клапанов (врожденные или приобретенные, стеноз или недостаточность);
- ишемическая трансформация (постинфарктный кардиосклероз, оглушение миокарда, вторичная кардиомиопатия);
- гипертоническая болезнь, сопровождающаяся гипертрофией и утолщением стенок сердца;
- заболевания аутоиммунной или воспалительной природы (миокардит, эндокардит, перикардит);
- наследственная кардиомиопатия (дилатационная или гипертрофическая);
- влияние хронической алкогольной интоксикации.
Причины хронической сердечной недостаточности могут быть и функциональными. Например, идиопатическая аритмия, которая не имеет под собой органического субстрата, нередко сопровождается ХСН.
Сердечная недостаточность обычно связана с функциональной недостаточностью или анатомическими изменениями миокарда, клапанов и сосудов.
Патогенез
При хронической сердечной недостаточности патогенез может осуществляться по четырем основным направлениям:
- Перегрузка объемом. При этом возникают внутрисердечные шунты или имеются какие-либо пороки сердца, сопровождающиеся разнонаправленным током крови, то есть недостаточность клапанов. Сокращения становятся не эффективными, так как большая часть крови циркулирует в пределах сердечных камер.
- Перегрузка давлением возникает при наличии каких-либо препятствий на пути кровотока. Это могут быть стенозы клапанных отверстий, сужение просвета крупных артерий (аорта, легочная). По этому механизму возникает сердечная недостаточность также при гипертонической болезни и легочной гипертензии. При этом возникает дополнительная нагрузка на миокард, а фракция выброса уменьшается.
- Уменьшения массы функционирующего миокарда обычно является следствием ишемии при нарушении коронарного кровотока, а также в результате объемных образований в этой области (опухоль, саркоидоз, амилоидоз). В зависимости от площади поражения будет уменьшаться и объем крови, поступающей в сосуды при сердечном сокращении.
- Изменение диастолической фазы, в период которой желудочек обычно наполняется кровью. К этому приводит перикардит (экссудативный, слипчивый) или рестриктивная кардиомиопатия. Механизм этот основан на образовании внешнего препятствия для расправления сердца. В связи с этим объем его полостей заметно снижается.
Классификация
Согласно мкб 10 хроническая сердечная недостаточность в Российской классификации подразделяется на стадии. Их предложили российские ученые (Василенко, Стражеско) еще в начале прошлого века:
- Первая стадия является скрытой, так как клинические симптомы появляются только при нагрузке (эмоциональной или физической). Трудоспособность несколько снижена, но все гемодинамические параметры в покое остаются в пределах нормы.
- Вторая стадия подразделяется на два подтипа. При А подтипе нарушения гемодинамики выявляются только по одному кругу кровообращения, тогда как Б подтип характеризуется прогрессирующим течением и вовлечением в процесс обоих кругов.
- Третья стадия сопровождается тяжелыми гемодинамическими нарушениями и структурной перестройкой в органах. Она является необратимой и нередко приводит к летальному исходу.
Американская классификация несколько иная, но она также применяется в российской клинической практике. Согласно ей выделяют несколько степеней недостаточности кровообращения:
- Хроническая сердечная недостаточность 1 степени диагностируется в том случае, если имеется какое-либо заболевание сердца, но симптомы недостаточности отсутствуют.
- Вторая степень характеризуется появлением незначительных симптомов нарушения кровотока по малому или большому кругу (одышка, стенокардия) при значительной нагрузке (бег, подъем по лестнице).
- При третьей степени симптомы присутствуют при обычной жизни, но отсутствуют в покое.
- Четвертая степень является самой значительной. В этом случае признаки появляются даже в покое.
При постановке диагноза сердечную недостаточность классифицируют по степени и стадии.
Симптомы
Синдром хронической сердечной недостаточности объединяет в себе ряд характерных проявлений:
- тахикардия;
- цианоз;
- одышка;
- отеки;
- увеличение печени.
Тахикардия практически всегда присутствует у пациентов с ХСН. Механизм ее возникновения рефлекторный, то есть увеличение пульса развивается в ответ на снижение фракции выброса. На начальных этапах заболевания изменение частоты сокращений сердца появляется только при нагрузке, тогда как при прогрессировании процесса тахикардия возникает и в покое.
Отеки при недостаточности кровообращения изначально возникают в области периферических отделов нижних конечностей. В отличие от почечной недостаточности, отеки увеличиваются обычно к вечеру. На ранних стадиях ХСН может возникать так называемая скрытая задержка жидкости, которую можно выявить только при ежедневном взвешивании. Помимо подкожной клетчатки, транссудат скапливается в различных полостях организма, что приводит к развитию гидроперикарда, гидроторакса, асцита, водянки яичек. Увеличение в размере печени обусловлено венозным застоем в сосудистой сети этого органа. Параллельно обычно увеличивается и селезенка за счет повышения продукции эритроцитов в условиях недостатка кислорода. Если кровоток в области печени нарушен в течение длительного времени, то ткани ее претерпевают необратимые изменения (дистрофия, набухание, склерозирование). В итоге нарушается ее функция, и появляются симптомы печеночной недостаточности (желтуха, признаки портальной гипертензии).
Увеличение в размере печени обусловлено венозным застоем в сосудистой сети этого органа. Параллельно обычно увеличивается и селезенка за счет повышения продукции эритроцитов в условиях недостатка кислорода. Если кровоток в области печени нарушен в течение длительного времени, то ткани ее претерпевают необратимые изменения (дистрофия, набухание, склерозирование). В итоге нарушается ее функция, и появляются симптомы печеночной недостаточности (желтуха, признаки портальной гипертензии).
В стадии компенсации сердечная недостаточность может протекать бессимптомно.
Хроническая сердечно-легочная недостаточность всегда проявляется одышкой. Она характеризуется ощущением нехватки воздуха или удушьем, которые усиливаются при нагрузке, а также в положении лежа. Дыхание при этом становится более частым, но поверхностным. При отеке стенки бронхов присоединяется кашель, а в случае скопления жидкости в альвеолах – пенистая розоватая мокрота. В ряде случаев дыхание становится шумным, и появляются влажные хрипы.
Цианоз является следствием гипоксии (недостаток кислорода) и гиперкапнии (избыток углекислого газа). Более выражено изменение окраски кожи в периферических отделах конечностей, в области губ и носа.
- повышение венозного давления, характеризующееся наполнением шейных вен, обострением геморроя);
- застойное поражение органов пищеварительного тракта (атрофия слизистой оболочки желудка, диспепсия, метеоризм, нарушение всасывания и т.д.).
Диагностика

Заподозрить хроническую сердечную недостаточность можно на основании жалоб пациента и его внешнего вида. При осмотре также выявляют характерные признаки. Однако при начальной форме заболевания возможно отсутствие проявлений. В этом случае диагностика проводится с использованием инструментальных методов:
- ЭКГ помогает выявить возможные причины сердечной недостаточности (аритмия, ишемия и т.д.) или вторичные изменения миокарда. Однако при помощи нее нельзя определить степень нарушения кровотока.
- ЭХО-кардиография в этом случае является более информативным методом. УЗИ позволяет оценить основные статические (объем камер, толщина стенок) и динамические (фракция выброса) показатели работы сердечной мышцы.
- При необходимости проводят эти исследования во время физической нагрузки (тредмил, велоэргометрия).
- К инвазивным методикам относят катетеризацию центральных сосудов и полостей сердца и измерение давления в них. По показаниям выполняют вентрикулографию и коронарографию.
Всем пациентам с признаками ХСН следует провести полное диагностическое обследование, чтобы установить причину подобных изменений.
Лабораторная диагностика включает:
- определение натрийуретического пептида, являющегося специфическим показателем сердечной недостаточности;
- биохимическое исследование выявляет нарушение функции внутренних органов, в первую очередь, печени;
- в клиническом анализе могут присутствовать признаки воспаления из-за присоединения вторичной инфекции, например, развития застойной пневмонии.
Лечение
Лечение хронической сердечной недостаточности проводят комплексно. При возможности устраняют причину ее появления или же проводят симптоматическую терапию.
Чтобы состояние больного улучшилось, необходимо соблюдать особый охранительный режим. Следует избегать интенсивных физических нагрузок и стрессов.
Диета
Питание при хронической сердечной недостаточности должно быть с большим содержанием витаминов и микроэлементов. Очень важно максимально ограничить употребление жидкости и соли. В тяжелых случаях необходимо вести дневник, в котором учитываются все жидкие продукты, в том числе и суп. Во второй колонке следует записывать количество выделенной мочи за сутки. Оба показателя должны быть примерно одинаковыми.
Степень ограничения соли зависит от выраженности заболевания и при начальных формах составляет 5-6 г, а в дальнейшем снижается до 3 г в сутки. Если отеки очень выражены и не поддаются медикаментозной терапии, не следует употреблять более 1 г соли в сутки, при этом учитывается содержание хлорида натрия во всех продуктах.
В случае избыточной массы пациентам с ХСН дополнительно назначают 1-2 разгрузочных дня в неделю. На протяжении суток нельзя употреблять в пищу ничего, кроме кисломолочных продуктов или фруктов.
Медикаментозная терапия
Что применяют при хронической сердечной недостаточности из медикаментозных препаратов? Обычно назначают следующие классы лекарственных средств:
- сердечные гликозиды, действие которых обусловлено кардиотоническим эффектом;
- бета-блокаторы в малых дозах увеличивают фракцию выброса за счет снижения частоты сокращений сердца;
- ингибиторы АПФ влияют на ренин-ангиотензиновую систему, улучшают работу почек и препятствуют вторичным изменениям миокарда;
- диуретики требуют контроля электролитов крови и при необходимости дополнительного назначения препаратов калия и магния;
- антикоагулянты применяются у тяжелых больных, передвижение которых ограничено, для профилактики тромбоэмболических осложнений;
- периферические вазодилататоры используются довольно редко;
- препараты, улучшающие метаболизм сердечной мышцы, носят, скорее, вспомогательный характер.
Хирургическое вмешательство
Хирургическое лечение хронической сердечной недостаточности помогает в некоторых случаях устранить причину ее появления:
- протезирование клапана при пороках;
- коронарное шунтирование или стентирование при ишемии и атеросклерозе;
- удаление опухолевых образований.

Одним из современных достижения является ресинхронизирующая терапия сердечной недостаточности. Методика эта заключается в искусственной стимуляции сокращений камер сердца в необходимом порядке. Для этого в организм помещают электрокардиостимулятор, электроды которого проникают в полость желудочков и предсердий. Сам аппарат помещают под кожу или под поверхностную мышцу в подключичной области. За счет компьютерной программы сердце вновь начинает сокращаться синхронно, и степень сердечной недостаточности значительно уменьшается, а насосная функция улучшается.
Прогноз при хронической сердечной недостаточности, в целом, неблагоприятный, однако, своевременное лечение может повысить качество жизни и увеличить ее продолжительность.
Использованные источники:
Национальные Рекомендации внок и оссн по диагностике и лечению хсн (второй пересмотр) рекомендации по лечению
9.2. Хирургические методы лечения ХСН
При неэффективности терапевтического лечения ХСН и критическом обострении ситуации приходится прибегать к хирургическим и механическим методам лечения. Несмотря на их большое разнообразие, уровень доказательности эффективности и безопасности их применения, как правило, весьма низок и ограничивается отдельными эмпирическими наблюдениями. Кроме того, следует отметить, что проведение любых методов лечения подразумевает одновременное максимально эффективное медикаментозное лечение ХСН (по принципам, изложенным выше). То есть хирургия или электрофизиология не вместо, а вместе с медикаментозным лечением ХМН.
Хирургическое лечение ХСН
В первую очередь необходимо выделить как наиболее популярное вмешательство – операцию по реваскуляризации миокарда (аорто–коронарное или маммарно–коронарное шунтирование). Смертность больных в результате оперативных вмешательств прямо коррелирует с ФВ ЛЖ. Поэтому хирурги предпочитают отказываться от операций у пациентов с ФВ
Из таблицы видно, что иАПФ является обязательным препаратом, начиная с I ст. ХСН и их назначение является обязательной процедурой на всех этапах прогрессии болезни.
При необходимости терапия может начинаться и с АРА, предпочтительно с кандесартана. При непереносимости иАПФ кандесартан, также как лозартан и валсартан и являются препаратами выбора, кроме этого АРА могут использоваться вместе с иАПФ, хотя всегда предпочтительна комбинация одного из блокаторов РААС (иАПФ или АРА) с БАБ.
Бета–блокаторы при I ст. ХСН назначается только в случае, когда ИБС верифицирована, в первую очередь у больных после ИМ, со IIА стадии ХСН назначение бета–блокаторов является обязательным. К числу рекомендуемых препаратов относится бисопролол, карведилол и метопролола сукцинат ЗОК.
Спиронолактон является обязательным препаратом у больных с ХСН III–IV ФК, хотя у больных, перенесших ОИМ эта группа препаратов может назначаться и раньше (по крайней мере со II ФК).
Показанием к началу терапии диуретиками являются очевидные признаки застоя, как правило, начиная со II ФК, и лучшим выбором может быть торасемид.
СГ даже у больных I–IIА стадией болезни являются обязательными при наличии у пациента мерцательной аритмии. Синусовый ритм при сочетании с низкой ФВ (меньше 30 %) и у больных с упорной ХСН III–IV ФК являются показанием к началу терапии малыми дозами СГ (не более 0,25 мг / сут).
При мерцательной аритмии назначение антикоагулянтов является обязательной процедурой независимо от стадии болезни. При синусовом ритме, даже при наличии внутрисердечного тромбоза эффективность антикоагулянтов не доказана. Антиагреганты не могут адекватно заменить антикоагулянты в предотвращении риска тромбоэмболических осложнений.
Ишемический генез ХСН предполагает начало терапии статинами с I ст. ХСН. Более того, статины могут быть эффективными средствами профилактики ХСН.
Профилактика внезапной сердечной смерти у больных с ХСН с помощью медикаментозной терапии обычно не достаточно эффективна, хотя применение БАБ и их комбинации с амиодароном у пациентов высокого риска при умеренной ХСН (I–II ФК) является показанной. У пациентов с выраженной ХСН (III–IV ФК) применение амиодарона не показано.
Имплантация кардиовертера–дефибриллятора, как наилучшего средства профилактики внезапной сердечной смерти больных с ХСН показана на любой стадии болезни, после документированной остановки сердца и успешной реанимации. Это показание распространяется на тяжелых больных с ХСН, ишемической и неишемической этиологии, особенно пациентов с низкой ФВ (
Стадии ХСН
(могут ухудшаться, несмотря на лечение)
Функциональные классы ХСН
(могут изменяться на фоне лечения как в одну, так и в другую сторону)
Использованные источники:
Хирургическое лечение сердечной недостаточности
Трансплантация сердца.
В РБ органная трансплантация осуществляется в соответствии с законом, в основе которого лежит «презумпция согласия»: забор органа может быть осуществлен после констатации смерти мозга, если пожелания обратного не выражены пациентом до смерти.
Реципиент.
Основная цель подбора реципиентов состоит в том, чтобы идентифицировать больных с конечной стадией СН, невосприимчивых к медицикаментозному лечению, но обладающих потенциалом для возобновления нормальной активной жизни.
Показания к трансплантации сердца.
Реципиентами является больные с терминальной стадией СН, не подлежащие медикаментозной терапии или альтернативным хирургическим методам лечения сердечной недостаточности. Прогноз однолетней выживаемости без трансплантации 25 мм рт.ст, уровень норадреналина в плазме > 600 пкг/мл, кардиоторакальный индекс > 0,6, снижение максимального VO2 2 составляет 85%, а при КСИЛЖ > 100 мл/м 2 — 53%. Таким образом, любое вмешательство, направленное на оптимизацию этих отношений, оправдано, а благоприятный прогноз для пациента возможен при снижении КСИЛЖ 2 .
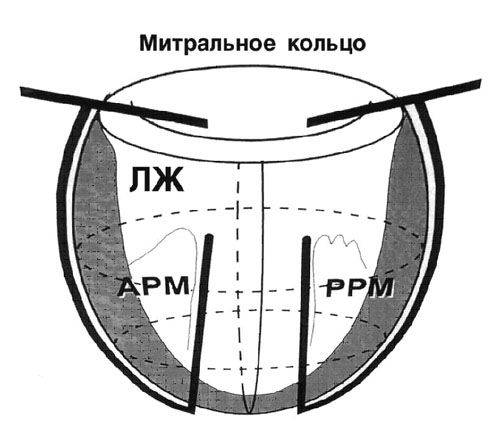
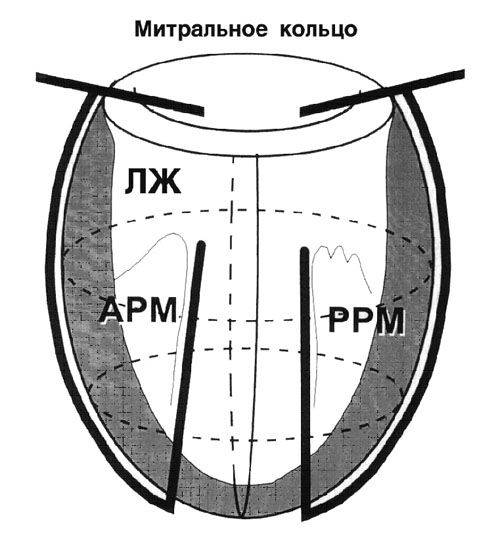
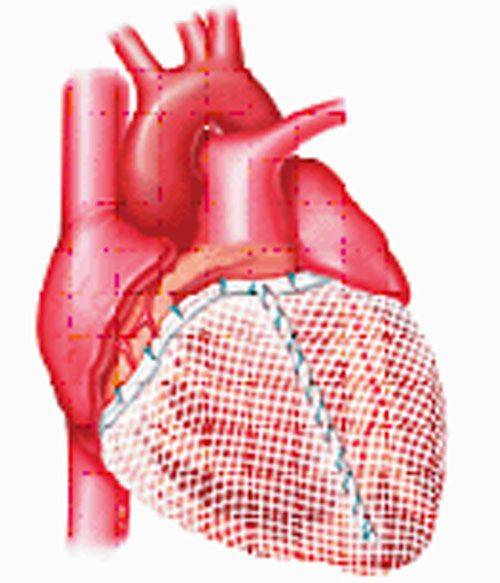
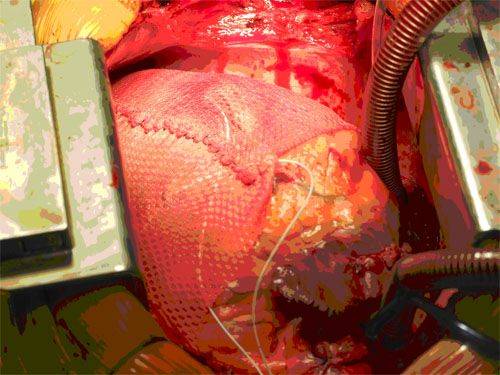
Способ циркулярной пластики.
Способ циркулярной пластики разработан с учетом восстановления геометрической формы и объема ЛЖ, близких к физиологической норме для данного пациента. Расчет нужного объема производится как функция нормального ударного индекса.
Оперативная техника.
Циркулярные швы, идущие в толще тканей на глубине не менее 5 миллиметров, накладывают со стороны эндокарда с шагом рассчитанным на основании эхокардиографических данных. Формируется конус ЛЖ с заранее рассчитанным конечнодиастолическим объемом.
После восстановления сердечной деятельности с помощью транспищеводной ЭхоКГ проводится оценка хирургического ремоделирования ЛЖ.
Поддерживающее устройство сердца.
Цель использования разработанного в РНПЦ устройства состоит в пассивной поддержке желудочков и предотвращении дальнейшей их дилатации. Экспериментальные исследования показали возможность уменьшения объема желудочков, снижение напряжение стенки, улучшение контрактильности миокарда и рост ФВ. Гистологические исследования животных также демонстрировали уменьшение гипертрофии миоцитов и интерстициального фиброза, а также снижение титра биохимических маркеров СН.
Ресинхронизация сердца.
Внутри- и межжелудочковая диссинхрония, связанная с задержкой внутри- и межжелудочкового проведения, является существенным компонентом патогенеза выраженной хронической сердечной недостаточности.
При СН изменяется внутри- и межкамерное взаимодействие. Нормальный физиологический асинхронизм между межжелудочковой перегородкой (МЖП) и задней стенкой ЛЖ (около 60 мсек.) нарастает и приводит к дисфункции ЛЖ.
Ресинхронизация сердца позволяет изменить степень электромеханической асинхронии предсердий и желудочков. Критерием прогнозирования успеха кардиосинхронизации является исходная пролонгация интервала QRS >130 мсек. Наиболее информативным критерием является оценка внутрижелудочковой механической задержки сокращения — увеличение исходного внутри- или межжелудочкового механического асинхронизма > 50 мсек.
Оперативная техника.
Коррекция указанных нарушений осуществляется путем имплантации многокамерного кардиостимулятора с раздельной стимуляцией правого предсердия и желудочков. Для этого три электрода проводятся через подключичную вену и фиксируются к стенке правого предсердия, в верхушке ПЖ и через коронарный синус в левой боковой вене ЛЖ у основания сердца.
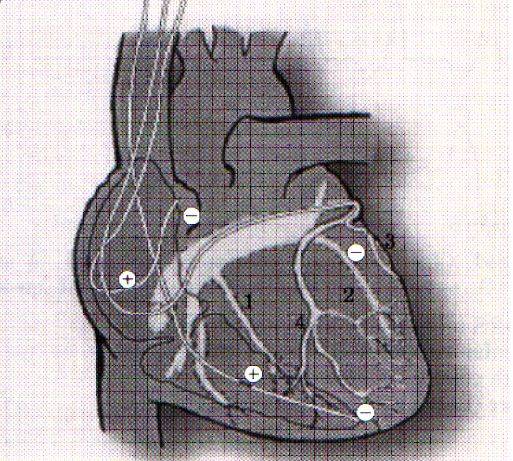
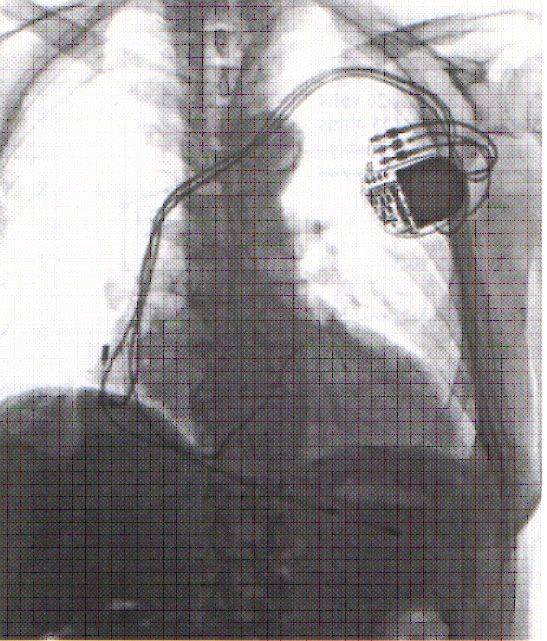
При открытых операциях реваскуляризации миокарда, ремоделирования ЛЖ или пластики митрального клапана электроды фиксируются эпикардиально — в правом предсердии и у основания сердца к обоим желудочкам.
Обязательным условием эффективности ресинхронизации является оптимизация работы кардиостимулятора.
Вспомогательное кровообращение.
Вследствие постоянного дефицита донорских органов большой группе пациентов целесообразно использовать длительную механическую поддержку кровообращения как основной терапии. Для этих целей могут быть использованы устройство Thoratec в виде моно или бивентрикулярногго обхода или аксиальный насос «HeartMate II».
Использованные источники:
Хирургическое лечение хроническая сердечная недостаточность
Хроническая сердечная недостаточность (ХСН) — сложный клинический синдром, развивающийся при неспособности сердца обеспечить кровоснабжение органов и тканей на уровне нормального метаболизма.
Недостаточный сердечный выброс — главная причина возбуждения стресс-организующих систем (симпато-адреналовой, ренинангиотензин-альдостероновой и т.д.), что приводит к задержке натрия, воды, увеличению объема циркулирующей крови, тахикардии, усилению сердечных сокращений, продукции необычных в нормальных условиях или в избыточных количествах биологически активных веществ (натрийуретические пептиды, эндотелины и др.).
При ХСН как правило имеется систолическая и диастолическая дисфункция левого желудочка (ЛЖ) или обоих желудочков, которая чаще развивается вследствие КБС или длительной артериальной гипертонии. Полости ЛЖ расширены, фракция выброса (ФВ) снижена.
Клинические признаки ХСН — одышка, слабость, застойные явления, похудание — со временем прогрессируют. Прогноз плохой, смертность такая же, как и при раковых заболеваниях. Чем больше дилатация сердца, ниже ФВ и тяжелее функциональный класс ХСН, тем хуже прогноз.
При постановке диагноза ХСН учитываются симптомы сердечной недостаточности и дисфункции сердца (низкая ФВ, расширение сердца). В случаях неуверенности в диагнозе при ХСН видна польза от терапии диуретиками.
Для оценки функции сердца избирается эхокардиография (ФВ, размеры полостей, подвижность стенок сердца).
Тяжесть ХСН определяется 3 стадиями по Стражеско-Василенко или по Нью-Йоркской классификации, которая выделяет 4 функциональных класса в зависимости от переносимости больным физической нагрузки.
Помощь больным ХСН включает общие меры (ограничение натрия, жидкости, полноценные белки, физическая нагрузка), фармакотерапию и хирургическое лечение (пересадка сердца, вспомогательное сердце). Основные направления фармакотерапии: ингибиторы АПФ, диуретики, бета-адреноблокаторы, сердечные гликозиды. В качестве дополнительных препаратов все шире используются антагонисты альдостерона, блокаторы ангиотензиновыхрецепторов.
Ключевые слова: дисфункция миокарда, сердечная недостаточность.
ПРЕДМЕТ ГЛАВЫ, КЛИНИЧЕСКАЯ ЗНАЧИМОСТЬ
Хроническая сердечная недостаточность (ХСН) может стать исходом любого сердечно-сосудистого заболевания. Распространенность ХСН в общей популяции составляет 1,5-2%, а среди лиц старше 65 лет — 6-10%. Несмотря на значительные успехи в лечении сердечно-сосудистых заболеваний, распространенность ХСН не только не снижается, но неуклонно возрастает, что отчасти связано с постарением населения.
ХСН — сложный клинический синдром, возникающий из-за неспособности сердца обеспечивать потребности организма в кислороде. В 80-90% случаев ХСН возникает у больных с дисфункцией левого желудочка. Основными проявлениями сердечной недостаточности являются одышка и слабость, которые могут ограничивать физическую активность больного, и задержка жидкости, которая может привести к застою в легких и периферическим отекам. Те и другие расстройства могут вызывать нарушения функциональной способности и качества жизни больного, однако не обязательно доминируют в клинической картине в одно и то же время. У некоторых больных имеются нарушения толерантности к нагрузке, но минимальные признаки задержки жидкости. Другие больные жалуются главным образом на отеки, однако практически не жалуются на одышку и слабость. Диагностика ХСН должна основываться не только на данных анамнеза и клинического исследования, но также на результатах инструментальных методов исследования.
ХСН характеризуется не только нарушением сократимости сердечной мышцы, но и реакцией других органов и систем на снижение насосной функции сердца. Это проявляется активацией нейрогуморальных систем, периферической вазоконстрикцией, задержкой натрия и воды в организме, а также изменениями функции и структуры печени, легких, скелетных мышц и других органов.
ХСН характеризуется уменьшением сердечного выброса и активацией нейрогуморальных систем с изменениями тканей и органов вследствие недостаточного обеспечения метаболизма.
В развитых странах главной причиной ХСН является КБС. На втором месте стоит гипертоническая болезнь, на третьем — ДКМП. Гораздо реже причиной ХСН стали ревматические пороки сердца.
Прогноз ХСН остается крайне серьезным независимо от ее этиологии. После появления клинических симптомов в течение 5 лет умирают около 50% больных с ХСН.
У половины больных причиной смерти является рефрактерная к терапии сердечная недостаточность. Многие больные умирают внезапно в результате желудочковых аритмий.
ХСН является одной из наиболее частых причин госпитализации, а среди пожилых — самая частая причина госпитализации. Примерно
1/3 больных нуждается в повторной госпитализации в течение 6-12 месяцев. Расходы, связанные с госпитализацией, составляют от 2/3 до 3/4 всех расходов на лечение больных с ХСН.
За последние два десятилетия значительно изменились цели и принципы медикаментозной терапии. Ранее главными целями в лечении ХСН считались улучшение нарушенной функции сердца (путем назначения сердечных гликозидов) и удаление избытка натрия и воды из организма (с помощью диуретиков). Современная медикаментозная терапия ставит целью улучшить качество жизни больных с ХСН, уменьшить необходимость в госпитализациях, а также увеличить продолжительность жизни больных. Среди медикаментозных средств ведущие позиции заняли ингибиторы ангиотензинпревращающего фермента (АПФ), бета-адреноблокаторы, антагонисты альдостерона и блокаторы АТ1 — ангиотензиновых рецепторов, подавляющие чрезмерную активацию нейрогуморальных систем.
Термином «хроническая сердечная недостаточность» (ХСН) обозначают группу различных по этиологии и механизму развития патологических состояний, при которых сердце постепенно утрачивает способность обеспечивать адекватное кровоснабжение органов и тканей. Термины ХСН и хроническая недостаточность кровообращения тождественны. Термин застойная сердечная недостаточность является фактически синонимом ХСН с выраженными признаками застоя жидкости.
По определению экспертов ВОЗ (1964), сердечная недостаточность (СН) — это мультисистемное заболевание, при котором первичное нарушение функции сердца вызывает целый ряд гемодинамических, нервных и гуморальных адаптационных реакций, направленных на поддержание кровообращения в соответствии с потребностями организма.
Эксперты Европейского общества кардиологов (2001) определяют СН как патофизиологический синдром, при котором нарушение функции сердца приводит к неспособности сердца прокачивать кровь со скоростью, достаточной для удовлетворения потребностей тканевого метаболизма.
В подавляющем большинстве случаев ХСН обусловлена поражением миокарда одного или обоих желудочков сердца; это так называемая миокардиальная сердечная недостаточность. При миокардиальной ХСН в большинстве случаев нарушается функция ЛЖ, что не удивительно, поскольку КБС и гипертоническая болезнь — самые частые причины развития ХСН во многих странах мира. Изолированная правожелудочковая недостаточность встречается не часто и связана преимущественно с хронической легочной гипертензией у больных с обструктивными заболеваниями легких. При миокардите, дилатационной, гипертрофической и алкогольной кардиомиопатиях одновременно поражается миокард как левого, так и правого желудочков, хотя дисфункция одного из желудочков может преобладать.
ХСН обычно обусловлена поражением миокарда одного левого или обоих желудочков сердца.
Миокардиальную СН следует отличать от случаев развития клинических симптомов и признаков ХСН у больных без поражения миокарда желудочков, для обозначения которых используют термин циркуляторная недостаточность. Примерами циркуляторной ХСН могут служить клапанные пороки сердца, констриктивный и выпотной перикардит, тяжелая анемия и т.д. К ХСН не относятся случаи циркуляторной недостаточности, которая связана с периферической вазодилатацией (например, при септическом шоке) или изменения объема циркулирующей крови (геморрагический шок, болезни печени и почек с задержкой жидкости).
Миокардиальную ХСН условно можно разделить на три группы: левостороннюю, правостороннюю и двустороннюю (или тотальную). Левосторонняя сердечная недостаточность почти всегда обусловлена поражением ЛЖ (за исключением случаев изолированного митрального стеноза) и характеризуется застойными явлениями в легких, артериальной гипотонией и сниженным кровоснабжением жизненно важных органов и конечностей.
Правосторонней сердечной недостаточности свойственны повышенное центральное венозное давление, периферические отеки и асцит, которые вызваны поражением правого желудочка (изолированный стеноз трехстворчатого клапана встречается крайне редко).
О тотальной, или застойной, сердечной недостаточности говорят в тех случаях, когда одновременно имеются клинические проявления лево- и правосторонней сердечной недостаточности.
У больных с левожелудочковой недостаточностью необходимо устанавливать, какая имеется форма дисфункции ЛЖ — систолическая или диастолическая. Для уточнения этиологии и патофизиологического типа ХСН необходимы целенаправленный сбор анамнеза, физикальное обследование, электрокардиография, рентгенография органов грудной клетки, и в особенности эхокардиография.
В течение более 60 лет в нашей стране для характеристики тяжести ХСН используется классификация стадий недостаточности кровообращения, предложенная Н.Д. Стражеско и В.Х. Василенко в 1935 г. Согласно этой классификации выделяют следующие формы недостаточности кровообращения.
1. Острая недостаточность кровообращения; может обусловливаться острой недостаточностью сердца или какого-либо его отдела (левого или правого желудочка, левого предсердия) либо вызываться острой сосудистой недостаточностью (коллапс, шок).
2. Хроническая недостаточность кровообращения; в ее развитии выделяют три стадии.
Первая стадия (начальная) — скрытая недостаточность кровообращения, проявляется только при физической нагрузке; в покое гемодинамика и функции органов не нарушены; трудоспособность снижена.
Вторая стадия — выраженная недостаточность кровообращения; нарушения гемодинамики (застой в малом или большом круге кровообращения) и расстройство функций органов выражены и в покое; трудоспособность больных резко ограничена. В этой стадии выделяются два периода: А — нарушения гемодинамики выражены слабо; и Б — с глубокими нарушениями гемодинамики.
Третья стадия — конечная, дистрофическая стадия; кроме тяжелых нарушений гемодинамики, возникают необратимые морфологические изменения в органах.
В качестве критериев для разграничения стадий ХСН с успехом могут быть использованы такие простые показатели как признаки задержки жидкости и потребность в диуретиках. На первой стадии ХСН задержки жидкости нет, и потому диуретики никогда не назначают. ХСН II стадии характеризуется задержкой жидкости в организме. Больным с ХСН II А стадии диуретики назначают периодически,
а больные с ХСН II Б стадии как правило нуждаются в постоянном приеме диуретиков. У больных с ХСН III стадии часто развивается рефрактерность к диуретикам, и даже постоянный прием их не всегда обеспечивает безотечное состояние.
При использовании классификации Н.Д. Стражеско и В.Х. Василенко желательно указывать в диагнозе год, когда была установлена данная стадия ХСН.
В США и странах Западной Европы широкое распространение получила классификация Нью-Йорской ассоциации кардиологов (NYHA), оценивающая степени ограничения физической активности больного с ХСН (табл. 3.1.).
Классификация степеней тяжести ХСН Нью-Йоркской ассоциацией кардиологов (NYHA)*
Использованные источники:
