Смертность при хронической сердечной недостаточности
Каков прогноз жизни при сердечной недостаточности?
- Особенности сердечной недостаточности
- Причины данного явления
- Симптомы заболевания
- Патогенез и этиология
- Лечение заболевания
- Каков прогноз жизни?
Даже в наши дни скептики продолжают утверждать, что если поставлен диагноз сердечная недостаточность, прогноз жизни неутешительный. Он зависит от многих факторов, которые не всегда подвластны человеку.
 В то же время кардиологи всего мира настаивают на тезисе, что при сердечной недостаточности прогноз жизни зависит от эффективности и своевременности лечения. Такое утверждение вполне вписывается в концепцию развития медицины, и смертность при заболевании сердца постепенно снижается.
В то же время кардиологи всего мира настаивают на тезисе, что при сердечной недостаточности прогноз жизни зависит от эффективности и своевременности лечения. Такое утверждение вполне вписывается в концепцию развития медицины, и смертность при заболевании сердца постепенно снижается.
Особенности сердечной недостаточности
 В общем понимании, сердечная недостаточность представляет собой сложный синдром, характеризующийся нарушениями в системе наполнения желудочков кровью и выброса ее ими. Она не является самостоятельной болезнью, а порождается серьезными заболеваниями.
В общем понимании, сердечная недостаточность представляет собой сложный синдром, характеризующийся нарушениями в системе наполнения желудочков кровью и выброса ее ими. Она не является самостоятельной болезнью, а порождается серьезными заболеваниями.
Сердечная недостаточность классифицируется по нескольким признакам. По течению синдрома принято выделять впервые возникшую (острую), транзиторную и хроническую формы. По гемодинамическим характеристикам подразделяется на систолическую, диастолическую и смешанную недостаточность. С учетом механизма патогенеза принято разделять компенсированную и декомпенсированную форму.
Процесс патогенеза разделен на четыре стадии, а тяжесть сердечной недостаточности оценивается путем разделения на четыре класса (I — IV). Система оценки по классам одобрена ВОЗ и включает следующие критерии. Класс I включает заболевание, когда обычная физическая нагрузка не вызывает ощутимых отклонений (одышки, учащенного биения сердца и т.д.). Класс II признает небольшие ограничения физической активности, так как обычный ее объем вызывает быструю утомляемость и одышку. Для класса III характерно значительное снижение нагрузок, потому что даже пониженная активность вызывает признаки сердечной недостаточности. Наконец, класс IV подразумевает исключение физических нагрузок: любое их проявление вызывает приступы заболевания. Требуется полный покой — в противном случае прогноз жизни неутешительный.
Причины данного явления
 Сердечная недостаточность возникает вследствие болезней сердца и некоторых других внутренних органов и сосудистой системы. В настоящее время признаются следующие причины:
Сердечная недостаточность возникает вследствие болезней сердца и некоторых других внутренних органов и сосудистой системы. В настоящее время признаются следующие причины:
- генетическая предрасположенность;
- токсическое воздействие (алкоголь, наркотики, некоторые медицинские препараты);
- болезни воспалительного характера: миокардиты, болезни тканей, болезнь Чагоса и т.д.;
- тахиаритмическое влияние;
- послеродовой эффект;
- нарушение обменных процессов;
- амилоидоз;
- воздействие стрессов.
Наиболее распространенными причинами становятся следующие патологии:
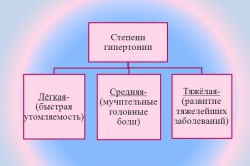
- ишемическая болезнь (инфаркты, кардиосклероз);
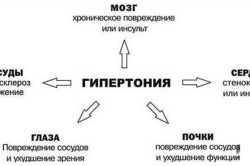
- гипертония;
- пороки клапанов сердца (врожденные и приобретенные);
- мерцательная аритмия;
- кардиомиопатии разного острого характера.
Хронические формы появляются в результате аномального увеличения размеров сердца, например, за счет болезнетворного наращивания мышечной массы для дополнительного выброса крови. Другой причиной становится гипертрофия левого желудочка сердца под воздействием болезней.
Симптомы заболевания
 Важными признаками сердечной недостаточности является одышка и отеки конечностей. На начальных стадиях одышка возникает лишь при больших физических нагрузках, но по мере развития заболевания она возникает чаще и при сравнительно небольшой физической активности. В конце концов это перерастает в ортопноз, когда одышка вдруг проявляется в лежачем состоянии, заставляя человека принять сидячее состояние. Такое явление свидетельствует о том, что желудочек сердца не справляется с повышенным потоком крови, поступающем в него в лежачем состоянии человека. Оно же может вызвать кашель ночью, который является рефлексивной защитой организма.
Важными признаками сердечной недостаточности является одышка и отеки конечностей. На начальных стадиях одышка возникает лишь при больших физических нагрузках, но по мере развития заболевания она возникает чаще и при сравнительно небольшой физической активности. В конце концов это перерастает в ортопноз, когда одышка вдруг проявляется в лежачем состоянии, заставляя человека принять сидячее состояние. Такое явление свидетельствует о том, что желудочек сердца не справляется с повышенным потоком крови, поступающем в него в лежачем состоянии человека. Оно же может вызвать кашель ночью, который является рефлексивной защитой организма.
Другой синдром характерен для застойных форм болезни — сердечная астма. Такая астма проявляется ночью и выражается в сильной одышке, вынуждающей человека быстро сесть. Приступ продолжается довольно долго (десятки минут) и вызывает чувство тревоги, а иногда даже страха.
Отеки начинают проявляться в конце рабочего дня и на первой стадии образуются только на стопах и нижней части голени, к утру — исчезают. В процессе развития сердечной недостаточности отеки переходят на икры и бедра. На тяжелой стадии отеки могут развиться в области поясницы и крестца, а порой достигают груди и лица. К другим симптомам можно отнести усиленное сердцебиение, утомляемость, бессонницу, раздражительность, неприятные ощущения в области сердца, увеличение печени, появление избытка жидкости в плевральной и брюшной полости.
Патогенез и этиология
 Началом сердечной недостаточности считается снижение ударного и минутного объема, вызывающее сбои в перфузии тканей; при ишемической болезни такое явление объясняется повреждением миокарда. При инфаркте миокарда поражение сердечной мышцы вызывает нарушения функций левого желудочка. Если больной пережил приступ, то на фоне этих повреждений развивается сердечная недостаточность.
Началом сердечной недостаточности считается снижение ударного и минутного объема, вызывающее сбои в перфузии тканей; при ишемической болезни такое явление объясняется повреждением миокарда. При инфаркте миокарда поражение сердечной мышцы вызывает нарушения функций левого желудочка. Если больной пережил приступ, то на фоне этих повреждений развивается сердечная недостаточность.
Другой механизм патогенеза вызван эффектом «спящего» миокарда, что является рефлексом на снижение кровотока. Такое состояние миокарда не позволяет обеспечить необходимое сокращение кардиомиоцитов, что также приводит к дисфункции желудочка. Длительная гибернация сердечной мышцы приводит к некрозу и рубцеванию тканей.
Еще одной составляющей патогенеза является нарушение функции эндотелия коронарных сосудов. Это провоцирует активизацию нейрогормонов, которые приводят к развитию хронической формы сердечной недостаточности. Одновременно повышается проницаемость стенок для липидов, которые вызывают прогрессирование атеросклероза и тромбоза.
Под влиянием происходящих нарушений активизируется симпатикоадреналовая система, что в конечном итоге, приводит к усилению перфузии тканей. Почки увеличивают выработку ренина, который способствует появлению ангиотензина. Он создает перегрузку на миокард и стимулирует альдостерон к накоплению жидкости. В процессе участвует еще ряд механизмов, но в целом важнейшую роль в патогенезе играет искажение нейрогуморального регулирования из-за аномальной перфузии тканей. Расширение дистрофических изменений в миокарде, накопление в организме натрия и водяной жидкости, повышение объема циркулирующей крови приводит к неправильному сокращению и расслаблению сердечных мышц, дилатации полости, т.е. к проявлению характерных симптомов сердечной недостаточности.
Лечение заболевания
 Прогноз жизни человека, страдающего сердечной недостаточностью, зависит от эффективности лечения. Такое лечение должно предусматривать как медикаментозные, так и немедикаментозные методы. Прежде всего необходимо строго дозировать физические нагрузки в соответствии с классом недуга. При достижении стабилизации состояния следует проводить комплексную реабилитацию — лечебную гимнастику в субмаксимальном режиме.
Прогноз жизни человека, страдающего сердечной недостаточностью, зависит от эффективности лечения. Такое лечение должно предусматривать как медикаментозные, так и немедикаментозные методы. Прежде всего необходимо строго дозировать физические нагрузки в соответствии с классом недуга. При достижении стабилизации состояния следует проводить комплексную реабилитацию — лечебную гимнастику в субмаксимальном режиме.
Важнейшим этапом лечения является ограничение употребления поваренной соли до 3-4 г в день. Это снизит концентрирование жидкости в организме и значительно уменьшит потребность в диуретиках. Нормирование приема жидкости до 1,5 л в день позволяет снизить нагрузку сердца. Ингаляции кислорода приводят к уменьшению одышки, увеличению его доступа к тканям, снижают напряжение дыхательных мышц.
Терапевтическое лечение сердечной недостаточности следует проводить комплексно по группам воздействия. Контроль факторов риска заболевания предусматривает:
- Полный отказ от курения.
- Лечение гипертензии.
- Лечение дислипидемии.
- Антигипергликемическое лечение.
- Реваскуляризацию миокарда.
- Исключение токсичных веществ.
Поддерживающее и укрепляющее лечение:
- Назначение эналаприла, рамиприла и лизиноприла.
- Использование блокаторов рецепторов ангиотензина: валсартана, кандесартана, лосартана.
- Прием диуретиков (торсемид и другие).
- Бета-блокаторы.
- Применение антагонистов альдостерона: верошпирона, дигоксина, допамина и других средств.
Для декомпенсации следует применить инфузию нитроглицерина; эналаприл, дигоксин; левосимендан. Лечение отеков проходит эффективно при приеме фуросемида, комбинации диуретиков, ацетазоламида, повышения дозы торасемида.
Инвазивное лечение сердечной недостаточности включает следующие мероприятия:
- Коронарное шунтирование.
- Коррекцию митральной недостаточности.
- Ресинхронизирующую терапию.
- Использование кардиовертера-дефибриллятора.
- Трансплантацию сердца.
Каков прогноз жизни?
Прогноз жизни человека при сердечной недостаточности зависит от тяжести процесса. В России возникновение опасной стадии заболевания чаще всего обусловлено поздним обращением к врачу.
Повышают тяжесть развития процесса сопутствующие болезни: пневмония, гипертония, грипп и т.д. а также частые стрессы и грязная экология.
Если посмотреть на статистику, то прогноз жизни при сердечной недостаточности вызывает мало оптимизма: до 41% смертности от болезней приходится на сердечную недостаточность. Но та же статистика показывает, что своевременное лечение и применение современных эффективных средств снижают смертность даже в тяжелейшей фазе более чем на 30%. На первых стадиях сердечную недостаточность можно полностью стабилизировать.
Использованные источники:
Прогноз при сердечной недостаточности
Прогноз при сердечной недостаточности
Сердечная недостаточность очень распространена, это одна из основных причин смерти. Распространенность резко увеличивается с возрастом: в 50-59 лет она составляет 10-20:1000, после 75 лет приближается к 100:1000 населения.
Сердечная недостаточность — самый частый диагноз после 65 лет. Распространенность ИБС и инсульта постоянно снижается, а сердечной недостаточности — растет: вероятно, из-за старения населения и повышения выживаемости при сердечно-сосудистых заболеваниях. Сердечная недостаточность наносит огромный экономический ущерб за счет затрат на лечение и временной и стойкой утраты трудоспособности.
Прогноз при сердечной недостаточности неблагоприятный. Пятилетняя выживаемость составляет 50%, в тяжелых случаях годичная летальность достигает 35-40%. По данным Фреймингемского исследования, половина мужчин умирает через 1,7 года после постановки диагноза, половина женщин — через 3,2 года. Более 90% умирают от сердечно-сосудистых заболеваний: либо от прогрессирования сердечной недостаточности, либо внезапно.
Определить прогноз позволяет ряд независимых прогностических факторов.
Неблагоприятные прогностические факторы при сердечной недостаточности
Клинические прогностические факторы
- Пожилой возраст
- Сахарный диабет
- Курение
- Алкоголизм
- III-IV функциональный класс (по классификации Нью-Йоркской кардиологической ассоциации)
Лабораторные прогностические факторы
- Гипонатриемия
- Повышение сывороточного уровня норадреналина, ренина и эндотелина-1
Эпидемиология и прогноз хронической сердечной недостаточности
Беленков Ю.Н. Агеев Ф.Т.
В первые хроническая сердечная недостаточность (ХСН) заявила о себе как серьезная общественная проблема в 1960 г. когда госпитальная статистика США зарегистрировала своеобразный рекорд: число больных ХСН превысило 1% от всех госпитализированных в стационары, а частота впервые установленного диагноза ХСН составила 2 на 1000 всех обращений в год [1]. При этом общее по стране число больных ХСН составило 1,4 млн человек. Согласно расчетам Т. Gibson и соавт. (1966), число пациентов, страдающих ХСН, в 80-е годы должно было увеличиться до 1,7-1,9 млн человек [2]. Однако реальная картина 80-х годов превзошла все ожидания: в 1989 г. число госпитализаций по поводу ХСН увеличилось в 2 раза (2%), а число вновь выявленных случаев заболевания возросло до 2,5-2,7 на 1000 [3]. Дополнительно к этому, до 4% всех госпитализированных имело ХСН в качестве сопутствующего заболевания. В целом сердечной недостаточностью в конце 80-х годов страдало до 4 млн американцев (вместо 1,9 млн расчетных), что составляло примерно 1,5% от численности взрослого населения страны, и их число увеличивалось на 400 тыс ежегодно [3]. Похожая частота распространения ХСН (от 1 до 2% всех первичных госпитализаций) зарегистрирована в Австралии [2], несколько меньшая (0,4%) — в Англии [4]. В нашей стране подобная статистика ХСН не ведется, однако отдельные сообщения свидетельствуют об аналогичной США картине распространения заболевания [5]. Таким образом, по масштабам и скорости распространения ХСН сопоставима с самыми опасными инфекционными эпидемическими заболеваниями.

В том же Фрамингемском исследовании было показано, что не зависимо от возраста уровень заболеваемости сердечной недостаточностью у мужчин на 1/3 выше, чем у женщин [3].
ХСН и факторы риска сердечно-сосудистых заболеваний
Большая подверженность заболеванию сердечной недостаточностью мужчин связывается с присутствием у них большего количества факторов риска, обусловливающих развитие сердечно-сосудистых заболеваний в целом: это — гипертрофия ЛЖ, диабет, гипертония, курение, повышенный уровень холестерина и т.д. (расставлено в порядке убывания значимости). Однако степень этого влияния также зависит от возраста (рис.1). Так, например, курение является фактором риска для лиц молодого и среднего возраста (RR=1,5; p Наблюдение heart failure, сердечной недостаточности, сердечной недостаточностью
Использованные источники:
Смерть от сердечной недостаточности: как распознать признаки
 В медицине внезапная смерть от сердечной недостаточности расценивается как летальный исход, наступающий естественным путём. Это происходит как с людьми, давно имеющими сердечные заболевания, так и с лицами, никогда не пользующимися услугами кардиолога. Патологию, которая развивается быстро, порой даже мгновенно, называют внезапной сердечной смертью.
В медицине внезапная смерть от сердечной недостаточности расценивается как летальный исход, наступающий естественным путём. Это происходит как с людьми, давно имеющими сердечные заболевания, так и с лицами, никогда не пользующимися услугами кардиолога. Патологию, которая развивается быстро, порой даже мгновенно, называют внезапной сердечной смертью.
Нередко признаки угрозы жизни отсутствуют, а гибель происходит за несколько минут. Патология способна прогрессировать замедленно, начинаясь с болевых ощущений в зоне сердца, частого пульса. Длительность периода развития – до 6 часов.
Причины, вызывающие внезапную сердечную смерть
Сердечную смерть различают быструю и мгновенную. Молниеносный вариант ишемической болезни сердца становится причиной смерти в 80-90% инцидентов. Так же среди основных причин отмечаются инфаркт миокарда, аритмия, сердечная недостаточность.
Подробнее о причинах. Большинство из них связано с изменениями в сосудах и сердце (спазмы артерий, гипертрофия мышцы сердца, атеросклероз, другое). Среди распространённых предпосылок можно отметить такие:
- ишемия, аритмия, тахикардия, нарушение притока крови;
- ослабление миокарда, недостаточность желудочка;
- свободная жидкость в перикарде;
- признаки заболеваний сердца, сосудов;
- травмы сердца;
- атеросклеротические изменения;
- интоксикации;
- врождённые пороки клапанов, венечных артерий;
- ожирение, в следствие неправильного питания и нарушения процессов обмена веществ;
нездоровый образ жизни, вредные привычки; - физические перегрузки.
 Чаще возникновение внезапной сердечной смерти провоцирует сочетание нескольких факторов одновременно. Риск коронарного летального исхода повышается у лиц, которых:
Чаще возникновение внезапной сердечной смерти провоцирует сочетание нескольких факторов одновременно. Риск коронарного летального исхода повышается у лиц, которых:
- существуют врождённые сердечнососудистые заболевания, ИБС, желудочковая тахикардия;
- имелся раньше случай реанимации после диагностированной остановки сердца;
- диагностирован перенесённый ранее инфаркт сердца;
- присутствуют патологии клапанного аппарата, хроническая недостаточность, ишемия;
- зафиксированы факты потери сознания;
- наблюдается сокращение выброса крови из области левого желудочка менее 40%;
- поставлен диагноз гипертрофии сердца.
Второстепенными существенными условиями повышения риска смерти считают: тахикардию, гипертонию, гипертрофию миокарда, изменения в жировом обмене, диабет. Вредное влияние оказывают курение, слабая либо чрезмерная двигательная активность
Признаки сердечной недостаточности перед смертью
Остановка сердца часто бывает осложнением после перенесённого сердечно — сосудистого заболевания. Из-за острой сердечной недостаточности сердце способно резко прекратить свою деятельность. После появления первых признаков смерть может наступить в течение 1,5 часа.
Предшествующие опасные симптомы:
- одышка (до 40 движений в минуту);
- боли давящего характера в области сердца;
- приобретение кожей серого или синюшного оттенка, её похолодание;
- судороги из-за гипоксии тканей мозга;
- отделение пены из ротовой полости;
- ощущение страха.
У многих за 5-15 дней появляется симптоматика обострения заболевания. Боли в сердце, вялость, одышка, слабость, недомогание, аритмия. Незадолго до смерти большинство людей испытывают страх. Необходимо сразу обратиться к кардиологу.
Признаки во время приступа:
- слабость, обморок из-за высокой скорости сокращения желудочков;
- непроизвольное сокращение мышц;
- покраснение лица;
- побледнение кожи (она становится холодной, синюшной или серой);
- невозможность определения пульса, сердцебиения;
- отсутствие рефлексов зрачков, ставших широкими;
- неритмичность, судорожность дыхания, потливость;
- возможна потеря сознания, а через несколько минут прекращение дыхания.
При летальном исходе на фоне, казалось бы, хорошего самочувствия симптомы могли присутствовать, просто не ясно проявляться.
Механизм развития болезни
В результате исследования скончавшихся из-за острой сердечной недостаточности людей, установлено, что большинство из них имели атеросклеротические изменения, затронувшие коронарные артерии. В результате произошло нарушение кровообращения миокарда и его поражение.
 У больных наблюдается увеличение печени и вен шеи, иногда отёк лёгких. Диагностируется коронарная остановка кровообращения, через полчаса наблюдаются отклонения в клетках миокарда. Весь процесс длится до 2 часов. После остановки сердечной деятельности в клетках мозга уже через 3-5 минут происходят необратимые изменения.
У больных наблюдается увеличение печени и вен шеи, иногда отёк лёгких. Диагностируется коронарная остановка кровообращения, через полчаса наблюдаются отклонения в клетках миокарда. Весь процесс длится до 2 часов. После остановки сердечной деятельности в клетках мозга уже через 3-5 минут происходят необратимые изменения.
Нередко случаи внезапной сердечной смерти происходят во время сна после остановки дыхания. Во сне шансы на возможность спасения практически отсутствуют.
Статистика смертности от сердечной недостаточности и возрастных особенностей
В течение жизни с симптомами сердечной недостаточности сталкивается один из пяти человек. Мгновенная смерть наступает у четверти пострадавших. Смертность от данного диагноза превышает летальность от инфаркта миокарда примерно в 10 раз. Ежегодно констатируется до 600 тысяч смертей по этой причине. Согласно статистике, после лечения сердечной недостаточности, 30% больных умирают в течение года.
Чаще коронарная смерть наступает у лиц 40-70 лет с диагностированными нарушениями сосудов, сердца. Мужчины подвержены ей чаще: в молодом возрасте в 4 раза, в пожилом – в 7, к 70 годам – в 2 раза. Четверть больных не достигает возраста 60 лет. В группе риска зафиксированы лица не только пожилого, но и совсем молодого возраста. Причиной внезапной сердечной смерти в молодом возрасте могут быть спазмы сосудов, гипертрофия миокарда, спровоцированная употреблением наркотических веществ, а также чрезмерные нагрузки и переохлаждение.
Диагностические мероприятия
90% эпизодов внезапной сердечной смерти случается вне больниц. Хорошо, если скорая помощь приедет быстро, и врачи проведут быструю диагностику.
Врачи скорой помощи констатируют отсутствие сознания, пульса, дыхания (либо его редкого наличия), отсутствие реагирования зрачков на свет. Для продолжения диагностических мероприятий нужны сначала реанимационные действия (непрямой массаж сердца, вентиляция лёгких искусственным путём, внутривенное введение медикаментов).
После этого проводится ЭКГ. При кардиограмме в виде прямой линии (остановке сердца) рекомендуется введение адреналина, атропина, других препаратов. Если реанимация успешна, в дальнейшем проводятся лабораторные обследования, мониторинг ЭКГ, УЗИ сердца. По результатам возможно операционное вмешательство, имплантация кардиостимулятора либо консервативное лечение медикаментозными препаратами.
Неотложная помощь
 При симптомах внезапной смерти от сердечной недостаточности у врачей есть лишь 3 минуты для помощи и спасения пациента. Необратимые изменения, происходящие в клетках мозга, через этот временной промежуток приводят к смерти. Оказанная своевременно первая помощь способна сохранить жизнь.
При симптомах внезапной смерти от сердечной недостаточности у врачей есть лишь 3 минуты для помощи и спасения пациента. Необратимые изменения, происходящие в клетках мозга, через этот временной промежуток приводят к смерти. Оказанная своевременно первая помощь способна сохранить жизнь.
Развитию симптомов сердечной недостаточности способствует состояние паники и страха. Больной обязательно должен успокоиться, сняв эмоциональное напряжение. Вызвать скорую помощь (бригаду кардиологов). Сесть удобно, ноги опустить вниз. Принять под язык нитроглицерин (2-3 таблетки).
Часто остановка сердца случается в людных местах. Окружающим необходимо срочно вызвать скорую помощь. Ожидая её прибытия, нужно обеспечить пострадавшего притоком свежего воздуха, в случае необходимости сделать искусственное дыхание, осуществить массаж сердца.
Профилактика
Для снижения смертности важны профилактические мероприятия:
- регулярные консультации кардиолога, профилактические процедуры и назначения (особое внимание
- больным с гипертонией, ишемией, слабым левым желудочком);
- отказ от провоцирующих вредных привычек, обеспечение правильного питания;
- контроль нормы артериального давления;
- систематическое проведение ЭКГ (обратить внимание на нестандартность показателей);
- предупреждение атеросклероза (ранняя диагностика, лечение);
- методы имплантации в группе риска.
Внезапная сердечная смерть – тяжелейшая патология, происходящая мгновенно либо в короткий временной промежуток. Коронарогенный характер патологии подтверждает отсутствие травм и быстро неожиданно произошедшая остановка сердца. Четверть случаев внезапной сердечной смерти молниеносна, причём без присутствия видимых предвестников.
Использованные источники:
Эпидемиология и прогноз хронической сердечной недостаточности
О статье
Авторы: Беленков Ю.Н. Агеев Ф.Т. (НИИ клинической кардиологии ФГБУ «НМИЦ кардиологии»Минздрава России, Москва)
Для цитирования: Беленков Ю.Н., Агеев Ф.Т. Эпидемиология и прогноз хронической сердечной недостаточности // РМЖ. 1999. №2. С. 1
Впервые хроническая сердечная недостаточность (ХСН) заявила о себе как серьезная общественная проблема в 1960 г., когда госпитальная статистика США зарегистрировала своеобразный рекорд: число больных ХСН превысило 1% от всех госпитализированных в стационары, а частота впервые установленного диагноза ХСН составила 2 на 1000 всех обращений в год [1]. При этом общее по стране число больных ХСН составило 1,4 млн человек. Согласно расчетам Т. Gibson и соавт. (1966), число пациентов, страдающих ХСН, в 80-е годы должно было увеличиться до 1,7-1,9 млн человек [2]. Однако реальная картина 80-х годов превзошла все ожидания: в 1989 г. число госпитализаций по поводу ХСН увеличилось в 2 раза (2%), а число вновь выявленных случаев заболевания возросло до 2,5-2,7 на 1000 [3]. Дополнительно к этому, до 4% всех госпитализированных имело ХСН в качестве сопутствующего заболевания. В целом сердечной недостаточностью в конце 80-х годов страдало до 4 млн американцев (вместо 1,9 млн расчетных), что составляло примерно 1,5% от численности взрослого населения страны, и их число увеличивалось на 400 тыс ежегодно [3]. Похожая частота распространения ХСН (от 1 до 2% всех первичных госпитализаций) зарегистрирована в Австралии [2], несколько меньшая (0,4%) — в Англии [4]. В нашей стране подобная статистика ХСН не ведется, однако отдельные сообщения свидетельствуют об аналогичной США картине распространения заболевания [5]. Таким образом, по масштабам и скорости распространения ХСН сопоставима с самыми опасными инфекционными эпидемическими заболеваниями.

Рис. 1. Риск развития ХСН у мужчин в зависимости от возраста и наличия факторов риска
Связь ХСН с возрастом и полом
Общим для всех эпидемиологических исследований является вывод о резком повышении заболеваемости сердечной недостаточностью с увеличением возраста больных, что ведет к «постарению» контингента пациентов с ХСН в целом. Так, если среднее число впервые госпитализированных в стационары по поводу ХСН с 1968 по 1989 г. возросло с 2,0 до 2,5-2,7 на 1000, то аналогичный показатель в старшей возрастной группе (старше 65 лет) увеличился с 7,5 до 16,3 на 1000 [3]. В Лондонском эпидемиологическом исследовании 1990 г. [4] было показано, что число госпитализированных пациентов с ХСН до 65 лет составило 0,06%, в то время как доля больных старше 65 лет составила 2,8%. Наиболее очевидная связь распространенности ХСН с возрастом больных была выявлена во Фрамингемском исследовании 1993 г.: частота случаев ХСН в группе мужчин 50 — 59 лет была в 9 раз меньше, чем у пациентов 80 — 89 лет.
Таблица 1. Этиологические причины развития ХСН у мужчин (в %) по данным Фрамингемского исследования 1971 — 1993 гг. и исследований SOLVD и DIG
Использованные источники:
Каков прогноз жизни при сердечной недостаточности?
- Особенности сердечной недостаточности
- Причины данного явления
- Симптомы заболевания
- Патогенез и этиология
- Лечение заболевания
- Каков прогноз жизни?
Даже в наши дни скептики продолжают утверждать, что если поставлен диагноз сердечная недостаточность, прогноз жизни неутешительный. Он зависит от многих факторов, которые не всегда подвластны человеку.
 В то же время кардиологи всего мира настаивают на тезисе, что при сердечной недостаточности прогноз жизни зависит от эффективности и своевременности лечения. Такое утверждение вполне вписывается в концепцию развития медицины, и смертность при заболевании сердца постепенно снижается.
В то же время кардиологи всего мира настаивают на тезисе, что при сердечной недостаточности прогноз жизни зависит от эффективности и своевременности лечения. Такое утверждение вполне вписывается в концепцию развития медицины, и смертность при заболевании сердца постепенно снижается.
Особенности сердечной недостаточности
 В общем понимании, сердечная недостаточность представляет собой сложный синдром, характеризующийся нарушениями в системе наполнения желудочков кровью и выброса ее ими. Она не является самостоятельной болезнью, а порождается серьезными заболеваниями.
В общем понимании, сердечная недостаточность представляет собой сложный синдром, характеризующийся нарушениями в системе наполнения желудочков кровью и выброса ее ими. Она не является самостоятельной болезнью, а порождается серьезными заболеваниями.
Сердечная недостаточность классифицируется по нескольким признакам. По течению синдрома принято выделять впервые возникшую (острую), транзиторную и хроническую формы. По гемодинамическим характеристикам подразделяется на систолическую, диастолическую и смешанную недостаточность. С учетом механизма патогенеза принято разделять компенсированную и декомпенсированную форму.
Процесс патогенеза разделен на четыре стадии, а тяжесть сердечной недостаточности оценивается путем разделения на четыре класса (I — IV). Система оценки по классам одобрена ВОЗ и включает следующие критерии. Класс I включает заболевание, когда обычная физическая нагрузка не вызывает ощутимых отклонений (одышки, учащенного биения сердца и т.д.). Класс II признает небольшие ограничения физической активности, так как обычный ее объем вызывает быструю утомляемость и одышку. Для класса III характерно значительное снижение нагрузок, потому что даже пониженная активность вызывает признаки сердечной недостаточности. Наконец, класс IV подразумевает исключение физических нагрузок: любое их проявление вызывает приступы заболевания. Требуется полный покой — в противном случае прогноз жизни неутешительный.
Причины данного явления
 Сердечная недостаточность возникает вследствие болезней сердца и некоторых других внутренних органов и сосудистой системы. В настоящее время признаются следующие причины:
Сердечная недостаточность возникает вследствие болезней сердца и некоторых других внутренних органов и сосудистой системы. В настоящее время признаются следующие причины:
- генетическая предрасположенность;
- токсическое воздействие (алкоголь, наркотики, некоторые медицинские препараты);
- болезни воспалительного характера: миокардиты, болезни тканей, болезнь Чагоса и т.д.;
- тахиаритмическое влияние;
- послеродовой эффект;
- нарушение обменных процессов;
- амилоидоз;
- воздействие стрессов.
Наиболее распространенными причинами становятся следующие патологии:
- ишемическая болезнь (инфаркты, кардиосклероз);
- гипертония;
- пороки клапанов сердца (врожденные и приобретенные);
- мерцательная аритмия;
- кардиомиопатии разного острого характера.
Хронические формы появляются в результате аномального увеличения размеров сердца, например, за счет болезнетворного наращивания мышечной массы для дополнительного выброса крови. Другой причиной становится гипертрофия левого желудочка сердца под воздействием болезней.
Симптомы заболевания
 Важными признаками сердечной недостаточности является одышка и отеки конечностей. На начальных стадиях одышка возникает лишь при больших физических нагрузках, но по мере развития заболевания она возникает чаще и при сравнительно небольшой физической активности. В конце концов это перерастает в ортопноз, когда одышка вдруг проявляется в лежачем состоянии, заставляя человека принять сидячее состояние. Такое явление свидетельствует о том, что желудочек сердца не справляется с повышенным потоком крови, поступающем в него в лежачем состоянии человека. Оно же может вызвать кашель ночью, который является рефлексивной защитой организма.
Важными признаками сердечной недостаточности является одышка и отеки конечностей. На начальных стадиях одышка возникает лишь при больших физических нагрузках, но по мере развития заболевания она возникает чаще и при сравнительно небольшой физической активности. В конце концов это перерастает в ортопноз, когда одышка вдруг проявляется в лежачем состоянии, заставляя человека принять сидячее состояние. Такое явление свидетельствует о том, что желудочек сердца не справляется с повышенным потоком крови, поступающем в него в лежачем состоянии человека. Оно же может вызвать кашель ночью, который является рефлексивной защитой организма.
Другой синдром характерен для застойных форм болезни — сердечная астма. Такая астма проявляется ночью и выражается в сильной одышке, вынуждающей человека быстро сесть. Приступ продолжается довольно долго (десятки минут) и вызывает чувство тревоги, а иногда даже страха.
Отеки начинают проявляться в конце рабочего дня и на первой стадии образуются только на стопах и нижней части голени, к утру — исчезают. В процессе развития сердечной недостаточности отеки переходят на икры и бедра. На тяжелой стадии отеки могут развиться в области поясницы и крестца, а порой достигают груди и лица. К другим симптомам можно отнести усиленное сердцебиение, утомляемость, бессонницу, раздражительность, неприятные ощущения в области сердца, увеличение печени, появление избытка жидкости в плевральной и брюшной полости.
Патогенез и этиология
 Началом сердечной недостаточности считается снижение ударного и минутного объема, вызывающее сбои в перфузии тканей; при ишемической болезни такое явление объясняется повреждением миокарда. При инфаркте миокарда поражение сердечной мышцы вызывает нарушения функций левого желудочка. Если больной пережил приступ, то на фоне этих повреждений развивается сердечная недостаточность.
Началом сердечной недостаточности считается снижение ударного и минутного объема, вызывающее сбои в перфузии тканей; при ишемической болезни такое явление объясняется повреждением миокарда. При инфаркте миокарда поражение сердечной мышцы вызывает нарушения функций левого желудочка. Если больной пережил приступ, то на фоне этих повреждений развивается сердечная недостаточность.
Другой механизм патогенеза вызван эффектом «спящего» миокарда, что является рефлексом на снижение кровотока. Такое состояние миокарда не позволяет обеспечить необходимое сокращение кардиомиоцитов, что также приводит к дисфункции желудочка. Длительная гибернация сердечной мышцы приводит к некрозу и рубцеванию тканей.
Еще одной составляющей патогенеза является нарушение функции эндотелия коронарных сосудов. Это провоцирует активизацию нейрогормонов, которые приводят к развитию хронической формы сердечной недостаточности. Одновременно повышается проницаемость стенок для липидов, которые вызывают прогрессирование атеросклероза и тромбоза.
Под влиянием происходящих нарушений активизируется симпатикоадреналовая система, что в конечном итоге, приводит к усилению перфузии тканей. Почки увеличивают выработку ренина, который способствует появлению ангиотензина. Он создает перегрузку на миокард и стимулирует альдостерон к накоплению жидкости. В процессе участвует еще ряд механизмов, но в целом важнейшую роль в патогенезе играет искажение нейрогуморального регулирования из-за аномальной перфузии тканей. Расширение дистрофических изменений в миокарде, накопление в организме натрия и водяной жидкости, повышение объема циркулирующей крови приводит к неправильному сокращению и расслаблению сердечных мышц, дилатации полости, т.е. к проявлению характерных симптомов сердечной недостаточности.
Лечение заболевания
 Прогноз жизни человека, страдающего сердечной недостаточностью, зависит от эффективности лечения. Такое лечение должно предусматривать как медикаментозные, так и немедикаментозные методы. Прежде всего необходимо строго дозировать физические нагрузки в соответствии с классом недуга. При достижении стабилизации состояния следует проводить комплексную реабилитацию — лечебную гимнастику в субмаксимальном режиме.
Прогноз жизни человека, страдающего сердечной недостаточностью, зависит от эффективности лечения. Такое лечение должно предусматривать как медикаментозные, так и немедикаментозные методы. Прежде всего необходимо строго дозировать физические нагрузки в соответствии с классом недуга. При достижении стабилизации состояния следует проводить комплексную реабилитацию — лечебную гимнастику в субмаксимальном режиме.
Важнейшим этапом лечения является ограничение употребления поваренной соли до 3-4 г в день. Это снизит концентрирование жидкости в организме и значительно уменьшит потребность в диуретиках. Нормирование приема жидкости до 1,5 л в день позволяет снизить нагрузку сердца. Ингаляции кислорода приводят к уменьшению одышки, увеличению его доступа к тканям, снижают напряжение дыхательных мышц.
Терапевтическое лечение сердечной недостаточности следует проводить комплексно по группам воздействия. Контроль факторов риска заболевания предусматривает:
- Полный отказ от курения.
- Лечение гипертензии.
- Лечение дислипидемии.
- Антигипергликемическое лечение.
- Реваскуляризацию миокарда.
- Исключение токсичных веществ.
Поддерживающее и укрепляющее лечение:
- Назначение эналаприла, рамиприла и лизиноприла.
- Использование блокаторов рецепторов ангиотензина: валсартана, кандесартана, лосартана.
- Прием диуретиков (торсемид и другие).
- Бета-блокаторы.
- Применение антагонистов альдостерона: верошпирона, дигоксина, допамина и других средств.
Для декомпенсации следует применить инфузию нитроглицерина; эналаприл, дигоксин; левосимендан. Лечение отеков проходит эффективно при приеме фуросемида, комбинации диуретиков, ацетазоламида, повышения дозы торасемида.
Инвазивное лечение сердечной недостаточности включает следующие мероприятия:
- Коронарное шунтирование.
- Коррекцию митральной недостаточности.
- Ресинхронизирующую терапию.
- Использование кардиовертера-дефибриллятора.
- Трансплантацию сердца.
Каков прогноз жизни?
Прогноз жизни человека при сердечной недостаточности зависит от тяжести процесса. В России возникновение опасной стадии заболевания чаще всего обусловлено поздним обращением к врачу.
Повышают тяжесть развития процесса сопутствующие болезни: пневмония, гипертония, грипп и т.д. а также частые стрессы и грязная экология.
Если посмотреть на статистику, то прогноз жизни при сердечной недостаточности вызывает мало оптимизма: до 41% смертности от болезней приходится на сердечную недостаточность. Но та же статистика показывает, что своевременное лечение и применение современных эффективных средств снижают смертность даже в тяжелейшей фазе более чем на 30%. На первых стадиях сердечную недостаточность можно полностью стабилизировать.
Использованные источники:
