Статистика хроническая сердечная недостаточность
ЗАБОЛЕВАЕМОСТЬ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТЬЮ
Анализ статистических данных сердечной недостаточности по Ростовской области и г. Новочеркасску
По данным исследований, в развитых европейских странах сердечной недостаточностью страдают около 28 миллионов человек. В России число пациентов с диагностированным заболеванием составляет 5, 1 миллион человек, но реальные показатели значительно выше — около 9 миллионов человек. В определённый момент своей жизни с сердечной недостаточностью сталкивается каждый пятый человек
В России треть всех больных, а именно 2, 4 миллиона человек, имеет последнюю стадию заболевания, часто сопровождающуюся обострением. Смертность от сердечной недостаточности почти в 10 раз превышает смертность от инфаркта миокарда: ежегодно умирают до 612 тысяч россиян, страдающих данным заболеванием.
За последние годы наблюдается неуклонный рост как общего количества пациентов с сердечной недостаточностью, так и больных трудоспособного и раннего пенсионного возраста. По данным исследований, в России каждый четвертый больной сердечной недостаточностью моложе 60 лет (25, 1%).
Чаще всего в нашей стране сердечная недостаточность является следствием артериальной гипертензии, ишемической болезни сердца, острого инфаркта миокарда, сахарного диабета, пороков сердца и других причин, а также их сочетания. Риск развития сердечной недостаточности увеличивается с возрастом. При этом у мужчин заболевание, как правило развивается раньше. В мире хроническая недостаточность чаще встречается у мужчин, чем у женщин.
Сердечная недостаточность является хроническим заболеванием. Но при правильной организации лечения, питания и физической активности у пациентов возможно добиться снижения риска смерти и госпитализации. Наибольшую опасность представляют периоды обострения (декомпенсации), при каждом из которых повреждается сердечная мышца, а также так называемые органы мишени, в том числе — печень и почки. Именно эпизод обострения кардинально меняет течение болезни и повышает риск летального исхода. Выживаемость пациентов с сердечной недостаточностью значительно ниже, чем у пациентов, перенесших инфаркт миокарда. По статистике до 30% пациентов с декомпенсацией сердечной недостаточности после выписки из стационара умирают в течение года.
Как говорит Игорь Жиров, доктор медицинских наук, ведущий научный сотрудник отдела заболеваний миокарда и сердечной недостаточности ФГБУ «РКНПК» Минздрава России: «В России ситуация несколько отличается от мировой — 60 % всех пациентов стационаров с диагнозом хроническая сердечная недостаточность у нас именно женщины. Заболеваемость хронической сердечной недостаточностью неуклонно повышается вследствие старения общей популяции. Данные различных эпидемиологических исследований свидетельствует о том, что риск развития хронической сердечной недостаточности для женщин в течение жизни равен 20%».
По данным эпидемиологических исследований последних 5 лет, проведенных в нашей стране, было выявлено, что:
1) В 2002 году в РФ насчитывалось 8,1 миллионов человек с четкими признаками хронической сердечной недостаточности, из которых 3,4 миллиона имели терминальный, III-IV ФК заболевания.
2) В 2003 году декомпенсация хронической сердечной недостаточности стала причиной госпитализаций в стационары, имеющие кардиологические отделения, почти каждого второго больного (49 %), а хроническая сердечная недостаточность фигурировала в диагнозе у 92 % госпитализированных в такие стационары больных.
3) У 4/5 всех больных с сердечной недостаточностью в России это заболевание ассоциируется с АГ и у ? больных — с ИБС.
4) Более чем 55 % пациентов с очевидной сердечной недостаточностью имеют практически нормальную сократимость миокарда (ФВ ЛЖ>50 %) и число таких больных будет неуклонно увеличиваться.
5) Однолетняя смертность больных с клинически выраженной сердечной недостаточностью достигает 26-29 %, то есть за один год в РФ умирает от 880 до 986 тысяч больных сердечной недостаточностью.
Была проведена оценка статистических данных о больных с различными формами сердечной недостаточности, находившихся на лечении/ диспансерном учете в г. Новочеркасске. В начале было установлено возрастное соотношение больных СН за 2011 — 2013 годы (Рисунок 1.)

Рисунок 1. Гендерное соотношение больных с сердечной недостаточностью
На данной диаграмме видна неравномерность возрастнополового соотношения больных сердечной недостаточностью. До 59 лет мужское население данной категории превалирует над женским. После 60 лет в той же категории заметна обратная ситуация. Это обусловлено разной продолжительностью жизни мужчин и женщин.
По данным статистических исследований обратившихся за медицинской помощью в Ростовской области, признаки хронической сердечной недостаточности были определены у 22% пациентов (Рисунок 2.)

Рисунок 2. Соотношение пациентов с хронической сердечной недостаточностью и другими заболеваниями
По данным исследований и пациентов с сердечной недостаточностью, были выявлены основные причины, приводящие к развитию сердечной недостаточности. (Рисунок 3.)

Рисунок 3. Основные причины развития сердечной недостаточности
На данном графике показано, что основной причиной развития сердечной недостаточности является артериальная гипертензия (75.10%) и ИБС (67%), тогда как сахарный диабет является причиной сердечной недостаточности в 10% случаев.

Рисунок 4. Распространённость функциональных классов больных с хронической сердечной недостаточностью
В целом у больных с ХСН в Ростовской области преобладал 2 ФК 46,60%, у 5,2% пациентов определяли 4 ФК (Рисунок 4).

Рисунок 5. Структура ФК после 3 месячного лечения.
После 3 — х месячного лечения в структуре ФК почти в 10 раз уменьшилось количество пациентов с 4 ФК, увеличилось на 4,9% пациентов с 2 ФК (Рисунок 5.)
Использованные источники:
Какие выделяют стадии хронической сердечной недостаточности (хсн)
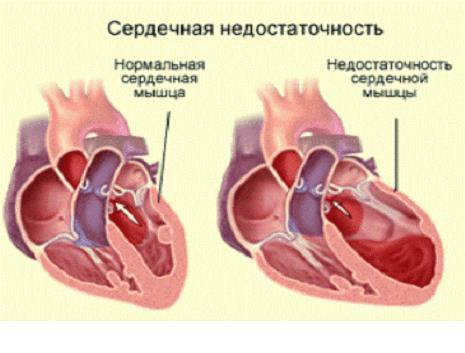 Хроническая сердечная недостаточность — патологическое состояние, развивающееся как результат различной кардиальной (реже — экстракардиальной) патологии, приводящей к снижению насосной функции сердца. ХСН является закономерным исходом заболеваний, поражающих сердце или вызывающих его перегрузку.
Хроническая сердечная недостаточность — патологическое состояние, развивающееся как результат различной кардиальной (реже — экстракардиальной) патологии, приводящей к снижению насосной функции сердца. ХСН является закономерным исходом заболеваний, поражающих сердце или вызывающих его перегрузку.
При таком состоянии сердце не способно удовлетворить потребности органов и тканей в кровоснабжении, поэтому последние страдают от гипоксии. Выделяют несколько классификаций стадий такого состояния, как хсн.
Классификация сердечной недостаточности
Классификация недостаточности сердца осуществляется по клиническим признакам, а именно по способности адекватно переносить физическую нагрузку и симптомам, возникающих при этом.
Классификация позволила иметь унифицированный подход к диагностике, а также, что важнее, лечению этого состояния. Первая классификация датируется 1935 годом, её авторы — советские врачи-кардиологи Н. Д. Стражеско и В. Х. Василенко. Долгое время она оставалась единственной, но в 1964 году в Нью-Йорке была принята классификация NYHA (New York Heart Association — Нью-Йоркской ассоциации кардиологов). Кардиологи определили на ней функциональные классы хсн.
Классификация Стражеско-Василенко (при участии Г. Ф. Ланга)
Была  принята на XII съезде терапевтов СССР. Классификация хсн осуществляется по 3 стадиям:
принята на XII съезде терапевтов СССР. Классификация хсн осуществляется по 3 стадиям:
- I стадия — начальная. Характеризуется тем, что нарушения гемодинамики компенсированы и выявляются лишь при значительной физической нагрузке (бытовой) или нагрузочных пробах — тредмиле, пробе Мастера, велоэргометрии (во время диагностики).
Клинические проявления: одышка, сердцебиение, утомляемость в покое исчезают;
- II стадия — выраженная сердечная недостаточность. При ней нарушается гемодинамика (застой крови в кругах кровообращения), резко нарушается трудоспособность, ткани и органы не получают необходимого количества кислорода. Симптомы возникают в покое. Делится на 2 периода — IIА и IIБ. Разница между ними: при А стадии отмечается недостаточность либо левых, либо правых отделов сердца, когда при Б стадии сердечная недостаточность тотальная — бивентрикулярная;
 Стадия IIA — характеризуется застоем в малом или большом кругах кровообращения. На этой стадии сердечной недостаточности в первом случае имеет место левожелудочковая недостаточность.
Стадия IIA — характеризуется застоем в малом или большом кругах кровообращения. На этой стадии сердечной недостаточности в первом случае имеет место левожелудочковая недостаточность.
Она имеет следующие клинические проявления: жалобы на одышку, кашель с отделением «ржавой» мокроты, удушье (чаще по ночам) как проявление, так называемой, кардиальной астмы.
При осмотре обращают внимание на бледность, синюшность конечностей, кончика носа, губ (акроцианоз). Отеков нет. Печень не увеличена. Аускультативно можно услышать сухие хрипы, при выраженном застое – признаки отека легкого (мелкопузырчатые хрипы).
 При нарушении функции сердца с развитием застоя большого круга кровообращения пациенты жалуются на тяжесть в правой подреберной области, жажду, отеки, распирание живота, нарушение пищеварения.
При нарушении функции сердца с развитием застоя большого круга кровообращения пациенты жалуются на тяжесть в правой подреберной области, жажду, отеки, распирание живота, нарушение пищеварения.
Отмечается синюшность лица, набухание вен шеи, отеки наружные (позднее — и полостные отеки: асцит, гидроторакс), увеличение печени, нарушения ритма сердца. Лечение именно этой стадии может оказаться особенно эффективным.
С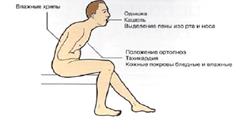 тадия IIБ — представляет из себя тотальную сердечную недостаточность с выраженными проявлениями недостаточности кровообращения. Сочетает симптомы застоя крови БКК и МКК. Эта стадия очень редко бывает обратима.
тадия IIБ — представляет из себя тотальную сердечную недостаточность с выраженными проявлениями недостаточности кровообращения. Сочетает симптомы застоя крови БКК и МКК. Эта стадия очень редко бывает обратима.
\III стадия — конечная стадия, сердечная недостаточность в стадии декомпенсации. Происходит глубокая дистрофия миокарда, необратимо повреждается как само сердце, так и органы, испытывающие ишемию и кислородное голодание из-за его дисфункции. Является терминальной, регрессу не подвергается никогда.
Классификация NYHA
В  Российской практике используется вместе с вышеупомянутой. Кроме деления на стадии, выделяются функциональные классы хронической сердечной недостаточности по толерантности к физической нагрузке:
Российской практике используется вместе с вышеупомянутой. Кроме деления на стадии, выделяются функциональные классы хронической сердечной недостаточности по толерантности к физической нагрузке:
- ФК I — у пациента нет ограничения физической активности. Привычные нагрузки не вызывают патологических симптомов (слабости, одышки, давящих болей, сердцебиения);
- ФК II — ограничение нагрузок оценивается как «умеренное». Признаков патологии в покое не наблюдается, но выполнение обычной физической нагрузки становится невозможным из-за возникающих сердцебиения, одышки, ангинозных болей, чувства дурноты;
- ФК III — «выраженное» ограничение нагрузок, симптомы купируются только в покое, а выполнение даже меньших, чем обычно, физических нагрузок провоцирует появление клинических признаков болезни (слабость, стенокардия, одышка, перебои в работе сердца);
- ФК IV — неспособность переносить даже малейшие (бытовые) физические нагрузки, то есть нетолерантность к ним. Дискомфорт и патологические симптомы вызывают такие действия, как умывание, бритье и т. д. Также признаки сердечной недостаточности или давящие загрудинные боли могут возникать в покое.
Две эти классификации соотносятся друг с другом так:
- ХСН I стадии — функциональный класс 1 NYHA
- ХСН II A стадии — функциональный класс 2–3 NYHA
- ХСН II Б — III стадии — ФК 4 NYHA
Особенности применения классификации NYHA
Не всегда просто провести грань между «умеренным» и «выраженным» ограничением активности, поскольку субъективно врач и больной могут по-разному оценить это.
Для этого в настоящее время используются различные унифицирующие методики, причем предпочтительнее те, которые требуют меньше всего материальных затрат и инструментальной базы.
В  США популярна модификация теста Купера (6-минутная коридорная ходьба), при котором оценивают пройденную дистанцию. Расстояние 425 — 550 метров соответствует легкой ХСН; 150–425 — напряжению компенсаторных реакций — средней; менее 150 метров — декомпенсация — тяжелая сердечная недостаточность.
США популярна модификация теста Купера (6-минутная коридорная ходьба), при котором оценивают пройденную дистанцию. Расстояние 425 — 550 метров соответствует легкой ХСН; 150–425 — напряжению компенсаторных реакций — средней; менее 150 метров — декомпенсация — тяжелая сердечная недостаточность.
Часто в российских стационарах располагают кардиологическое отделение на 3–4 этажах здания и это неслучайно. Для оценки недостаточности кровообращения можно использовать и полученные, таким образом, данные. Если возникает одышка и пациент вынужден прекратить восхождение при подъеме на 1 лестничный пролет — функциональный класс третий, на 1 этаж — второй, при преодолении 3 этажа — первый. У больных с ФК 4 — декомпенсированных, одышка может наблюдаться даже в покое.
Нью-Йоркская классификация особенно значима при оценке изменений в состоянии больных на фоне терапии.
Значение классификации ХСН
 Отнесение статуса пациента к определенной стадии хсн имеет важное значение для подбора терапии, оценки её результатов, а также при прогнозировании исходов заболевания. Например, хроническая сердечная недостаточность I стадии требует, безусловно, применения меньшего количества препаратов и, наоборот, III стадия хсн вынуждает кардиолога назначать 4–5 групп лекарств.
Отнесение статуса пациента к определенной стадии хсн имеет важное значение для подбора терапии, оценки её результатов, а также при прогнозировании исходов заболевания. Например, хроническая сердечная недостаточность I стадии требует, безусловно, применения меньшего количества препаратов и, наоборот, III стадия хсн вынуждает кардиолога назначать 4–5 групп лекарств.
 Оценка динамики функционального класса недостаточности кровообращения важна, опять же, для подбора терапии, соблюдения диеты, назначения рационального двигательного режима.
Оценка динамики функционального класса недостаточности кровообращения важна, опять же, для подбора терапии, соблюдения диеты, назначения рационального двигательного режима.
Ценность классифицирования статуса пациента для прогноза можно охарактеризовать следующими статистическими данными: ежегодно от сердечной недостаточности погибает при фк 1 — 10% пациентов, фк 2 — приблизительно 20%, фк 3 — около 40%, при фк 4 — годичная смертность превышает 65%.
Пример формулировки диагноза
Ds: Ишемическая болезнь сердца, хроническая сердечная недостаточность II Б стадии, ФК II.
Использованные источники:
Классификация хронической сердечной недостаточности — признаки, степени и функциональные классы
Классификация клинических форм и вариаций хронической сердечной недостаточности необходима для разграничения причин возникновения, степени тяжести состояния пациента, особенностей течения патологии.
Такое разграничение должно упрощать процедуру диагностики и выбор тактики лечения.
В отечественной клинической практике применяются классификация ХСН по Василенко-Стражеско и функциональная классификация Нью-Йоркской ассоциации сердца.
ХСН по Василенко-Стражеско (1, 2, 3 стадии)
Классификация принята в 1935 году и применяется по сей день с некоторыми уточнениями и дополнениями. На основании клинических проявлений заболевания в течении ХСН выделяется три стадии:
-
I.Скрытая недостаточность кровообращения без сопутствующих нарушений гемодинамики. Симптомы гипоксии проявляются при непривычной или длительной физической нагрузке. Возможны одышка, сильная утомляемость, тахикардия. Выделяют два периода А и Б.
Стадия Iа представляет собой доклинический вариант течения, при котором нарушения функций сердца почти не влияют на самочувствие больного. При инструментальном обследовании выявляется увеличение фракции выброса при физических нагрузках. На стадии 1б (скрытая ХСН) недостаточность кровообращения проявляется при физической нагрузки и проходит в состоянии покоя .
II. В одном или обоих кругах кровообращения выражены застойные явления, не проходящие в состоянии покоя. Период А (стадия 2а, клинически выраженная ХСН) характеризуется симптомами застоя крови в одном из кругов кровообращения.
Стадия 3а поддается лечению, при адекватной комплексной терапии ХСН возможно частичное восстановление функций пораженных органов, стабилизация кровообращения и частиное устранение застойных явлений. Для стадии IIIб характерны необратимые изменения метаболизма в пораженных тканях, сопровождающееся структурными и функциональными нарушениями.
Применение современных препаратов и агрессивных методов лечения достаточно часто устраняет симптомы ХСН, соответствующие стадии 2б до доклинического состояния.

Нью-Йоркская (1, 2, 3, 4 ФК)
В основу функциональной классификации положена переносимость физических нагрузок как показатель степени тяжести недостаточности кровообращение. Определение физических способностей пациента возможно на основании тщательного сбора анамнеза и предельно простых тестов. По этому признаку выделяют четыре функциональных класса:
- I ФК. Повседневная физическая активность не вызывает проявлений головокружения, одышки и других признаков нарушения функций миокарда. Проявления сердечной недостаточности возникают на фоне непривычных или длительных физических нагрузок.
- II ФК. Физическая активность частично ограничена. Повседневные нагрузки вызывают дискомфорт в области сердца или ангинозные боли, приступы тахикардии, слабость, одышку. В состоянии покоя состояние самочувствие нормализуется, больной чувствует себя комфортно.
- III ФК. Значительное ограничение физической активности. Больной не испытывает дискомфорта в состоянии покоя, но повседневные физические нагрузки становятся непосильными. Слабость, боли в области сердца, одышка, приступы тахикардии вызываются нагрузками меньше обычных.
- IV ФК. Дискомфорт возникает при минимальных физических нагрузок. Приступы стенокардии или другие симптомы сердечной недостаточности могут проявляться и в покое без видимых предпосылок.
Смотрите таблицу соответствия классификаций ХСН по НИХА (NYHA) и Н.Д. Стражеско:

Функциональная классификация удобна для оценки динамики состояния пациента в процессе лечения. Поскольку градации степеней тяжести хронической сердечной недостаточности по функциональному признаку и по Василенко-Стражеско основаны на разных критериях и не точно соотносятся между собой, при диагностировании указываются стадия и класс по обоим системам.
Вашему вниманию видео о классификации хронической сердечной недостаточности:
Использованные источники:
Что такое сердечная недостаточность?

Сердечная недостаточность — совокупность расстройств, которые обусловлены в основном низкой сократительной способностью сердечной мышцы — миокарда.
Это такое состояние сердца и сосудистой системы, при котором невозможно обеспечивать полноценное снабжение кислородом, а также питательных веществ в соответствии с потребностями метаболизма, или достигается это усиленным напряжении компенсаторных сил организма. В результате нарушения питания, гипоксемии и гипоксии развиваются необратимые нарушения и изменения во внутренних органах.
Острая сердечная недостаточность опасна летальным исходом, особенно без оказания срочной медицинской помощи. Хроническое течение сердечной недостаточности является терминальным заболеванием. Хроническая сердечная недостаточность является одним из серьезных осложнений заболеваний сердечно-сосудистой системы.
Заболевание возникает обычно по причине сильной нагрузки и переутомлении сердца, как следствие артериальной гипертонии или сердечного порока, а также нарушения его кровоснабжения, токсическом влиянии, миокардитах и по другим причинам.
История заболевания
История развития и изучения сердечной недостаточности и других сердечных болезней насчитывает несколько столетий. Активное развитие болезней сердца, в частности сердечной недостаточности, получило в 40-х годах 20 столетия. Несмотря на это, сердечные недуги занимают первое место по преждевременной смертности, особо в развитых экономических странах.
Специальный отдел заболеваний сердечной недостаточности и миокарда был создан в 70-х годах прошлого века и стал первым специализированным лечебным подразделением. У его истоков стояли ученые А.Виноградов и Н.Мухарлямов — последователи известного ученого А.Мясникова.
Был сформирован ряд научных направлений развития: гипертрофическая и дилатационная кардиомиопатия, сердечная недостаточность, первичная и легочная гипертония. Впервые для лечения больных были применены антагонист кальцияисрадипин, гепарин низкомолекулярный фраксипирин, испрадипин и простагландин Е1, которые показали высокую эффективность и переносимость пациентами.
В дальнейшем была изучена эффективность дифференцированного лечения без выраженной обструкции тракта ЛЖ. Был впервые использован в лечении ингибитор ангиотензипревращающего фермента эналаприл, доказана его безопасность и эффективность. В итоге были разработаны и внедрены наиболее информативные контрольные методы за процессом терапии.
Распространенность и значимость заболевания

Сердечно-сосудистые заболевания, включая и сердечную недостаточность, являются основными причинами инвалидизации и смертности во всех странах. Одно из наиболее распространенных заболеваний — хроническая сердечная недостаточность, которая развивается самостоятельно и как осложнение другого сердечного недуга, например ишемической болезни сердца,сердечных пороков и артериальной гипертензии.
Основной особенностью проявления сердечной недостаточности является уменьшение доставки кислорода и питательных веществ к органам и тканям. Происходит нарушение оттока крови из ткани, что способствует накоплению токсических веществ и застойным явлениям.
С каждым годом происходит рост частоты встречаемости сердечной недостаточности у людей любого возраста. Процент встречаемости сердечного недуга возрос с 2% до 9%. И прогнозируется дальнейшее его возрастание.
Эпидемиологические данные свидетельствуют о том, что у людей в возрасте 50-60 лет частота заболевания составляет 1%, а в возрасте после 80 лет — 10%. В США среди больных с сердечно-сосудистыми недугами половина из них составляют больные сердечной недостаточностью, а старше 70-75 лет их количество возрастает до 80%.
Увеличение количества больных с хронической недостаточностью с возрастом является серьезной проблемой в здравоохранении.
Пациентам требуется все более частая и длительная госпитализация, так как заболевание все хуже поддается фармакологической коррекции и требует назначения сразу нескольких препаратов. Тем более, что у пожилых людей наблюдается более быстрое прогрессирование болезни, чем у лиц молодого возраста.
В среднем в 90% у людей преклонного возраста причиной смерти является именно сердечная недостаточность.
Классификация
Сердечную недостаточность классифицируют в зависимости от скорости развития заболевания:
- Острая сердечная недостаточность. Ее развитие происходит быстро, за несколько минут или часов. Проявляется в виде сердечной астмы, отека легких или кардиогенного шока. Основная причина — инфаркт миокарда, острая недостаточность клапанов митрального и аортального, разрыв стенки левого желудочка.
- Хроническая сердечная недостаточность формируется постепенно на протяжении нескольких недель или месяцев. Причина — артериальная гипертензия, пороки сердца, хроническая дыхательная недостаточность, анемия. Существует два вида хронической сердечной недостаточности. По первой классификации ее подразделяют на три стадии.
На сегодня наибольшую популярность приобрела классификация, предложенная американскими кардиологами. Она выделяет 4 класса:
- Физическая активность пациента в норме. При подъеме по лестнице выше третьего этажа у больного появляется одышка.
- Физическая активность немного снижена. При несложной нагрузке наблюдаются симптомы сердечной недостаточности. Одышка возникает при подъеме уже на первый этаж или при быстрой ходьбе.
- Сердечная недостаточность проявляется при обычной ходьбе и при обычных малых нагрузках. В состоянии покоя симптомы исчезают.
- Проявление симптомов заболевания можно наблюдать в состоянии покоя. Небольшая нагрузка ведет к тяжелым патологиям сердечно-сосудистой системы.

По локализации сердечного поражения различают три следующих типа:
- Левожелудочковая сердечная недостаточность, которая возникает из-за перегрузки левого желудочка сердца или понижения частоты сокращения миокарда. Последнее может возникать из-за инфаркта миокарда, который уменьшает объем крови, выбрасываемой в большой круг кровообращения и кровяному застою в малом круге.
- Правожелудочковую сердечную недостаточность можно охарактеризовать тем, что в большом круге кровообращения происходит застой крови и снижение объема крови в малом круге кровотока. Возникает в результате перегрузки правого желудочка, например, при легочной гипертензии. Конечная стадия заболевания — дистрофическая форма правожелудочковой недостаточности. Человек отекает, истощается его организм (кахексия, дряблая и тонкая кожа, появление кожного блеска).
- Смешанная сердечная недостаточность возникает при перегрузке правого и левого желудочков.
По причине происхождения сердечной недостаточности существуют следующие разновидности болезни:
- Миокардиальная сердечная недостаточность. Причина — поражение стенок сердечной мышцы. Развивается по причине нарушения энергетического обмена миокарда. Миокардиальная сердечная недостаточность провоцирует нарушение сокращения и расслабления сердца.
- Перегрузочная сердечная недостаточность. Причина – чрезмерная нагрузка на сердце. Может развиваться при сердечных пороках и заболеваниях, связанных со сбоев в нормальном кровотоке.
- Комбинированная сердечная недостаточность – форма заболевания, которая объединяет повреждение миокарда и повышенную нагрузку непосредственно на сердце.
Какие признаки сердечной недостаточности?

Факторы риска и абсолютный риск развития
Сердечно-сосудистые патологии встречаются настолько часто, что большая часть людей напрямую сталкивается с ними или болеют близкие родственники.
Поэтому важно знать вероятность развития данного заболевания и факторы, располагающие к этим негативным последствиям, чтобы предотвратить нежелательные последствия.
Современные прогрессивные методы лечения сердечной недостаточности

Острой сердечной недостаточностью медицинским языком считают сразу целый комплекс сердечных расстройств, они напрямую связаны с притоком крови к сердцу и резким снижением его сократительной функции.
Отклонения в работе сердца на ранней стадии можно выявить тонометром.
Официальная статистика констатирует, что около 8 миллионов человек умирают по всему миру от сердечной недостаточности. Потому медиками-учеными постоянно разрабатываются все более прогрессивные методы лечения от этого недуга, некоторые из них описаны ниже.
Оказываем правильно первую помощь при сердечной недостаточности

Острой сердечной недостаточностью в медицине считают сразу целый комплекс расстройств в области сердечной системы, они напрямую связаны с притоком крови к сердцу и резким снижением его сократительной функции. Отклонения в работе сердца на ранней стадии можно выявить тонометром.
Причины резкой недостаточности
Отчего у человека случаются приступы острой сердечной недостаточности?
Использованные источники:
Эпидемиология и прогноз хронической сердечной недостаточности
О статье
Авторы: Беленков Ю.Н. Агеев Ф.Т. (НИИ клинической кардиологии ФГБУ «НМИЦ кардиологии»Минздрава России, Москва)
Для цитирования: Беленков Ю.Н., Агеев Ф.Т. Эпидемиология и прогноз хронической сердечной недостаточности // РМЖ. 1999. №2. С. 1
Впервые хроническая сердечная недостаточность (ХСН) заявила о себе как серьезная общественная проблема в 1960 г., когда госпитальная статистика США зарегистрировала своеобразный рекорд: число больных ХСН превысило 1% от всех госпитализированных в стационары, а частота впервые установленного диагноза ХСН составила 2 на 1000 всех обращений в год [1]. При этом общее по стране число больных ХСН составило 1,4 млн человек. Согласно расчетам Т. Gibson и соавт. (1966), число пациентов, страдающих ХСН, в 80-е годы должно было увеличиться до 1,7-1,9 млн человек [2]. Однако реальная картина 80-х годов превзошла все ожидания: в 1989 г. число госпитализаций по поводу ХСН увеличилось в 2 раза (2%), а число вновь выявленных случаев заболевания возросло до 2,5-2,7 на 1000 [3]. Дополнительно к этому, до 4% всех госпитализированных имело ХСН в качестве сопутствующего заболевания. В целом сердечной недостаточностью в конце 80-х годов страдало до 4 млн американцев (вместо 1,9 млн расчетных), что составляло примерно 1,5% от численности взрослого населения страны, и их число увеличивалось на 400 тыс ежегодно [3]. Похожая частота распространения ХСН (от 1 до 2% всех первичных госпитализаций) зарегистрирована в Австралии [2], несколько меньшая (0,4%) — в Англии [4]. В нашей стране подобная статистика ХСН не ведется, однако отдельные сообщения свидетельствуют об аналогичной США картине распространения заболевания [5]. Таким образом, по масштабам и скорости распространения ХСН сопоставима с самыми опасными инфекционными эпидемическими заболеваниями.

Рис. 1. Риск развития ХСН у мужчин в зависимости от возраста и наличия факторов риска
Связь ХСН с возрастом и полом
Общим для всех эпидемиологических исследований является вывод о резком повышении заболеваемости сердечной недостаточностью с увеличением возраста больных, что ведет к «постарению» контингента пациентов с ХСН в целом. Так, если среднее число впервые госпитализированных в стационары по поводу ХСН с 1968 по 1989 г. возросло с 2,0 до 2,5-2,7 на 1000, то аналогичный показатель в старшей возрастной группе (старше 65 лет) увеличился с 7,5 до 16,3 на 1000 [3]. В Лондонском эпидемиологическом исследовании 1990 г. [4] было показано, что число госпитализированных пациентов с ХСН до 65 лет составило 0,06%, в то время как доля больных старше 65 лет составила 2,8%. Наиболее очевидная связь распространенности ХСН с возрастом больных была выявлена во Фрамингемском исследовании 1993 г.: частота случаев ХСН в группе мужчин 50 — 59 лет была в 9 раз меньше, чем у пациентов 80 — 89 лет.
Таблица 1. Этиологические причины развития ХСН у мужчин (в %) по данным Фрамингемского исследования 1971 — 1993 гг. и исследований SOLVD и DIG
Использованные источники:
