Лечение сердечной недостаточности при гипертонической болезни
Гипертензивная болезнь с преимущественным поражением сердца
Гипертония характеризуется устойчивым повышением артериального давления. По мере прогрессирования заболевания происходят изменения в работе важнейших органов, нарушается зрение, страдают почки, сердце и головной мозг. Гипертензивная болезнь с преимущественным поражением сердца – это одна из форм гипертонии, при которой поражается сердечная мышца.
Причины развития болезни
Гипертензивная болезнь сердца – это нарушение работы сердечно-сосудистой системы вследствие сужения кровеносных артерий и повышения давления.
По статистике, такая форма заболевания встречается в 20% случаев устойчивого повышения давления.
Причины развития заболевания точно не выявлены, считается, что гипертония обусловлена действием совокупности факторов, среди которых:
- ожирение;
- сердечная недостаточность;
- стрессы;
- вредные привычки;
- несбалансированный рацион.
Врачи считают, что поражение сердца на фоне повышенного давления во многом обусловлено психоэмоциональным состоянием пациента, и именно стресс выступает триггером для начала развития патологического процесса в артериях и сосудах.

Среди провоцирующих факторов — излишняя эмоциональность и стресс
Нередко развитие гипертензивной болезни с преимущественным поражением сердца связано с атеросклеротическими изменениями в сосудах. Это обусловлено высоким уровнем «вредного» холестерина в крови, который накапливается на стенках сосудов, формируя бляшки, препятствующие нормальному кровотоку.
Симптомы заболевания
Синдром артериальной гипертензивной или гипертонической болезни описывается следующими признаками:
- устойчивое повышение АД с тенденцией к внезапным скачкам;
- гиперемия лица;
- озноб и потливость;
- пульсирующая или давящая головная боль в затылочной части;
- изменение пульса;
- одышка;
- чувство тревоги.
Симптомы сердечной недостаточности обычно появляются на поздних стадиях заболевания, при сильном повышении артериального давления.

Сердечная недостаточность проявляется на более поздних стадиях болезни
Степени и стадии болезни
Гипертензивная болезнь с преимущественным поражением сердца – это прогрессирующее заболевание. По степени изменения артериального давления выделяют три степени, по характеру нарушения работы сердца – три стадии.
Первая степень заболевания – это умеренной повышение артериального давления в пределах 140-160 мм.рт.ст. Границы нижнего давления при этом – от 90 до 100 мм.рт.ст.
Вторая степень характеризуется повышением давления до 180 мм.рт.ст., третья – свыше 180 на 120. Так как нарушение сопровождается сердечной недостаточностью, возможно повышение систолического давления с сохранением диастолического показателя в пределах нормы. Это свидетельствует о нарушении в работе сердечной мышцы.
По степени патологических нарушений работы сердца различают три стадии заболевания:
- 1 стадия – нарушений нет, либо они незначительные;
- 2 стадия сопровождается выраженной гипертрофией левого желудочка сердца;
- 3 стадия – это ишемическая болезнь сердца и сердечная недостаточность.
Как правило, на 1 стадии отмечается умеренно повышенное артериальное давление, которое достаточно эффективно нормализуется при приеме гипотензивной терапии. На второй стадии заболевания давление часто скачет, высока вероятность развития криза. Гипотензивная терапия может быть недостаточно эффективна из-за гипертрофии левого желудочка, поэтому лечение дополняется приемом препаратов для нормализации работы сердца.
Третья стадия гипертензивной болезни сердца сопровождается выраженной гипертонией и сердечной недостаточностью. Монотерапия малоэффективна, отмечаются частые кризы, сопровождающиеся болью в сердце и нарушением его ритма.
Нарушение работы сердца
Сердечная недостаточность сопровождается нарушением кровообращения, то есть ослаблением насосной функции мышцы. Развитие такого нарушения обусловлено слабостью миокарда, потерей эластичности стенок сердца.
Из-за того, что кровоток в артериях и сосудах уменьшается, увеличивается давление крови непосредственно в самом сердце, что усугубляет нарушение его работы. Кровообращение и снабжение кислородом всего организма нарушается, так же как и питание сердца. Из-за недостатка кислорода, сердце вынужденно работать в ускоренном режиме, во избежание развития гипоксии головного мозга. Это еще больше истощает сердечную мышцу, поэтому со временем гипертоническая болезнь прогрессирует, и многократно повышается риск инфаркта.

При сердечной недостаточности высока вероятность инфаркта миокарда
Диагностика
Так как на начальной стадии болезни какие-либо изменения в работе сердца полностью отсутствуют, ставится диагноз «артериальная гипертензия».
О гипертоническом сердце можно говорить, только начиная со второй стадии болезни, когда при осмотре явно выражена аритмия и гипертрофия левого желудочка. Диагностические методы, применяемые для выявления болезни:
Лечение подбирается кардиологом в зависимости от выраженности патологических процессов в сердце.
Возможные риски
Из-за сердечной недостаточности почки задерживают воду в организме, чтобы обеспечить высокое давление, так как сердце не справляется с обеспечением полноценного кровотока во всем организме. Результатом становится появление отечности и еще большее повышение артериального давления. Со временем это приводит к застойной сердечной недостаточности.
Если пациент не принимает лекарства для нормализации АД, сердце быстро истощается. Возможные риски – это инфаркт миокарда или внезапная сердечная смерть, которая характеризуется стремительным ухудшением самочувствия, быстрым повышение давления и полной остановкой сердца.
Гипертензивная болезнь 2 и 3 стадии сопровождается кризами, во время которых давление поднимается очень быстро. Так как сердце не может обеспечить полноценный кровоток и адаптироваться к повышенному тонусу сосудов, криз может привести к его остановке. Кроме того, гипертонический криз опасен развитием отека легких.

Гипертонический криз при такой форме болезни может вызвать остановку сердца
Принцип лечения
Гипертензивная болезнь или гипертензия сердца лечится так же, как и гипертония, то есть основу составляет гипотензивное лечение. Только нормализация артериального давления поможет уменьшить нагрузку на сердце. Дополнительно применяют лекарственные средства, используемые в терапии сердечной недостаточности.
На начальной стадии болезни практикуется монотерапия ингибиторами АПФ и корректировка образа жизни. При прогрессировании заболевания практикуется комбинированная терапия, которая включает:
- ингибиторы АПФ;
- диуретики;
- антагонисты кальция;
- препараты для стабилизации работы сердца;
- бета-блокаторы.
Универсальной схемы лечения нет, терапия подбирается индивидуально для каждого пациента с учетом нарушения работы сердца и значений артериального давления.
Наравне с медикаментозной терапией предпринимается все возможное для снижения нагрузки на сердечно-сосудистую систему. Такие меры включают изменение образа жизни и сбалансированное питание. Нередко врачи назначают специальную диету для гипертоников и пациентов с сердечной недостаточностью – лечебны стол №10 либо вариации этой диеты. Обязательно снижается суточное потребление соли и нормализация питьевого режима.
Важную роль в лечении играет изменение образа жизни, отказ от вредных привычек и нормализация режима. Следует делать все возможное, чтобы не допускать стрессов, так как на этом фоне артериальное давление всегда повышается.
Народные средства лечения, которыми можно дополнить медикаментозную терапию, но только после одобрения лечащим врачом – это растительные диуретики, природные седативные лекарства.

Шиповник — мягко действует как диуретик
Настой шиповника позволяет вывести воду из организма, тем самым снизив нагрузку на сердце. Для его приготовления следует залить 2 больших ложки плодов кипятком в термосе и настаивать 4 часа. Принимать по четверти стакана два-три раза в день. Таким же эффектом обладает свежая петрушка, которую рекомендуется ввести в ежедневный рацион.
Уменьшить нагрузку на нервную систему помогут чаи с добавлением ромашки, зверобоя, корня валерьяны и травы пустырника. Такие седативные средства лучше выпивать перед сном.
Профилактические меры
Профилактика сводится к здоровому образу жизни. Следует отказаться от курения, так как именно никотин выступает одной из причин нарушения проницаемости стенок сосудов. Обязательно следует регулярно заниматься спортом и придерживаться правильного питания, чтобы не допустить ожирения. Потребление алкоголя следует сократить.
Распространенная ошибка пациентов – это прекращение лечения при появлении положительной динамики выздоровления. Важно помнить, что препараты для контроля артериального давления следует принимать длительно, часто – пожизненно. Гипотензивные лекарства, при приеме короткими курсами, не оказывают нужного терапевтического эффекта, и болезнь продолжает прогрессировать.
Использованные источники:
Диуретики для лечения гипертонии и сердечной недостаточности
Известно, что гипертония (артериальная гипертензия, или АГ) характеризуется устойчивостью высокого кровяного давления, при котором сердце вынуждено работать интенсивно. Нагрузка ведет к ослаблению сердечной мышцы, а недостаточность насосной функции органа влечет задержку выведения натрия и жидкости через почки. Это проявляется застоем излишков воды в организме, отеком конечностей. В таких случаях врач выписывает пациенту мочегонные средства. Диуретики при гипертонии и сердечной недостаточности применяются для комбинированного лечения. Об этом далее в статье.
Как работают диуретики
При АГ избыточное количество натрия вызывает сокращение гладких мышц сосудистых стенок. От воздействия диуретиков при гипертонии и сердечной недостаточности кровеносные сосуды расширяются, притормаживается поступление ионов натрия из почечных канальцев в кровь. Расслабляется и гладкая мускулатура бронхов, желчевыводящих путей. Результат такого спазмолитического эффекта от диуретиков нормализация артериального давления, избавление от лишней жидкости. Мочегонные средства дополняют препараты для лечения гипертонической болезни.
Лечение артериальной гипертензии
Действие диуретиков при гипертонии и сердечной недостаточности различают по степени влияния на структурно-функциональную единицу почек (нефрон). При этом учитываются продолжительность терапевтического воздействия, способность снимать отеки, снижать высокое давление. В зависимости от таких показателей, диуретики классифицируют по фармакологическим группам:


Сильнодействующие (петлевые препараты):
- Воздействие этих лекарств ощущается уже спустя час после приема, длится 16-18 часов. Сильные диуретики эффективно подавляют процесс поступления в кровь ионов хлора, натрия, но усиливают вымывание калия (неблагоприятно для сердца). Петлевые препараты применяются при гипертонических кризах в качестве быстродействующих лекарств, назначаются на короткий период, считаются приемлемыми для пациентов с различной степенью почечной недостаточности.
Диуретики средней силы (тиазиды):
- Тиазидные препараты назначают малыми дозами для продолжительной терапии гипертонии в неострой фазе. Они уменьшают объем крови, расширяют кровеносные сосуды, утончая их стенки, снижают объем выведения мочевой кислоты из организма. На достижение устойчивой нормализации давления с помощью тиазидов уходит 2-4 недели.
Препараты со сниженным гипотензивным эффектом (калийсберегающие):
- Мочегонные средства этого класса подразделяются на гормональные и негормональные, достигают терапевтического эффекта на вторые или третьи сутки. Стимулируя выделение ионов натрия, калийсберегающие диуретики снижают исход из организма калия, целенаправленно воздействуют на удаленные от центральной линии тела (дистальные) канальцы почек.
Лекарственные препараты
В современной медицине мочегонные средства нередко применяются для поддерживания определенного состояния пациента, чаще назначаются пожилым людям. Стоимость диуретиков считается доступной для многих людей. При артериальной гипертензии калийсберегающие лекарства комбинируют с петлевыми и тиазидными. Мочегонные препараты при сердечной недостаточности аналогичны лекарственным средствам для пациентов с АГ.
Тиазидные
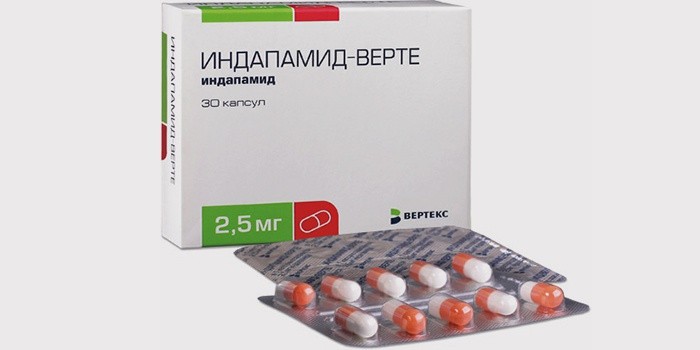
- «Индапамид» быстро всасываясь, действует 10-12 часов. Препарат приостанавливает сокращения сосудистых стенок, снижает артериальное давление, большого объема мочеиспускания не вызывает. Принятой с утра 1 таблетки диуретика хватает на день, с увеличением дозы мочегонный эффект возрастает.
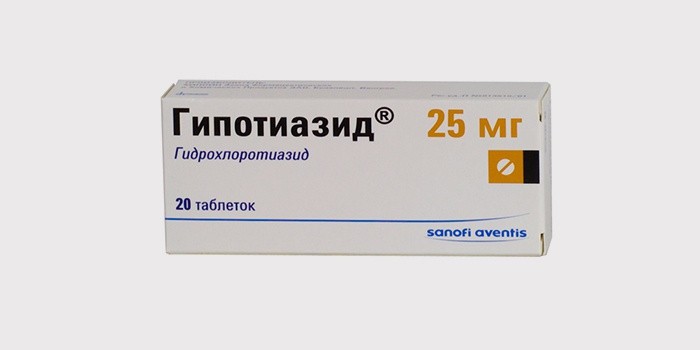
- «Гидрохлортиазид» («Дихлотиазид», «Гипотиазид», «Нефрикс») давление снижает ненамного, но уменьшает вымывание кальция, показан при остепорозе. Лекарство хорошо всасывается и примерно через час достигает максимальной концентрации. После еды 1-2 таблетки запивают водой 1 раз за день.
- «Циклометиазид», («Навидрекс») рекомендуется не только при гипертонических отеках, но и в случаях заболевания почек, глаукомы. Тоже хорошо всасывается, эффективно ускоряет мочеобразование, сохраняя мочегонный эффект до полусуток. Этот диуретик принимают с утра по 0,5 мг в день.
Петлевые
- «Бритомар» (аналог «Диувер») – основу препарата составляет вещество торасемид, концентрируется в крови через 1,5 часа. Приостанавливая поступление в кровь ионов натрия и хлора в канальцевой петле нефрона, снижает давление в состоянии малой подвижности. Диуретик принимают без привязки к пищевому режиму по 20 мг за день.
- «Лазикс» – усваивается на 64% вне зависимости от дозы, подавляет поступление в кровь ионов натрия и хлора в канальцевой петле нефрона, снимает отеки, но стимулирует исход калия, кальция и магния из организма. Препарат принимают по 40 мг 2 раза за сутки.
- «Фуросемид» относится к быстродействующим мочегонным средствам, рекомендуется для пациентов с тяжелыми формами АГ (разрешен при почечной недостаточности). В течение 3 часов препарат усиливает выведение натрия и хлора, расширяет периферические сосуды, снижает давление. Лекарство принимают с утра по 40 мг, если требуется второй прием, выжидают 6 часов.


Калийсберегающие
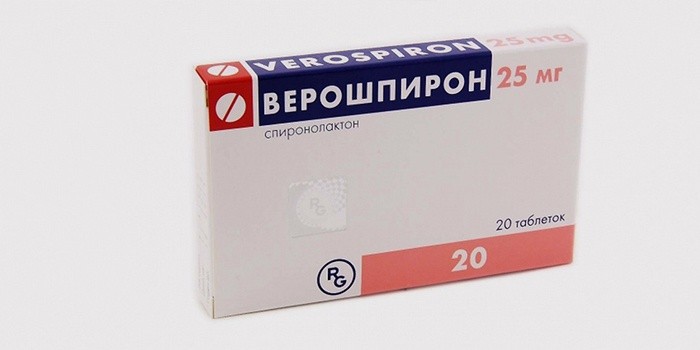
- «Верошпирон» относится к группе гормональных препаратов, хорошо всасывается и препятствует влиянию гормона альдостерона, стимулирует выведение натрия и воды, снижает вымывание калия, уменьшает показатель кислотности мочи. Препарат принимают 15 дней по 100 мг за сутки.
- «Амилорид» негормональный диуретик. Препарат стимулирует выведение ионов натрия, хлора, тормозит вымывание калия. Его воздействие рассчитано на дистальные канальцы почек. Лекарство принимают по 20 мг в сутки.
Народные мочегонные средства при гипертонии
Сборы лекарственных трав, стимулирующих мочевыделение, отличаются от диуретиков мягким целебным действием, не дают побочных эффектов. Травяные отвары и настои по народным рецептам требуют систематического использования, рассчитанного на длительный срок. Мочегонные средства такого рода могут применяться для комплексного или поддерживающего лечения, что не избавляет от потерь магния и калия. По этой причине нужно регулярно употреблять в пищу рис, овсянку, изюм, шиповник, курагу (или свежие абрикосы), бананы.

Настой на основе лекарственного сбора:
- Равные части толокнянки, зверобоя, крапивы, шиповника, подорожника старательно измельчить и смешать.
- Зачерпнув 1 ст. л. сбора, поместить в удобную посуду, залить 0,5 л крутого кипятка, настаивать 1 час, процедить.
- Пить мелкими порциями, растянув на 3 дня.
Медовый отвар с корнем лопуха:
- Измельчив корневые части растения.
- Отмерить 3 ст. л. сырья в кастрюлю и добавить 1 л кипятка.
- Томить на медленном огне, пока не выпарится из отвара 0,5 л воды, подсластить медом по вкусу (можно сахаром).
- Пить по 0,5 стакана трижды за сутки.
Как использовать группы препаратов для лечения гипертонической болезни
Диуретики при артериальной гипертензии прописывают в минимальной дозировке. Если отеки не спадают, врач увеличивает пациенту дозу. На целесообразность применения разных групп мочегонных средств сильно влияет большая вероятность побочных эффектов и синдрома привыкания. При длительном употреблении диуретиков, превышении доз есть вероятность появления сахарного диабета, нарушения баланса ионов.
Побочные эффекты
- Тиазиды способствуют концентрации мочевой кислоты, увеличивают показатель холестерина, сахара в крови, у пациентов с несахарным диабетом понижают мочеобразование.
- Петлевые диуретики могут вызвать недостаток калия (гипокалиемию), аритмию, мышечную слабость, спазмы.
- Гормональные диуретики провоцируют диарею, рвоту, мигрень, судороги, сыпь, расстройство полового влечения.
- Общими побочными явлениями для всех групп диуретиков считаются сонливость, утомляемость, бессонница, сухость во рту и чувство жажды, слабость, тошнота, боли в почках.
Противопоказания
- гипокалиемия;
- декомпенсированный цирроз печени;
- острая почечная и дыхательная недостаточность.
Устойчивость к диуретикам
Если организм перестает реагировать на мочегонные препараты, лишняя жидкость не выводится. Это состояние наступает при долговременном использовании мочегонных средств, что характерно для пациентов, страдающих тяжелыми формами сердечной недостаточности. Список распространенных причин устойчивости к диуретикам включает гормональные сбои, нарушения ЖКТ и сосудистой системы. В такой ситуации рекомендуют ограничивать употребление жидкости.
Использованные источники:
Сердечная гипертония
Гипертония: сердце
Сердце первым реагирует на повышенное давление. Чтобы поддерживать нормальную циркуляцию крови и снабжать кислородом весь организм, оно вынуждено работать в усиленном режиме. Причем чем выше давление, тем тяжелее работа, которую приходится выполнять сердцу. Из-за этого стенки сердца (в основном левого желудочка) постепенно утолщаются (гипертрофируются), и его размеры увеличиваются.
Вначале это, конечно, помогает сердцу выдерживать повышенную нагрузку. Но увеличенному сердцу нужно больше питаться, а кровоснабжение самого сердца при гипертонии только ухудшается. Так что даже себя сердце оказывается не в состоянии прокормить!
Со временем происходит просто истощение гипертрофированной сердечной мышцы. Сердце изнашивается и начинает работать с перебоями (развиваются аритмии). Затем стенки сердца постепенно истончаются, теряют былую эластичность, и сердце начинает ослабевать. Оно уже не может сокращаться с такой же силой, как раньше: насос постепенно теряет мощность. Так постепенно развивается сердечная недостаточность: появляется повышенная утомляемость, слабость даже после небольшой физической нагрузки, одышка, отеки.
Например, вот один из постоянных клиентов нашей аптеки: красавец-мужчина в расцвете лет, косая сажень в плечах, рост под два метра. Но — гипертоник, причем гипертония давняя и запущенная. Результат — сердечная недостаточность.
Он производит впечатление здорового спортивного человека. Но при этом не может не то что пробежаться, даже просто пройтись быстрым шагом — сразу начинает задыхаться. Очень показательный пример легкомысленного отношения к собственному здоровью вообще и повышенному давлению в частности!
В результате сердечной недостаточности нарушается кровоснабжение всех органов и тканей. Это первый шаг к появлению всевозможных заболеваний. А уж в сочетании с гипертонией, еш,е больше нарушающей кровоснабжение, риск серьезных осложнений, в том числе инфаркта, увеличивается почти в пять раз!
Что такое инфаркт? Это омертвление части сердечной мышцы из-за закупоривания коронарных артерий, питающих сердце. Как это происходит, мы уже говорили. Но стоит добавить, что если раньше основной причиной инфаркта врачи считали атеросклероз, то теперь уверены: достаточно и одной гипертонии!
Первый симптом инфаркта — длительная и сильная боль в сердце (резкая пронизывающая или сдавливающая, будто кто-то сжимает грудную клетку тисками). Боль может сопровождаться бледностью, сильной слабостью и головокружением, обильным потоотделением, нарушением сердечного ритма, удушьем, тошнотой, рвотой, обмороком. Но в любом случае, если боль не удается снять нитроглицерином, необходимо срочно вызвать «скорую помощь» и немедленно принять таблетку аспирина (лучше всего разжевать «сердечный» аспирин, дозировкой 325 мг).
После инфаркта давление часто снижается. Но радоваться этому рано — это вовсе не излечение гипертонии. Просто часть сердечной мышцы пострадала, и сердце уже не справляется с повышенной нагрузкой. Снизилась мощность насоса — понизилось и давление.
Наверняка у вас есть хотя бы один шрам. Посмотрите: на месте рубца волосы не растут. То есть кожа утрачивает одну из своих функций. То же самое происходит с сердцем, перенесшим инфаркт. На месте омертвевшей ткани образуется рубцовая соединительная ткань. Но она не в состоянии работать так же, как сердечная мышца, поэтому сердцу становится все труднее выполнять свои «обязанности».
Снова напомню: профилактика, профилактика и еще раз профилактика! Если вы надежно контролируете свое давление и ведете здоровый образ жизни, инфаркт вам не грозит. А кроме того, всем гипертоникам рекомендую хотя бы время от времени делать электрокардиограмму. Это самый эффективный способ избежать опасных осложнений со стороны сердца, в том числе инфаркта!

Симптомы артериальной гипертензии (гипертонии)

Изображение с сайта lori.ru
Долгое время симптомы артериальной гипертензии могут никак не проявлять себя, и пациенты при этом даже могут не подозревать о наличии у них гипертонической болезни. Они могут не жаловаться на самочувствие, вести довольно активный образ жизни, хотя иногда и могут испытывать внезапно накатившиеся приступы «дурноты», головокружение и слабость. Однако и тогда недомогание списывают на банальное переутомление. Но именно в этот момент стоит подумать об артериальном давлении и постараться измерить его. Жалобы при артериальной гипертензии (гипертонии) появляются в случае поражения так называемых органов-мишеней, то есть органов, наиболее чувствительных к скачкам артериального давления. Появление у человека частых головных болей, головокружения, шума в ушах, ухудшение работоспособности и памяти — всё это указывает на первичные изменения в кровообращении мозга. Далее к этим недомоганиям присоединяются мелькание «мушек» перед глазами, двоение в глазах, затруднение речи, онемение конечностей, слабость. На начальной стадии заболевания изменения кровообращения могут носить преходящий характер. Но прогрессирование болезни может завершиться кровоизлиянием в мозг или инфарктом мозга.
Гипертрофия левого желудочка сердца
Самым ранним и постоянным симптомом артериальной гипертензии является гипертрофия (или увеличение) левого желудочка, вызванная ростом его массы на фоне утолщения сердечных клеток — кардиомиоцитов. С увеличением толщины стенки желудочка в дальнейшем происходит расширение и самой камеры сердца. Необходимо отметить, что гипертрофия левого желудочка относится к неблагоприятным прогностическим признакам. Она значительно повышает риск развития сердечной недостаточности, внезапной смерти, желудочковых нарушений ритма, ИБС. При прогрессировании нарушения функции левого желудочка появляются такие симптомы артериальной гипертензии, как: хроническая сердечная недостаточность, отек легких, пароксизмальная ночная одышка или сердечная астма, одышка при нагрузках. На их фоне часто развиваются фибрилляция желудочков и инфаркт миокарда. При гипертонической болезни происходят морфологические изменения в аорте, и с увеличением давления она расширяется и при этом может произойти её разрыв или расслоение. Также может наблюдаться поражение почек, проявляющееся наличием в моче белка, цилиндрурии, микрогематурии. Но почечная недостаточность, не имеющая при гипертонии злокачественного течения, развивается крайне редко. Помимо этого у больного может наблюдаться снижение световой чувствительности, ухудшение зрения и развитие слепоты. Поэтому, подводя итог вышесказанному, надо отметить, что к артериальной гипертонии надо относиться очень внимательно.
- головная боль;
- боль в области сердца;
- одышка, вызванная физической нагрузкой;
- отеки ног;
- нарушение зрения.
Головная боль
Она может быть обусловлена напряжением сухожильного шлема или мышц мягкого покрова головы. Также может возникать на фоне хорошо выраженного физического или психоэмоционального перенапряжения, постепенно затихая после разрешения конфликта и отдыха. Говоря об этой головной боли, имеют в виду головную боль напряжения. Эта боль может проявляться ощущением стягивания головы «обручем» или «повязкой», сопровождаться головокружением и тошнотой. Боли, длящиеся длительное время, могут приводить к повышенной раздражительности, чувствительности к шуму, вспыльчивости.
Боли в области сердца
При артериальной гипертонии боли в области сердца отличаются от приступов стенокардии. Как правило, они локализуются слева от грудины или в области верхушки сердца и могут возникать при эмоциональном напряжении и в состоянии покоя, но не провоцируются физическими нагрузками. Сердечные боли при гипертонии не купируются нитроглицерином и могут длиться довольно долго.
Одышка при гипертонии
Первоначально одышка у больных артериальной гипертензией возникает на фоне физических перегрузок, но в дальнейшем появляется и в состоянии покоя. Эти симптомы артериальной гипертензии могут указывать на обширное поражение сердечной мышцы, а также прогрессирование сердечной недостаточности.
СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
возникает при перегрузке и переутомлении мышцы сердца (гипертония, пороки сердца), нарушении ее кровоснабжения (инфаркт миокарда), воспалительных (миокардит), дистрофических (тиреотоксикоз) или Рубцовых (кардиосклероз) изменениях сердечной мышцы. Разли-. чают острую и хроническую сердечную недостаточность.
Острая левожелудочковая сердечная недостаточность осложняет течение ревматических пороков сердца, инфаркта миокарда, острого миокардита, острого нефрита и т, д. Быстро нарастающий застой в малом круге кровообращения приводит к развитию сердечной астмы и отека легких (см. соответствующие разделы).
Острая правожелудочковая недостаточность развивается при некупирую-щемся приступе бронхиальной астмы, тромбоэмболии ветвей легочной артерии и других заболеваниях, сопровождающихся резким повышением давления в сосудах малого круга кровообращения или воспалительными, дистрофическими, руб-цовыми изменениями мышцы правого желудочка, который не успевает перегнать всю кровь из правого предсердия в легочную артерию, — возникает острый застой в венах большого круга кровообращения.
Симптомы и течение. Возвышенное положение больного в постели, акроцианоз, набухание и пульсация вен шеи, увеличение и болезненность при пальпации печени, тахикардия, расширение вправо границ относительной тупости сердца, при большой длительности декомпенсации — отеки; состояние угрожает жизни больного и требует неотложной терапии.
Лечение. Кровопускание — 400—500 мл (противопоказано при падении артериального давления), медленное внутривенное введение 0,5 мл 0,05% раствора строфантина (или 1 мл 0,06% раствора коргликона), 10 мл 2,4% раствора эуфиллина (особенно показан при признаках бронхиальной или сердечной астмы и противопоказан при низком артериальном давлении) и 2 мл (40 мг) лазикса с 10—20 мл физиологического раствора или 5% раствора глюкозы. Если внутривенное введение препаратов невозможно, внутримышечно вводят строфантин в той же дозе (с 2 мл 2% раствора новокаина), 1 мл 24% раствора диафиллина (или 2 мл 12% раствора эуфиллина), 1—2 мл новурита (или 40—80 мг фуро-семида внутрь).
Кроме сердечных средств и диуретиков, применяют патогенетическую терапию в зависимости от характера основного заболевания: снимающие спазм бронхов средства при бронхиальной астме, антикоагулянты при тромбоэмболии легочной артерии и т. д. После улучшения состояния больного надо госпитализировать (обычно санитарным транспортом на носилках в сопровождении фельдшера).
Хроническая сердечная недостаточность. Симптомы и.течение. Чаще всего первыми проявлениями недостаточности кровообращения служат одышка и тахикардия, появляющиеся при небольшом физическом напряжении; в покое симптомов декомпенсации нет. Это I стадия; она длится несколько месяцев или даже лет, затем к нарастающим одышке, цианозу, слабости присоединяются симптомы правожелудочковой недостаточности — увеличение печени, отеки на ногах; сердце увеличено, в легких выслушиваются незвонкие влажные хрипы; возможны приступы сердечной астмы, т. е. наступает II стадия недостаточности кровообращения. Принято выделять два периода: в первом (ПА стадия) преобладают признаки слабости левого сердца, одышка, сохраняющаяся в покое, застойные хрипы, сердечная астма; в тех случаях, когда первоначально страдают правые отделы сердца (легочное сердце), небольшое увеличение печени и другие признаки венозного застоя выявляются и вне физического напряже-ния. Соблюдение постельного режима, применение легких сердечных и мочегонных средств обычно быстро восстанавливают состояние компенсации. Во втором периоде (ПБ стадия) недостаточность сердца становится тотальной, симптомы недостаточности кровообращения выражены более резко, одышка постоянная. Соблюдение постельного режима без энергичной терапии сердечными и мочегонными средствами не приводит к компенсации кровообращения. В III стадии в результате снижения резервных возможностей миокарда полная компенсация невовможна даже при энергичной терапии, развиваются стойкие изменения в печени (кардиальный цирроз), почках и других органах. Наконец, в терминальной дистрофической стадии наблюдаются выраженная водянка серозных полостей, анасарка, прогрессирующее истощение больного. Приведенное деление по стадиям условно, но все же помогает наметить схему терапии.
Лечение. Препараты и дозы подбирают индивидуально с учетом стадии заболевания. В I и ПА стадиях постельный режим на несколько дней с последующим соблюдением щадящего режима работы и отдыха (избегать.значительных физических и нервных нагрузок, интоксикаций). Диета (ограничение соли и жидкости), систематическое применение настоя травы адониса (по 3—6 г травы заварить на 100 мл воды в виде чая и выпить в течение дня) могут полностью восстановить компенсацию кровообращения. При неэффективности или плохой переносимости (раздражение желудочно-кишечного тракта) адониса, а также при более выраженной (начиная со ПБ стадии) сердечной недостаточности применяют препараты наперстянки, причем лечебную дозу назначает врач (желательно в стационаре); после достижения лечебного эффекта врач переводит больного на поддерживающую дозу, которую больной, принимает и в амбулаторных условиях нередко всю жизнь. Для дигитоксина поддерживающая суточная доза чаще всего составляет от 0,05 до 0,15 мг, для дигоксина — от 0,25 до 0,5 мг, для изоланида — от 0,5 до 1 мг, для порошка наперстянки— от 0,1 до 0,15 г; больной нуждается в диспансерном (врачебном, а затем фельдшерском) наблюдении. При тяжелой недостаточности кровообращения и невозможности, немедленной госпитализации больному вводят внутривенно (если он не получал последние дни препаратов наперстянки) 0,5 мл раствора строфантина или 1 мл раствора коргликона с 20 мл 5% раствора глюкозы.
Одновременно с сердечными применяют мочегонные средства; фуросемид,; гипотиазид, новурит в сочетании с хлоридом калия; в связи с возможностью нарушений электролитного обмена и других осложнений лечение мочегонными средствами также требует врачебного контроля. При скоплении жидкости в брюшной полости ее удаляют с помощью прокола брюшной стенки троакаром. Необходима кислородотерапия. Наряду с патогенетической терапией сердечной недостаточности проводят лечение вызвавшего ее заболевания,,
Профилактика. Лечение основного заболевания, соблюдение режима работы и отдыха, диеты. Курортное лечение в специализированных кардиологических санаториях.
Использованные источники:
