Острая правожелудочковая сердечная недостаточность патогенез
Острая правожелудочковая недостаточность : патофизиология, клиника, диагностика, лечение.
1. Острая правожелудочковая недостаточность (ОПЖН, острая застойная недостаточность ПЖ типа) имеет клиническую картину острого легочного сердца (ОЛС) с застоем крови в большом круге кровообращения Чаще появляется вследствие ТЭЛА (крупной ветви) и реже — из-за тяжелой острой легочной патологии (спонтанный клапанный пневмоторакс, большой ателектаз, долевая пневмония, продолжительный астматический статус), острого диффузного миокардита (в первую очередь страдает более слабый ПЖ), распространенного ИМ ПЖ (илиИМ ЛЖ с распространением на ПЖ), ИМ с разрывом межжелудочковой перегородки
Патогенез острой правожелудочковой недостаточности заключается в следующем:
• повышение давления в малом круге кровообращения (или усугубление уже повышенного) приводит к быстрому развитию легочной гипертензии (ЛГ) с последующей высокой нагрузкой на ПЖ,
• снижение притока крови к ЛЖ способствует снижению выброса ЛЖ (с последующим уменьшением коронарного кровообращения) и повышенной нагрузке на ПЖ,
• формируется выраженный бронхоспазм (рефлекторный, как при ТЭЛА), который приводит к снижению вентиляции в легких и росту шунтирования крови
Клиника отражает симптомы застоя в большом круге кровообращения У больного быстро формируются внезапная одышка (чувство нехватки воздуха), цианоз, выраженное набухание вен шеи (симптом Куссмауля -усиливается на вдохе), сердцебиение Позже появляются патологическая пульсация в эпигастрии, быстрое увеличение размеров печени (в отличие от ОЛЖН) и интенсивная боль в правом подреберье из-за растягивания капсулы печени (иногда может быть по типу «острого живота»), положительная проба Плеша. Еще позднее определяются пастозность и отеки голеней, асцит. ТЭЛА развивается чаще при наличии следующих ФР тромбозы вен малого таза, тромбофлебиты глубоких вен нижних конечностей (почти в 90% случаев), ИМ перегородки с пристеночным тромбоэндокардитом (особенно осложняемым СН или образованием тромбов в ушке ППр) При ТЭЛА крупных ветвей чаще наступает быстрая смерть ТЭЛА средних и мелких ветвей со стабильной гемодинамикой может начинаться с болевого синдрома в грудной клетке (как при ИМ) и одышки (иногда сразу может появиться и кровохарканье), позднее нередко формируется инфаркт-пневмония.
Диагностика острой правожелудочковой недостаточности. При объективном осмотре можно выявить расширение границ сердца вправо, появление систолического шума (усиливается при вдохе) над трехстворчатым клапаном (ТК), акцент 2-го тона над ДА, увеличение ЦВД, тахикардию Пульс — частый, слабого наполнения и напряжения На ЭКГ регистрируются «Р-пульмонале» во II—III отведениях, феномен S1-Q3, отрицательный зубец Т в V1, 2, 3 отведениях, глубокий зубец S в V5 6 отведениях и остро возникшая блокада правой ножки пучка Гиса (БПНПГ). В целом, лабораторные данные при ОПЖН обусловлены основным заболеванием.
Лечение острой правожелудочковой недостаточности. Если острая правожелудочковая недостаточность возникло на фоне ИМ ПЖ, то проводится разгрузка малого круга кровообращения (уменьшение повышенного давления) — массивная терапия петлевыми диуретиками (внутривенно вводится лазикс по 40—80 мг). При ТЭЛА лазикс обычно не вводится. Для улучшения сократительной способности миокарда на фоне ТЭЛА иногда внутривенно вводятся СГ. Они не показаны при митральном стенозе и ИМ ПЖ Периферические вазодилататоры также не назначают из-за возможности развития синдрома «заклинивания».
При ТЭЛА крупной ветви необходим тромболизис — внутривенное капельное введение стрептокиназы в начальной дозе 0,25 млн ЕД в 100 мл изотонического раствора NaCl в течение 30 мин. Позднее препарат вводится внутривенно капельно в дозе 1,25 млн ЕД (со скоростью 100 000 ЕД/ч) Через 3-6 ч после введения стрептокиназы назначают гепаринотерапию (10 000 ЕД струйно). Затем еще на протяжении 6—7 суток подкожно вводят гепарин (под контролем АЧТВ) с постепенной отменой его. За 2—3 дня до полной отмены гепарина добавляют варфарин (под контролем MHO).
При ТЭЛА мелкой ветви назначают внутривенно, струйно НФГ со скоростью 1000 ЕД/ч, потом (в первые сутки) внутривенно капельно в суточной дозе 30 000 ЕД под контролем АЧТВ, после чего переходят на подкожное введение НФГ (по 5000-10 000 ЕД 4 раза в сутки) или НМВГ. Для устранения обструкции бронхов и гуморально-рефлекторных реакций (снижения АД и проницаемости сосудов) при ТЭЛА внутривенно вводят струйно или капельно (эуфиплин 10 мл 2,4% раствора) и большие дозы ГКС (преднизолон 90-120 мг). По показаниям назначают АБ (при инфаркт-пневмонии). При остром или подостром легочном сердце на фоне ФП и выраженной ХСН) вводят внутривенно строфантин вместе с калий-поляризуюшей смесью.
Использованные источники:
Острая правожелудочковая сердечная недостаточность
Причины правожелудочковой сердечной недостаточности.
1. Заболевания, при которых имеет место систолическая перегрузка правого желудочка:
— заболевания, при которых наблюдается повышение давления в малом круге кровообращения;
— стеноз устья легочной артерии.
2. Заболевания, при которых происходит увеличение диасто-лического наполнения и систолическая перегрузка правого желудочка:
— недостаточность трехстворчатого клапана;
— недостаточность клапана легочной артерии.
3. Заболевания, при которых происходит уменьшение диасто-лического наполнения правого желудочка:
Основные патофизиологические сдвиги, происходящие в сердечно-сосудистой системе при правожелудочковой сердечной недостаточности:
— ослабление работы правого желудочка из-за его недостаточного заполнения (при трикуспидальном стенозе);
— уменьшение ударного объема правого желудочка;
— рефлекторное учащение работы сердца (рефлекс Беинбриджа);
— замедление тока крови и повышение давления в венозной системе большого круга кровообращения;
— пропотевание жидкой части крови за пределы сосудов в ткани различных органов;
— увеличение количествавосстановленного гемоглобина в венозной крови;
— нарушение фильтрационной и реабсорбционной функций почек.
Острая правожелудочковая сердечная недостаточность (ОПСН) характеризуется относительно быстрым, нередко внезапным развитием патологических изменений, представляющих непосредственную угрозу для жизни больного. Она чаще всего возникает при тромбоэмболии крупной ветви легочной артерии, иногда — при обширном инфаркте миокарда межжелудочковой перегородки с аневризмой или разрывом ее, при тампонаде сердца.
Проведите расспрос больного.
Для острой правожелудочковой сердечной недостаточности характерны, в первую очередь, симптомы основного заболевания, приведшего к ее развитию. На фоне этих симптомов появляется острая давящая боль за грудиной, иногда она иррадиирует в шею и руки, часто сопровождается страхом смерти, в большинстве случаев носит кратковременный характер. Боли обусловлены функциональной коронарной недостаточностью. Характерно появление одышки. Признаком острой правожелудочковой недостаточности является также боль в области правого подреберья, обусловленная увеличением печени и растяжением глиссоновой капсулы.
Проведите общий осмотр больного.
При острой правожелудочковой сердечной недостаточности наблюдаются:
— набухание шейных вен, связанное с застоем крови в венозной системе большого круга кровообращения;
— влажные кожные покровы, холодный пот;
— бледность кожи, цианоз;
— отеки в связи с застоем крови в большом круге кровообращения.
Проведите исследование сердечно-сосудистой системы.
При ОПСН выявляют:
— смещение правой границы относительной тупости сердца кнаружи;
— расширение поперечника сердца за счет правого компонента;
— ослабление I тона в 4 точке аускультации (из-за слабости правого желудочка страдает мышечный компонент I гона);
— ритм галопа в 4 точке аускультации, появление которого связано с тяжелым поражением миокарда правого желудочка и снижением его тонуса;
— систолический шум в 4 точке аускультации, усиливающийся на вдохе (симптом Риверо-Корвалло), возникающий в связи с развитием относительной недостаточности трикуспидального клапана;
— частый, аритмичный, слабого наполнения, малый пульс;
— пониженное артериальное давление
Проведите исследование органов брюшной полости.
У больных с ОПСН печень увеличена, болезненна, край ее мягкоэластической консистенции, ровный. При надавливании на печень происходит набухание шейных вен из-за повышения венозного давления (симтом Плеша)
Оцените данные ЭКГ-исследования.
На ЭКГ обнаруживают следующие изменения:
— тахикардия, возможно нарушение ритма;
— признаки перегрузки правого предсердия: заострение и увеличение амплитуды зубца Р в отведениях I, II, aVF, V1-2;
— признаки перегрузки правого желудочка: отклонение электрической оси сердца вправо, увеличение амплитуды зубца
R в отведениях V1-2, углубление зубца S в V5-6, уменьшениеамплитуды зубца Т и интервала ST в V1-2;
— изменения, характерные для основного заболевания.
Хроническая правожелудочковая сердечная недостаточность.
Хроническая правожелудочковая сердечная недостаточность (ХПСН) развивается постепенно, в течение нескольких месяцев, при хронических заболеваниях, которые протекают с нагрузкой на правый желудочек, и характеризуется венозным застоем в большом круге кровообращения. Чаще всего она присоединяется к левожелудочковой недостаточности вследствие глубоких нарушений легочного кровообращения, повышения давления в легочной артерии и перегрузки правых отделов сердца. Изолированная хроническая правожелудочковая недостаточность может возникнуть при хронических заболеваниях органов дыхания (легочное сердце), при пороках сердца, приводящих к перегрузке правого желудочка (недостаточность трехстворчатого клапана, стеноз и недостаточность клапанов легочной артерии) или правого предсердия (трикуспидаль-ный стеноз), при констриктивном или выпотном перикардите и др.
Проведите расспрос больного.
Важным признаком хронической правожелудочковой сердечной недостаточности являются отеки. Основной механизм развития сердечных отеков — повышение гидростатического давления в капиллярах и замедление кровотока, что обусловливает транссудацию жидкости в ткани. В происхождении отеков играют роль и другие факторы: нарушение нормальной регуляции водно-электролитного обмена из-за активации системы «альдостерон-антидиуре-тический гормон», что приводит к задержке воды и натрия; расстройство функции печени, сопровождающееся нарушением синтеза альбумина, из-за чего снижается онкотическое давление. Сердечные отеки вначале могут быть скрытыми. Задержка жидкости (иногда до 5 литров) не сразу проявляется видимыми отеками, а выражается в быстром увеличении массы тела и уменьшении выделения мочи. Видимые отеки обычно появляются вначале на стопах и голенях (к концу дня), а по мере нарастания сердечной недостаточности становятся все более стойкими, значительными, распространяются на бедра, поясницу, брюшную стенку. Сердечный отек склонен к смещению вниз, поэтому у больных, которые сидят или ходят, больше отекают ноги, у лежащихна спине — область крестца, у лежащих преимущественно на правом боку — правая сторона.
При тяжелой недостаточности происходит скопление жидкости и в серозных полостях. Гидроторакс (скопление жидкости в плевральной полости) может быть правосторонним или двухсторонним. Гидроперикард (скопление жидкости в полости перикарда) редко бывает значительным. Асцит (скопление жидкости в брюшной полости) наблюдается обычно при длительном существовании правожелудочковой недостаточности и венозном застое в печени.
Сердцебиение при правожелудочковой сердечной недостаточности возникает рефлекторно, вследствие повышения давления в устье полых вен (рефлекс Бейнбриджа).
Больные жалуются также па тяжесть, реже — на боли в правом подреберье (из-за венозного застоя в печени происходит ее увеличение и растяжение глиссоновой капсулы), увеличение живота из-за асцита.
Быстрая утомляемость, снижение физической и умственной работоспособности, повышенная раздражительность, расстройство сна, депрессивное состояние обусловлены низким сердечным выбросом, уменьшением кровоснабжения головного мозга, нарушением функции центральной нервной системы.
Изменения со стороны желудочно-кишечного тракта (тошнота, иногда рвота, потеря аппетита, метеоризм, склонность к запорам и др.) связаны с развитием застойного гастрита, а также с нарушением функции печени.
Олигурия (уменьшение суточного количества мочи), никтурия (преобладание ночного диуреза над дневным) развиваются из-за венозного застоя в почках.
Проведите общий осмотр больного,
При ХПСН наблюдаются:
— акроцианоз, иногда желтушный оттенок кожи, что связано с нарушением функции печени из-за веночного застоя;
— отеки подкожной клетчатки сердечного происхождения, которые следует дифференцировать от почечных отеков;
— набухание шейных вен, связанное с застоем крови в венозной системе большого круга кровообращения;
— сердечная кахексия (выраженное истощение), развивающаяся при тяжелой прогрессирующей хронической сердечной недостаточности на поздней стадии; обусловлена диспептическими расстройствами и обменными нарушениями (нарушение всасывания в связи с развитием застойного гастрита, нарушение функции печени), которые приводят к потере массы тела;
— трофические язвы голеней (в поздней стадии тяжелой сердечной недостаточности).
Проведите исследование сердечно-сосудистой системы.
Признаки ХПСН, выявляемые при исследовании сердечно-сосудистой системы:
— смещение правой границы относительной тупости сердца кнаружи;
— расширение поперечника сердца за счет правого компонента;
— ослабление I тона в 4 точке аускультации;
— ритм галопа в 4 точке аускультации;
— систолический шум в 4 точке аускультации, усиливающийся на вдохе (симптом Риверо-Корвалло);
— пульс частый, аритмичный, слабого наполнения, малый;
— систолическое артериальное давление понижено, диастолическое — в норме или повышено, пульсовое — понижено;
— венозное давление повышено.
Проведите исследование органов брюшной полости.
Признаки ХПСН, выявляемые при исследовании органов брюшной полости:
— наличие свободной жидкости в брюшной полости;
— печень увеличена, болезненна, край ее мягкоэластической консистенции, ровный. При надавливании на печень происходит набухание шейных вен из-за повышения венозного давления (симптом Плеша). Длительная и тяжелая правоже-лудочковая сердечная недостаточность приводит к развитию фиброза печени (кардиального цирроза). При этом край ее становится плотным, острым, а размеры более постоянными.
Оцените данные ЭКГ-исследования.
При ЭКГ регистрируются:
— тахикардия, иногда нарушение ритма;
— признаки гипертрофии правого предсердия: заострение и увеличение амплитуды зубца Р в отведениях I, II, aVF, V1-2;
— признаки гипертрофии правого желудочка: отклонение электрической оси сердца вправо, увеличение амплитуды зубца R в отведениях V1-2, углубление зубца S в V5-6, уменьшение амплитуды зубца Т и интервала ST в V1-2;
— изменения, характерные для основного заболевания.
Оцените данные ЭхоКГ.
При проведении ЭхоКГ отмечаются:
— дилатация полостей правого желудочка и правого предсердия;
— уменьшение ударного объема правого желудочка;
— ЭхоКГ-пришакп основного заболевания.
Недостаточность обоих желудочков сердца
Недостаточность обоих желудочков характеризуется признаками застоя в большом и малом кругах кровообращения. Если ослаблению правого желудочка предшествует левожелудочковая недостаточность, то с развитием застоя в большом круге одышка уменьшается. В поздней стадии сердечной недостаточности возникают анатомические и функциональные изменения в различных органах и тканях в связи с их гипоксией. Происходит значительное увеличение сердца, развиваются пневмофиброз и кардиальный цирроз, кахексия и др. Нередко наблюдаются трофические язвы ног, пролежни, присоединяется инфекция. Часто развивается пневмония, протекающая атипично, малосимптомно.
Современная классификация хронической сердечной недостаточности
В России широко используется классификация хронической сердечной недостаточности В.Х. Василенко и Н.Д. Стражеско. В этой классификации отражены характер изменений, стадийность процесса и проявления хронической сердечной недостаточности (таблица 6).
Использованные источники:
Острая сердечная недостаточность правожелудочковая
Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
Острая правожелудочковая недостаточность (ОПЖН, острая застойная недостаточность ПЖ типа) имеет клиническую картину острого легочного сердца (ОЛС) с застоем крови в большом круге кровообращения Чаще появляется вследствие ТЭЛА (крупной ветви) и реже — из-за тяжелой острой легочной патологии (спонтанный клапанный пневмоторакс, большой ателектаз, долевая пневмония, продолжительный астматический статус), острого диффузного миокардита (в первую очередь страдает более слабый ПЖ), распространенного ИМ ПЖ (или ИМ ЛЖ с распространением на ПЖ), ИМ с разрывом межжелудочковой перегородки
Патогенез острой правожелудочковой недостаточности заключается в следующем:
• повышение давления в малом круге кровообращения (или усугубление уже повышенного) приводит к быстрому развитию легочной гипертензии (ЛГ) с последующей высокой нагрузкой на ПЖ,
• снижение притока крови к ЛЖ способствует снижению выброса ЛЖ (с последующим уменьшением коронарного кровообращения) и повышенной нагрузке на ПЖ,
• формируется выраженный бронхоспазм (рефлекторный, как при ТЭЛА), который приводит к снижению вентиляции в легких и росту шунтирования крови
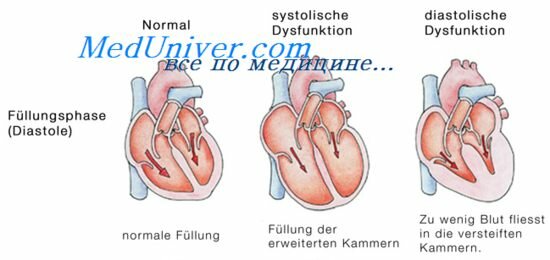
Клиническая картина острой правожелудочковой недостаточности отражает симптомы застоя в большом круге кровообращения У больного быстро формируются внезапная одышка (чувство нехватки воздуха), цианоз, выраженное набухание вен шеи (симптом Куссмауля -усиливается на вдохе), сердцебиение Позже появляются патологическая пульсация в эпигастрии, быстрое увеличение размеров печени (в отличие от ОЛЖН) и интенсивная боль в правом подреберье из-за растягивания капсулы печени (иногда может быть по типу «острого живота»), положительная проба Плеша.
Еще позднее определяются пастозность и отеки голеней, асцит.
ТЭЛА развивается чаще при наличии следующих ФР тромбозы вен малого таза, тромбофлебиты глубоких вен нижних конечностей (почти в 90% случаев), ИМ перегородки с пристеночным тромбоэндокардитом (особенно осложняемым СН или образованием тромбов в ушке ППр) При ТЭЛА крупных ветвей чаще наступает быстрая смерть ТЭЛА средних и мелких ветвей со стабильной гемодинамикой может начинаться с болевого синдрома в грудной клетке (как при ИМ) и одышки (иногда сразу может появиться и кровохарканье), позднее нередко формируется инфаркт-пневмония.
Диагностика острой правожелудочковой недостаточности. При объективном осмотре можно выявить расширение границ сердца вправо, появление систолического шума (усиливается при вдохе) над трехстворчатым клапаном (ТК), акцент 2-го тона над ДА, увеличение ЦВД, тахикардию Пульс — частый, слабого наполнения и напряжения На ЭКГ регистрируются «Р-пульмонале» во II—III отведениях, феномен S1-Q3, отрицательный зубец Т в V1, 2, 3 отведениях, глубокий зубец S в V5 6 отведениях и остро возникшая блокада правой ножки пучка Гиса (БПНПГ). В целом, лабораторные данные при ОПЖН обусловлены основным заболеванием.
Лечение острой правожелудочковой недостаточности.
Если острая правожелудочковая недостаточность возникло на фоне ИМ ПЖ, то проводится разгрузка малого круга кровообращения (уменьшение повышенного давления) — массивная терапия петлевыми диуретиками (внутривенно вводится лазикс по 40—80 мг). При ТЭЛА лазикс обычно не вводится. Для улучшения сократительной способности миокарда на фоне ТЭЛА иногда внутривенно вводятся СГ. Они не показаны при митральном стенозе и ИМ ПЖ Периферические вазодилататоры также не назначают из-за возможности развития синдрома «заклинивания».
При ТЭЛА крупной ветви необходим тромболизис — внутривенное капельное введение стрептокиназы в начальной дозе 0,25 млн ЕД в 100 мл изотонического раствора NaCl в течение 30 мин. Позднее препарат вводится внутривенно капельно в дозе 1,25 млн ЕД (со скоростью 100 000 ЕД/ч) Через 3-6 ч после введения стрептокиназы назначают гепаринотерапию (10 000 ЕД струйно). Затем еще на протяжении 6—7 суток подкожно вводят гепарин (под контролем АЧТВ) с постепенной отменой его. За 2—3 дня до полной отмены гепарина добавляют варфарин (под контролем MHO).
При ТЭЛА мелкой ветви назначают внутривенно, струйно НФГ со скоростью 1000 ЕД/ч, потом (в первые сутки) внутривенно капельно в суточной дозе 30 000 ЕД под контролем АЧТВ, после чего переходят на подкожное введение НФГ (по 5000-10 000 ЕД 4 раза в сутки) или НМВГ.
Для устранения обструкции бронхов и гуморально-рефлекторных реакций (снижения АД и проницаемости сосудов) при ТЭЛА внутривенно вводят струйно или капельно (эуфиплин 10 мл 2,4% раствора) и большие дозы ГКС (преднизолон 90-120 мг). По показаниям назначают АБ (при инфаркт-пневмонии). При остром или подостром легочном сердце на фоне ФП и выраженной ХСН) вводят внутривенно строфантин вместе с калий-поляризуюшей смесью.
Оглавление темы «Виды острой сердечной недостаточности.»:
Правожелудочковая недостаточность

Правожелудочковая недостаточность чаще развивается вслед за застоем крови в легких при перечисленных выше заболеваниях, вызывающих сначала левожелудочковую недостаточность;
- застоем крови в венах, в органах большого круга;
- расширением правого сердца и другими признаками со стороны самого сердца;
- признаками недостаточного или уменьшенного снабжения артериальной кровью легочного круга кровообращения.
Изолированная правожелудочковая недостаточность не сопровождается застоем венозной крови в малом кругу.
Наибольшее практическое значение имеют признаки застоя крови в большом кругу, а именно:
- набухание вен выше (по течению крови), позади правого сердца, особенно на шее, на руках, с повышением венозного давления и замедлением в венах тока крови. В то время как в норме вены шеи (и подъязычная) спадаются у исследуемого в сидячем положении, а вены на руке—при подъеме этой конечности уже незначительно выше уровня сердца, при правожелудочковой недостаточности вены и в этих условиях могут оставаться набухшими. Венозное давление в локтевой вене повышается до 150 — 200 — 250 мм водяного столба против 80 мм нормы. Кровоток при определении магнезиальным и эфирным методом замедлен;
- застой в печени быстро возникает при повышенном давлении в полости правого сердца, поскольку печеночные вены очень коротки и не имеют клапанов. Застойная печень равномерно увеличена, чувствительна при остром развитии застоя; размеры ее могут подвергаться значительным и быстрым колебаниям. Остро возникший застой печени может давать резкие боли, рефлекторную рвоту и иногда ошибочно принимается за острое воспалительное заболевание; диспептические явления могут зависеть и от застоя крови в системе воротной вены. При недостаточности трехстворчатого клапана обнаруживается явная систолическая пульсация печени. При длительном застое (не менее года) печень становится плотнее, мало чувствительной, развивается сердечный (мускатный) цирроз печени; при этом часто имеется упорный асцит;
- застой в других брюшных органах, отдающих кровь в систему нижней полой вены, в том числе в почках с олигурией, выделением концентрированной застойной мочи, с задержкой поваренной соли;
- периферические отеки на стопах, голенях, прогрессирующие до степени анасарки;
- цианоз вследствие замедленного кровотока, повышенного поглощения кислорода застойными тканями, расширения кожной венозной сети;
- застой венозной крови в головном мозгу с раздражением центров продолговатого мозга, что, наряду с застоем в почках, приводит к повышению артериального давления—к застойной гипертонии.
Следствием венозного застоя является и нарушение высшей нервной деятельности сердечных больных, достигающее иногда бредового состояния и пр.
Нередко застойные явления развиваются в следующем порядке: печень, слизистая желудочно-кишечного тракта, почки, подкожная клетчатка нижних конечностей, брюшная полость, мошонка, остальная подкожная клетчатка, черепная полость, наконец, полость плевры и полость околосердечной сумки. Селезенка, как правило, от застоя не увеличивается, так как гипоксемия ведет к сокращению селезенки (С. П. Боткин).
Изменения со стороны самого сердца аналогичны соответствующим изменениям сердца при левожелудочковой недостаточности. Находят прогрессирующее расширение полостей правого сердца: вначале—пути оттока крови с выстунанием пульмонального конуса, далее—пути притока с большим прилеганием расширенного правого сердца к грудной стенке, вращением сердца и сглаживанием вследствие этого клюва аорты. Сокращения сердца учащаются, тоны ослабевают, появляется систолический шум относительной недостаточности трехстворчатого клапана, укорочение большой паузы, электрокардиографические изменения, приведенные выше.
В отношении кровоснабжения малого круга можно отметить в основном только ту закономерность, что с развитием правожелудочковой недостаточности кровь застаивается в венах большого круга, и если наступлению правожелудочковой недостаточности предшествовало венозное полнокровие легких, то с развитием венозного застоя в печени уменьшается застой в легких, кровохаркание прекращается, ослабевает акцент на втором тоне легочной артерии.
Подчеркнем еще раз, что в редких случаях развития изолированной правожелудочковой недостаточности при пневмосклерозе, облитерирующем легочном эндартериите и т. д. признаки венозного застоя легких клинически и рентгенологически не устанавливаются, хотя conus pulmo-nalis и легочная артерия оказываются растянутыми, а при облитерирующем эндартериите могут резко пульсировать и крупные разветвления легочной артерии—«пляска гилюсов». Гидроторакс может развиться за счет застоя в париетальной плевре, от которой венозная кровь поступает в непарную и полунепарную вену. При подавляющем же большинстве клинических форм венозный застой в легких предшествует правожелудочковой недостаточности или развивается вследствие сопутствующих заболеваний.
Острая правожелудочковая недостаточность.
Острая недостаточность правого желудочка сердца возникает при внезапной его перегрузке вследствие значительного повышения давления в сосудах малого круга кровообращения, например при тромбоэмболии ветвей легочной артерии, затяжном приступе бронхиальной астмы с развитием острой эмфиземы легких. В других случаях острая слабость правого желудочка развивается как следствие воспалительных, дистрофических заболеваний мышцы сердца или в результате инфаркта миокарда нижней (задненижней) локализации с вовлечением правого желудочка либо изолированного инфаркта правого желудочка. Острая недостаточность работы правого желудочка сердца ведет к быстрому развитию застоя в венах большого круга кровообращения, замедлению тока крови, повышению венозного давления.
Клиническая картина острой равожелудочковой недостаточности характеризуется быстрым нарастанием симптомов декомпенсации. Состояние больного ухудшается, он предпочитает занимать возвышенное положение. Выражен цианоз, особенно слизистых оболочек, носа, конечностей. Отчетливо определяются набухание и пульсация вен шеи, значительно увеличивается печень, пальпация ее становится болезненной. Может определяться симптом Плеша – при надавливании на печень появляется или усиливается набухание шейных вен вследствие вытеснения жидкости в полые вены. Острое переполнение кровью печени и увеличение ее размеров ведут к растяжению печеночной капсулы, что нередко вызывает жалобы на постоянные распирающие боли в правом подреберье и подложечной области и иногда приводит к ошибочной диагностике холецистита или заболевания желудка. При обследовании сердечно-сосудистой системы выявляются признаки дилатации и перегрузки правого сердца (расширение границ сердца вправо, тахикардия, систолический шум над мечевидным отростком и протодиастолический ритм галопа, акцент II тона на легочной артерии; ЭКГ-признаки перегрузки правых отделов сердца).
Уменьшение давления наполнения левого желудочка вследствие правожелудочковой недостаточности может привести к падению минутного объема левого желудочка и развитию артериальной гипотензии и даже шока.
ЛЕЧЕНИЕ острой правожелудочковой недостаточности должно проводиться с учетом характера основного заболевания, приведшего к декомпенсации. Если ее причиной стала мерцательная тахиаритмия, для урежения ритма и улучшения сократительной функции сердца необходимо применение сердечных гликозидов. На догоспитальном этапе 1 мл 0,025% дигоксина вводят внутривенно струйно, в условиях стационара дигитализацию продолжают. Достаточно быстро действует лазикс (фуросемид) – парантерально и при приеме внутрь в дозе 40–80 мг (1–2 таблетки). При сочетании правожелудочковой недостаточности сердца с артериальной гипотензией назначают вазопрессоры (обычно- допамин). Естественно, кардиотоническая и диуретическая терапия при возможности должна сочетаться с лечением основного заболевания, приведшего к правожелудочковой недостаточности, с применением антикоагулянтов и тромболитиков при тромбоэмболиях в системе легочной артерии; средств, снижающих спазм бронхов, при приступе бронхиальной астмы; наркотических анальгетиков, гепарина, аспирина и по показаниям — тромболизиса при инфаркте миокарда. Больной с острой правожелудочковой недостаточностью после оказания неотложной помощи подлежит госпитализации в терапевтический стационар. Характер и стадия основного заболевания, осложнившегося острой правожелудочковой недостаточностью, а также тяжесть состояния больных в большинстве случаев требуют транспортировки больных на носилках.
Использованные источники:
