Легочно сердечная недостаточность 3 степени
Сердечно легочная недостаточность: степени, причины, диагностика
Наше тело – это сложнейшая система, состоящая из множества клеток, тканей и органов, тесно сплетенных между собой. Все они находятся в постоянном взаимодействии и в норме функционируют, как сложный часовой механизм. Поэтому сбой в каком-то из участков этой отлаженной системы отрицательно сказывается на функционировании всего тела. А если нарушается работа основных жизненно важных органов, то сбои носят особенно серьезный характер. Как раз к таким опасным нарушениям относится и сердечно легочная недостаточность, степени которых рассмотрим на этой странице «Популярно о здоровье» и уточним, как осуществляется диагностика данной патологии.
При сердечно-легочной недостаточности (С-Л Н) медики говорят о несостоятельности деятельности и дыхательной, и сердечно-сосудистой системы. В основе такой патологии находится легочная гипертензия (повышение давления в легочной артерии), а также патологическое изменение размеров (гипертрофия) правого сердечного желудочка, которая дополняется проявлениями дефицита кровообращения.
С-Л недостаточность – причины:
Итак, СЛН возникает у пациентов со стойкой легочной гипертензией, которая на определенном этапе своего развития приводит к срыву компенсаторных механизмов (когда организм еще пытается справиться с патологией, используя собственные ресурсы). При этом увеличенный правый желудочек сердца перестает полноценно перекачивать поступающую в него венозную кровь. Существует довольно много факторов, которые способны привести к развитию сердечно-легочной недостаточности, и все их можно разделить на три основных группы: бронхолегочные, сосудистые, а также торакодиафрагмальные (связанные с деформацией грудной клетки и области диафрагмы).
Бронхолегочные факторы представлены рядом заболеваний, среди которых хронический бронхит, а также бронхиолит, обширная форма пневмонии и наличие эмфиматозных изменений в легких. Также в эту группу причин стоит отнести туберкулез и саркоидоз, а еще пневмосклероз. Оставшиеся бронхолегочные факторы представлены бронхоэктатической болезнью и бронхиальной астмой.
Что касается сосудистых факторов, то среди них находится атеросклероз, поразивший легочный ствол, опухоль, локализующаяся в средостении, а также аневризма, сдавливающая правые отделы сердца. Еще к сосудистым факторам относят легочные васкулиты и тромбоз легочной артерии.
В причины сердечно-легочной недостаточности у пациентов относят наличие определенных торакодиафрагмальных факторов, представленных кифосколиозом, полиомиелитом, болезнью Бехтерева, а также нарушением иннервации диафрагмы.
Степени сердечно-легочной недостаточности
Сердечно-легочная недостаточность имеет три степени развития.
Первая степень также носит название доклинической. При этом у пациента наблюдается преходящая легочная гипертензия, которая дополняется симптомами напряженной работы правого желудочка сердца.
На второй степени развития недуга заметны признаки увеличения (гипертрофии) правого сердечного желудочка, а легочная гипертензия становится стабильной (постоянной). На этом этапе еще не фиксируется недостаточность кровообращения.
Третья степень развития сердечно-легочной недостаточности также носит наименование степени декомпенсированного легочного сердца. Она начинается с того момента, когда проявляется недостаточность правого сердечного желудочка.
Также медиками применяется классификация сердечно-легочной недостаточности по уровню легочной недостаточности, увеличению правого желудочка, насыщению артериальной крови кислородом, а также недостаточности кровообращения. Такая классификация имеет четыре степени.
При первой степени наблюдается легочная недостаточность первой степени. Несколько снижается жизненная емкость легких, но насыщаемость кислородом крови пока в норме. Увеличение желудочка сердца не прослеживается по ЭКГ, но заметно по ЭхоКГ. Недостаточности кровообращения нет.
На второй степени фиксируется легочная недостаточность второй степени. Жизненная емкость легких снижается до 40%, уменьшается насыщаемость кислородом крови (до 80%), наблюдаются первые косвенные симптомы увеличения правого желудочка и недостаточности кровообращения (например, одышка в состоянии покоя).
Третья степень развития характеризуется легочной недостаточностью третьей степени, снижением жизненной емкости легких менее 40%, а насыщаемости артериальной крови – до 50%. Возникают явные проявления увеличения сердечного желудочка на ЭКГ. Недостаточность кровообращения достигает 2а стадии.
На четвертой степени наблюдается легочная недостаточность третьей степени, насыщение крови кислородом снижается ниже 50%, увеличение правого желудочка дополняется дилатацией, а недостаточность кровообращения достигает 2б стадии.
С -Л недостаточность — диагностика:
Правильный диагноз сердечно-легочной недостаточности может быть поставлен только с привлечением пульмонолога и кардиолога. Медики проводят полный осмотр больного, собирают анамнез.
К ценным лабораторным критериям данного состояния относят данные анализа газового состава крови, рентген органов грудной клетки, ЭхоКГ, электрографии и исследования ФВД. Могут понадобиться дополнительные исследования, к примеру, ангиопульмонография, сцинтиграфия легких или их биопсия.
Стоит отметить, что сердечно-легочная недостаточность носит прогрессирующий характер и несет серьезную угрозу жизни больного.
Использованные источники:
Сердечно-легочная недостаточность: симптомы и лечение
Нередко мы слышим выражение «сердечно-легочная недостаточность», но мало кто может определенно сказать, что собой представляет эта патология. Что же это за болезнь, каковы ее признаки и причины – будем разбираться.
Сердечно-легочная недостаточность – что это?
В современной медицине под сердечно-легочной недостаточностью понимают состояние, при котором сердечная недостаточность, то есть неспособность сердца обеспечить нормальное кровоснабжение в организме, сочетается с легочной, которая возникает вследствие избыточного давления крови в сосудах легких, где происходит газообмен. Все это приводит к снижению уровня кислорода в крови.
На практике чаще сначала развивается легочная недостаточность, симптомы сердечной присоединяются к ней через некоторое время. Строго говоря, этот симптомокомплекс можно наблюдать как при многих заболеваниях сердечно-сосудистой системы, так и при болезнях легких. По своему течению патология может проявляться в острой форме, когда симптомы нарастают за короткий временной период, а может иметь и хроническую разновидность, когда ухудшение состояния происходит в течение нескольких лет или даже десятилетий.
Причины острой сердечно-легочной недостаточности

Острая легочная недостаточность представляет собой осложнение, возникающее при некоторых состояниях, несущих угрозу жизни больного. При этом необходимо срочное медицинское вмешательство. Как правило, она может развиться при следующих состояниях:
- как следствие тромбоза или спазма легочной артерии;
- при тромбоэмболии;
- при пневмо- или гидроторексе;
- при обострении бронхиальной астмы, астматическом статусе.
Однако причиной повышения давления в легочной артерии могут стать и патологии сердца. Чаще всего подобное происходит при внезапно возникшей недостаточности митрального клапана. Также причиной развития легочной недостаточности может стать недостаточность легочного клапана, острый инфаркт, миокардит, пороки сердца в стадии декомпенсации, кардиомиопатии. При этом полость левого желудочка расширяется, и сокращение его стенки уже не способно вытолкнуть в просвет сосуда весь объем крови. Какая-то ее часть застаивается и повышает давление в легочных венах. Так как правый желудочек продолжает перекачивать кровь в полном объеме, давление продолжает расти, что может привести к отеку легких или сердечной астме.
Причины хронической сердечно-легочной недостаточности

Хроническая легочная недостаточность, в отличие от острой формы, нарастает медленно. Процесс нарастания патологических изменений идет в течение нескольких лет. В этом случае развитие гипертензии в легочных сосудах происходит в связи со следующими патологиями:
- наследственная идиопатическая гипертензия;
- атеросклероз;
- недостаточность легочной артерии, которая может быть вызвана эндартериитом либо повторной эмболией мелких ветвей;
- хронические болезни легких – эмфизема, плевриты, пневмосклероз, обструктивный бронхит;
- медленно прогрессирующие врожденные пороки сердца;
- приобретенные клапанные нарушения.
Легочная недостаточность: степени тяжести
В связи с тем, что для хронической формы этого заболевания характерно медленное и часто практически незаметное нарастание патологических симптомов, определяют четыре степени тяжести болезни:
- I степень – признаки заболевания отсутствуют, при привычной физической нагрузке проявлений заболевания не наблюдается, при увеличении нагрузки появляется небольшая одышка.
- II степень – в покое симптомы не проявляются, но при привычной физической нагрузке появляются одышка и частое сердцебиение.
- III степень – симптомы недостаточности появляются при минимальной физической нагрузке, но в покое отсутствуют.
- IV степень – человек не может осуществлять минимальную физическую нагрузку, признаки заболевания проявляются в покое.
Острый приступ легочной недостаточности может развиться по одному из двух вариантов – право- и левожелудочковой недостаточности. Левожелудочковая недостаточность может проявиться отеком легких или сердечной астмой.
Сердечная астма
Это легочная недостаточность, симптомы которой нарастают постепенно. На ранних стадиях она проявляется одышкой, которая появляется сначала после физических нагрузок, со временем она усиливается, появляясь даже в покое. При одышке затруднен акт вдоха (инспираторого характера). В дальнейшем она сменяется приступами удушья, чаще всего случающимися во время сна. Для этой стадии показательной является вынужденная поза – высокое изголовье, во время приступов пациент вынужден садиться, спустив ноги с кровати и опираясь на руки, кроме одышки появляются сердцебиение, потливость, страх смерти. Кашель при сердечной астме сухой, со скудно отделяющейся мокротой. Кожные покровы бледные, выраженная синюшность носогубного треугольника, пальцев. Пульс неритмичный, слабый, давление снижено.
Рассмотрим, какие имеет сердечная и бронхиальная астма особенности:
Использованные источники:
Сердечно-легочная недостаточность
Сердечно-легочная недостаточность – декомпенсированная стадия легочного сердца, протекающая с острой или хронической правожелудочковой сердечной недостаточностью. Характеризуется одышкой, тахикардией, болью в области сердца, периферическими отеками, гепатомегалией, синюшным окрашиванием кожи, набуханием вен шеи. Инструментальная диагностика основана на оценке рентгенологических, электрокардиографических и эхокардиографических данных. Лечение сердечно-легочной недостаточности включает терапию тех заболеваний, которые вызвали развитие синдрома, применение вазодилатирующих, антигипертензивных, мочегонных средств, оксигенотерапии.
Сердечно-легочная недостаточность
Сердечно-легочная недостаточность – клинический синдром, в основе которого лежит легочная гипертензия, гипертрофия либо дилатация правого желудочка с явлениями недостаточности кровообращения. Развивается при патологии бронхолегочной системы, легочных сосудов и торакодиафрагмальной области. В пульмонологии сердечно-легочную недостаточность, иногда обозначают термином «легочное сердце» (ЛС), однако эти понятия не являются тождественными. Под сердечно-легочной недостаточностью следует понимать лишь декомпенсированную фазу легочного сердца (III стадию легочной гипертензии). I стадия (доклиническая) и II стадия (стабильная) легочной гипертензии протекают без признаков правожелудочковой недостаточности, поэтому расцениваются как компенсированное легочное сердце.
Причины сердечно-легочной недостаточности
В основе формирования сердечно-легочной недостаточности лежит стойкая легочная гипертензия, на определенном этапе вызывающая срыв компенсаторных механизмов, в результате чего гипертрофированный правый желудочек перестает справляться с перекачиванием поступающей в него венозной крови. Правожелудочковая дисфункция может быть вызвана тремя группами причин: бронхолегочными, васкулярными, торакодиафрагмальными.
Первая группа причин включает более 20 известных нозологий, на ее долю приходится 80% всех случаев легочного сердца. Наиболее частые среди них – это заболевания, нарушающие воздухонаполнение альвеол: обструктивный бронхит, БЭБ, бронхиальная астма, крупозная пневмония, фиброзирующий альвеолит, туберкулез легких, пневмокониозы, пневмосклероз, саркоидоз Бека, муковисцидоз, поликистоз легких. Развитие сердечно-легочной недостаточности бронхолегочного генеза возможно при коллагенозах (системной красной волчанке, системной склеродермии, дерматомиозите и др.). В некоторых случаях причиной декомпенсации легочного сердца выступают обширные резекции легкого.
Вторая группа факторов затрагивает поражение легочного сосудистого русла. В большинстве случаев формированию сердечно-легочной недостаточности предшествует ТЭЛА, сдавление легочных вен и легочной артерии опухолевыми образованиями, легочные васкулиты, серповидно-клеточная анемия.
К третьей группе причин относятся состояния, сопровождающиеся ограничением подвижности грудной клетки и диафрагмы. В их числе – различные деформации грудной клетки и искривление позвоночника (кифоз, кифосколиоз), массивные плевриты, множественные переломы ребер, анкилозирующий спондилоартрит, синдром Пиквика (с-м ожирения-гиповентиляции). Нарушения подвижности диафрагмы характерны для хронических нервно-мышечных заболеваний (миастении, полиомиелита), ботулизма, пареза и паралича диафрагмы. Заболевания второй и третьей групп суммарно становятся причиной легочного сердца в 20% случаев.
Классификация сердечно-легочной недостаточности
Сердечно-легочная недостаточность может носить острое, подострое и хроническое течение. Так, острое легочное сердце всегда имеет декомпенсированный характер, подострое и хроническое – может протекать как с наличием правожелудочковой недостаточности, так и без нее.
Развитие острой сердечно-легочной недостаточности обычно происходит на фоне массивной тромбоэмболии легочной артерии, клапанного пневмоторакса, эмфиземы средостения, астматического статуса. Острое ЛС формируется в течение нескольких часов вследствие резкого и внезапного увеличения давления в легочной артерии, сопровождается расширением полости (дилатацией) правого желудочка, истончением его стенок. Подострая и хроническая форма характерны для других васкулярных, бронхолегочных и торакодиафрагмальных поражений. В этих случаях хроническое ЛС развивается в течение нескольких месяцев и даже лет и сопровождается выраженной гипертрофией миокарда правого желудочка.
Сердечно-легочная недостаточность может протекать в различных клинических типах: по респираторному, церебральному, ангинозному, абдоминальному, коллаптоидному варианту с преобладанием тех или иных симптомов. В клинике респираторной формы декомпенсированного ЛС преобладают одышка, эпизоды удушья, кашель, хрипы, цианоз. При церебральном варианте на первый план выходят признаки энцефалопатии: возбудимость, агрессивность, эйфория, иногда – психозы или, напротив, — сонливость, вялость, апатия. Могут беспокоить головокружения и упорные головные боли; в тяжелых случаях возникают обмороки, судороги, снижение интеллекта.
Ангинозный тип сердечно-легочной недостаточности напоминает клинику грудной жабы с характерными сильными болями в области сердца без иррадиации и удушьем. Абдоминальный вариант декомпенсированного ЛС протекает с болями в эпигастрии, тошнотой и рвотой, иногда – развитием язвы желудка, обусловленными гипоксией органов ЖКТ. Для коллаптоидного варианта типичны преходящие эпизоды артериальной гипотонии, сопровождающиеся резкой слабостью, бледностью, профузным потоотделением, похолоданием конечностей, тахикардией и нитевидным пульсом.
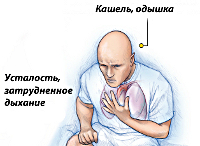
Симптомы сердечно-легочной недостаточности
Острая сердечно-легочная недостаточность характеризуется внезапным началом и резким ухудшением состояния больного буквально за несколько минут или часов. Возникают боли в области сердца, которые сопровождаются выраженной одышкой, ощущением удушья и страхом смерти. Характерен цианоз, артериальная гипотония. Перечисленные симптомы усиливаются в положении стоя или сидя, что связано с уменьшением притока крови к правой половине сердца. Смерть может наступить в считанные минуты от фибрилляции желудочков и остановки сердца.
В других случаях картина острой сердечно-легочной недостаточности может разворачиваться не столь бурно. К одышке присоединяются боли в груди, связанные с дыханием, кровохарканье, тахикардия. При прогрессирующей правожелудочковой недостаточности возникают выраженные боли в правом подреберье, обусловленные увеличением печени и растяжением ее фиброзной оболочки. Вследствие повышения центрального венозного давления появляется набухание шейных вен.
Хроническая сердечно-легочная недостаточность развивается исподволь и является отражением застоя крови в системе вен большого круга кровообращения. Снижается толерантность к физической нагрузке, одышка носит постоянный характер. Обращает внимание синюшность носогубного треугольника, кончика носа, подбородка, ушей, кончиков пальцев. Возникают приступы загрудинных болей (легочная «грудная жаба»), не купируемые приемом нитроглицерина, но уменьшающиеся после введения эуфиллина.
Больные с хронической сердечно-легочной недостаточностью отмечают усталость, быструю утомляемость, сонливость. При физической нагрузке могут возникать обмороки. На декомпенсацию хронического ЛС также указывают тяжесть и болезненность в правом подреберье, никтурия, периферические отеки. В поздних стадиях выявляется отечный синдром, гидроторакс, асцит, сердечная кахексия.
Диагностика сердечно-легочной недостаточности
Диагностический поиск при развитии сердечно-легочной недостаточности направлен на выявление основного заболевания, а также оценку степени декомпенсации. Для правильной интерпретации физикальных и инструментальных данных больной нуждается в осмотре пульмонолога и кардиолога. При объективном обследовании у больных с сердечно-легочной недостаточностью отмечается бочкообразная деформация грудной клетки, гепатомегалия, пастозность стоп и голеней. При пальпации прекардиальной области определяется сердечный толчок, при перкуссии — расширение границ относительной тупости сердца. Типично снижение АД, частый аритмичный пульс. Аускультативные данные характеризуются приглушением тонов сердца, акцентом II тона над легочной артерией, расщеплением или раздвоением II тона, появлением патологических III и IV тонов, систолическим шумом, указывающим на трикуспидальную недостаточность.
Наиболее ценными лабораторными критериями сердечно-легочной недостаточности являются показатели газового состава крови: снижение р02, повышение рС02, респираторный ацидоз. Рентгенография органов грудной клетки позволяет обнаружить не только поражение легких, но также признаки кардиомегалии и легочной гипертензии. Ангиопульмонография и вентиляционно-перфузионная сцинтиграфия легких показаны при подозрении на ТЭЛА.
Исследование ФВД при сердечно-легочной недостаточности применяется для оценки характера и выраженности нарушений вентиляции, выявления бронхоспазма. Электрокардиогарфия при остром ЛС позволяет достоверно определит признаки перегрузки правых отделов сердца, а при хроническом ЛС – выявить прямые и косвенные маркеры гипертрофии правого желудочка.
ЭхоКГ служит основным неинвазивным методом, позволяющим оценить внутрисердечную гемодинамику, определить размеры полостей сердца и стенки правого желудочка, установить степень легочной гипертензии. В отдельных случаях, при невозможности установить факт повышенного давления в легочной артерии, прибегают к катетеризации правых отделов сердца. Иногда для верификации генеза сердечно-легочной недостаточности проводится трансбронхиальная или трансторакальная биопсия легких.
Декомпенсацию ЛС следует дифференцировать с пороками сердца, кардиосклерозом, дилатационной кардиомиопатией и другой кардиологической патологией.
Лечение сердечно-легочной недостаточности
Терапия острой сердечно-легочной недостаточности, обусловленной ТЭЛА, осуществляется в условиях ОРИТ. Важнейшими составляющими лечения служат оксигенотерапия, купирование болевого приступа, проведение тромболитической терапии (урокиназа, стрептокиназа, тканевой активатор плазминогена), антикоагулянтной (гепарин, варфарин) и антиагрегантной терапии (пентоксифиллин). В некоторых случаях показана хирургическая тактика – тромбоэмболэктомия из легочной артерии.
При сердечно-легочной недостаточности, развившейся на фоне бронхолегочной патологии, принципы терапии определяются основным заболеванием. Так, в случае ХОБЛ и бронхиальной астмы применяются бронхолитические, муколитические, отхаркивающие средства; при туберкулезе легких – специфические противотуберкулезные антибиотики; при интерстициальных болезнях легких — глюкокортикоиды, цитостатики, интерферон и т. д.
На всех этапах терапии сердечно-легочной недостаточности осуществляются ингаляции кислорода. С целью снижения легочного сосудистого сопротивления и давления в легочной артерии используются вазодилататоры (теофиллин, антагонисты кальция, нитраты, ингибиторы АПФ). Пациентам с отечным синдромом назначаются диуретики под контролем водно-электролитного равновесия и КЩС. Вопрос о целесообразности назначения сердечных гликозидов при сердечно-легочной недостаточности остается спорным. В качестве паллиативной меры используются повторные кровопускания, на время улучшающие состояние больного.
Больным с рефрактерной к консервативному лечению легочной гипертензией могут выполняться оперативные вмешательства: баллонная предсердная септостомия, симпатэктомия, редукция легочной ткани, трансплантация легких или комплекса «сердце-легкие».
Прогноз и профилактика сердечно-легочной недостаточности
Прогноз при развитии сердечно-легочной недостаточности очень серьезен. Острое легочное сердце представляет непосредственную угрозу жизни больного. Хроническая сердечно-легочная недостаточность носит прогрессирующий характер. Продолжительность жизни пациентов с хроническим ЛС в стадии декомпенсации не превышает 2,5–5 лет. После трансплантации легких 3-летняя выживаемость составляет 55-60%.
Первичная профилактика сердечно-легочной недостаточности состоит в своевременном распознавании и лечении причинных заболеваний, отказе от курения, исключении факторов риска, способствующих обострению ХНЗЛ.
Использованные источники:
Симптомы и лечение сердечно-легочной недостаточности
Сердечно-легочная недостаточность — патология, которая провоцирует нарушения в дыхательной и сердечно-сосудистой системах. Появляется по причине развития гипертензии в малом круге кровообращения. Данное явление провоцирует выброс крови в легочную артерию, из-за чего наступает гипертрофия миокарда.

Сердечно-легочная недостаточность: что это?
В случае деструкции сердечной мышцы происходит снижение ее сократительной способности, что влияет на суммарное количество перекачиваемой крови.
Сбои в работе сердца приводят к следующим патологиям:
- Гипоксия различных органов по причине сниженного количества кислорода, получаемого из крови.
- Застойные явления в легких, что не позволяет больному использовать их полный объем при дыхании.
- Патологии, связанные с застоем жидкости в легких, которые сочетаются с сердечной недостаточностью. Синдром включает несколько опасных нарушений.
Появляются следующие симптомы:
- Головокружение, которое начинается без видимых причин, даже в состоянии покоя.
- Одышка при незначительной физической нагрузке.
- Снижение работоспособности, невозможность выполнять привычные действия, которые до появления патологии не казались трудными.
- Бледность кожных покровов в области носогубного треугольника и пальцев верхних конечностей.
Причины
Острая сердечно-легочная недостаточность считается опасным заболеванием, при котором необходимо скорейшее вмешательство медиков для назначения лечения. Причины, приводящие к данному состоянию:
- Астма в период обострения.
- Постоянные спазмы, тромбоз легочной артерии.
- Воспаление легких.
- Застойные явления в грудной клетке из-за скопления значительного количества жидкости, воздуха.
- Травма в области грудины.
Факторы, влияющие на возникновение заболевания со стороны сердечно-сосудистой системы:
- Васкулиты в легких.
- Образования опухолевой природы в области средостения.
- Развитие аневризм, которые при увеличении патологического процесса сдавливают отделы сердца, находящиеся с правой стороны.
Причины возникновения заболевания со стороны бронхов:
- Пневмония, лечение.
- Хронические инфекционные процессы в легких: бронхит, туберкулез.
- Эмфизема в области легких.
- Бронхит с астматическим компонентом.

Симптомы
Иногда сердечно легочная недостаточность появляется без предрасполагающих факторов, при этом заметна четкая клиническая картина. Если заболевание проходит в острой форме, первую помощь необходимо оказать незамедлительно. Обычно больного перемещают в реанимацию. Заболевание проявляется следующими признаками:
- Тромбоз легочной артерии.
- Воспаление легких.
- Обострение астмы.
- Дисфункция митрального клапана сердца.
- Сбой при работе ранее пересаженного искусственного клапана.
- В случае развития многих неблагоприятных факторов возможны признаки сильно выраженной недостаточности кровообращения.
Проявляются следующие симптомы:
- Дыхание ускорено, невозможно сделать глубокий вдох.
- Резкое снижение давления. При неоказании своевременной помощи есть риск развития коллапса.
- Одышка.
- Снижение температуры конечностей.
- Синеватый оттенок кожи.
- Обильное потоотделение.
- Болевой синдром в грудной клетке.
Признаки хронической сердечно-легочной недостаточности появляются в результате гипертензии в малом круге кровообращения. Данный процесс постепенно усиливается, развитие происходит на протяжении долгого количества времени. Больные живут без проявления негативных симптомов в течение нескольких месяцев, лет.
Периодически пациенты замечают следующие симптомы:
- Одышка, которая усиливается при занятиях спортом.
- При физической активности усталость наступает в течение нескольких часов после начала рабочей смены, пребывания на важном мероприятии.
- Частое появление синюшного оттенка кожи в области кончиков пальцев, носогубного треугольника.
- Учащенный ритм сердца.
- Если легочно-сердечная недостаточность сопровождается декомпенсацией, негативные проявления постепенно усиливаются, приводя к опасным процессам в органах. Можно заметить следующие признаки заболевания:
- Одышка не покидает человека даже в состоянии покоя. Возможно усиление приступа, если больной перемещается в горизонтальное положение.
- Болевой синдром увеличивается в результате прогрессирования ишемии.
- Вздутие вен шеи.
- Снижение давления, развитие тахикардии.
- Синеватый оттенок кожи.
- Увеличение печени, неприятные ощущения в правом подреберье.
- Отек не спадает при применении стандартных лекарственных препаратов, народных средств.
В случае усугубления состояния возможно угнетение функций мозга и почек. Человек становится вялым, апатичным, заметны проявления повышенной сонливости. Состояние опасно снижением диуреза, другими нарушениями в органах, которые трудно восстановить при использовании медикаментозных препаратов. При гипоксии увеличивается количество гемоглобина и эритроцитов в крови.

Лечение
Если сердечно-легочная недостаточность появилась в острой форме, больной перемещается в отделение реанимации. Используют технологию поддержания искусственного дыхания за счет введения кислородной смеси через маску или с использованием носового катетера. Благодаря данному мероприятию поддерживается жизнедеятельность важных органов.
Лечение сердечно-легочной недостаточности включает внутривенное введение следующих веществ:
- Тромболизис требуется для уменьшения симптомов тромбоэмболии легочной артерии. После его осуществления наблюдается растворение тромба, нормализация кровотока.
- Атропин выполняет функции миорелаксанта, расслабляет мускулатуру бронхов. В результате обеспечивается возможность дышать самостоятельно.
- Папаверин необходим при чрезмерно сильном тонусе сосудов. Действие данного вещества заключается в расширении сосудистых стенок, нормализации давления.
- Антикоагулянты не допускают возникновения тромбоза, защищают сердце от рисков, связанных с заболеваниями крови.
- Эуфиллин восстанавливает нормальную работу миокарда, снижает выраженность нарушений дыхания.
Оказание первой помощи при отеке легких
Если патологический процесс нарастает по минутам, необходимо не только вызвать «Скорую помощь», но и самостоятельно произвести важные мероприятия:
- Переместите больного в сидячее положение.
- Удостоверьтесь, что помещение хорошо проветривается.
- Для снижения давления потребуется таблетка нитроглицерина. Рассасывать ее необходимо под языком, чтобы обеспечить практически моментальный эффект. Перед принятием решения об использовании препарата следует удостовериться, что на данный момент у больного нет пониженного артериального давления. Также нельзя использовать медикаментозные средства самостоятельно, если пациент находится без сознания.
- Если процесс протекает в легкой или средне-тяжелой форме, можно дать мочегонное средство. Так быстро снимается отек, благодаря чему происходит избавление от лишней жидкости.
- В случае чрезмерного повышения давления необходимо обеспечить отвод крови от легких во избежание ее накопления. Для этого в домашних условиях можно взять тазик, налить подогретую воду. Попросите больного опустить в него ноги.
- Смочите марлю в спирте, дайте пациенту. Вдыхаемые пары помогут немного снизить негативную симптоматику.
Чтобы не навредить человеку, желательно при вызове бригады «Скорой помощи» проконсультироваться со специалистом о том, какие мероприятия можно производить при конкретных состояниях пациента.
Последствия
В случае купирования острой стадии сердечно-легочной недостаточности, при наступлении ремиссии хронической формы заболевания остается риск развития осложнений:
- Инфицирование. Если у больного наблюдается отек легких, возможно образование их воспаления, бронхита. При снижении функций иммунной системы лечение данных заболеваний осложняется.
- Хроническая гипоксия органов. Кислородное голодание проявляется в жизненно важных органах, в частности, мозга и сердца. Необходимо своевременно начать прием медицинских препаратов, чтобы не допустить необратимых нарушений.
- Ишемическое повреждение тканей при недостаточно быстром снятии симптомов гипоксии.
- Атеросклероз легких. Образование участка, функционирование которого нарушено по причине воздействия жидкости.
Чтобы вылечить сердечно-легочную недостаточность, необходимо своевременно диагностировать данное заболевание. Постоянное наблюдение за пациентом, проведение регулярных курсов терапии поможет избежать опасных осложнений, снизить вероятность образования необратимых нарушений, что положительно влияет на прогноз, способствует повышению продолжительности жизни.
Использованные источники:
