Сердечная недостаточность плода
Описание аритмии у плода при беременности
В случае обнаружения аритмии у плода во время беременности главной задачей специалиста является определение сложности ситуации и исхода беременности.
Нарушения могут быть как транзиторными, временными, так и опасными. Необходимо отметить, что около 15% аритмий являются опасными для жизни ребенка.
Норма ЧСС
Современный уровень медицины позволяет с точностью определить ритм биения сердца плода, начиная уже с 19 недели. Нормальной является ЧСС равная 120-160 ударам в минуту.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
При показателях 100 ударов и меньше диагностируется брадикардия, при превышении ЧСС в 180 ударов в минуту – тахикардия. При частоте сердцебиения в пределах от 119 до 101 уд/мин и от 161 до 179 уд/мин, речь идет о предрасположенности к бради- либо тахикардии.
Наблюдения помогли выявить два периода, когда явно заметна предрасположенность к брадикардии – это время с 6 до 7 утра, а также с 15 до 19 часов. При этом двигательная активность малыша значительно понижается. Противоположное состояние, склонность к тахикардии, наблюдается с 11 до 15 часов, а также с 7 часов вечера до 01 часа.
Также отмечается зависимость ЧСС от срока беременности. В начале, между 5 и 7 неделей, норма частоты сокращений составляет от 92 до 160 уд/мин.
Первые нейрональные клетки сердца формируются у плода на сроке 5 недель в районе наиболее крупных артерий – аорты и легочной артерии. Попадание инфекции в период развития плода может спровоцировать отклонения в развитии мягкого скелета сердца.
За управление сердечным ритмом отвечает специальная проводящая система, которую образовывают клетки с пониженной концентрацией миофибрилл и митохондрий.
Эти клетки можно обнаружить уже на сроке 28 дней. Синоатриальный и атриовентрикулярный узлы образовываются на 3-4 неделе развития эмбриона. Уже к 6-8 неделе беременности проводящая система плода схожа со взрослой системой.

Классификация
Аритмия сердца у плода при беременности наблюдается в 1-2% случаев. Они могут выступать в качестве признаков других заболеваний. Фетальные аритмии могут быть вызваны кардиальными и экстракардиальными патологиями, нарушениями водно-электролитного и кислотно-щелочного балансов, гуморальной регуляции.
На сегодняшний день используется классификация, разработанная в 1999 году:
- тахикардической;
- брадикардической.
- доброкачественная (не основаны на структурных изменениях сердца, не вызывают сердечную недостаточность);
- злокачественная.
- перспективные;
- неперспективные (тахиаритмии в сочетании с признаками сердечной недостаточности, брадикардии).
Почему желудочковая аритмия является опасной и какие методы лечения — ответы здесь.
Брадикардии
- Патология проявляется поражениями кожных покровов, системными признаками, поражениями миокарда.
- Заболевание встречается достаточно редко и относится к доброкачественным, если не обнаруживается отклонений, сопровождающихся полным сердечным блоком, кардиомиопатическим синдромом, врожденным пороком сердца.
- Очень часто врожденный сердечный блок протекает на фоне кожных проявлений патологии.
- Причины развития СНВ в полной мере не изучены. С большой долей вероятности утверждается существование зависимости возникновения патологии от наличия у матери специфичных антител, которые проходят сквозь плаценту еще до 12 недель.
- Однако аритмия сердца у плода на 21 неделе беременности и позднее, развитие атриовентрикулярной блокады во 2-3 триместре и период проникновения основной массы антител через плаценту в 3 триместре свидетельствуют о высокой вероятности воспалительной природы заболевания.
- Врожденный сердечный блок является наиболее опасным последствием СНВ. Чаще всего он является полным, необратимым, у ¼ маленьких пациентов завершается смертью из-за развития застойной сердечной недостаточности. Самым страшным этот диагноз является для малышей нескольких месяцев жизни.
- В качестве предупреждения развития патологии рекомендуется давать беременной женщине с СКВ дексаметазон в дозировке 0,002 г/сутки, начиная с 12-недель беременности. Это позволит избежать начала АВ-блокады у плода.
- Еще одним вариантом лечения является преднизолон, однако дексаметазон характеризуется лучшим проникновением через плаценту, а также показывает более высокую эффективность при кардитах, связанных с иммунологическими факторами.
- При обнаружении АВ-блокады у плода лечение назначается сразу же. При этом принимают дексаметазон ежедневно по 4 мг до родов или сальбутамол (4 — 64 мкг), который необходим для увеличения ЧСС.
- Когда наблюдается брадикардия с ЧСС до 40 уд/мин, выявляются симптомы застойной сердечной недостаточности, есть высокий риск внутриутробной гибели плода. В таких случаях рекомендуется проведение раннего кесарева сечения.
- На сегодняшний день существуют исследования (пока не на людях), которые доказывают, что плоду с АВ-блокадой возможно установить водитель ритма.
- Кардиостимулятор необходимо ставить после рождения малышам с брадикардией при 50 уд/мин и меньше. В случае, когда первая беременность закончилась рождением ребенка с СНВ, вероятность того, что вторая беременность закончится рождением малыша с таким же диагнозом, равна 15%.
Врожденный синдром удлиненного интервала:
- генетическая форма;
- спорадическая форма.
Приобретенная форма:
- как следствие приема медикаментозных препаратов:
- антиаритмиков;
- фенотиазидов;
- трициклических антидепрессантов;
- лекарственных средств с литием.
- нарушение метаболических процессов;
- низкокалорийная диета;
- нарушения работы вегетативной нервной системы и ЦНС;
- болезни сердца:
- ишемическая болезнь;
- пролапс митрального клапана.
Вторичное удлинение интервала (например, в случаях, сопровождаемых желудочковыми формами аритмии) может говорить об электрической нестабильности миокарда и вероятности возникновения угрожающих жизни аритмий.
Основными причинами являются нарушение электролитического баланса в организме, как правило, дефицит кальция и калия, а также хроническая гипоксия плода. Однако патология, развившаяся по данным причинам, характеризуется достаточно быстрой положительной динамикой при правильной терапии.
Новорожденным с синдромом удлиненного интервала QT необходимо делать суточное холтеровское мониторирование.
- Аритмия у плода часто встречается у женщин с инсулин-зависимым сахарным диабетом.
- При сниженной концентрации глюкозы в крови, низкой температуре тела (35,1 градус Цельсия) может фиксироваться понижение ЧСС у плода до 90-100 уд/мин.
- После приведения к норме уровня сахара и температуры, ЧСС у плода восстанавливается.
- Воспаления, в том числе и затрагивающие половую сферу, могут провоцировать развитие брадикардии.
- опухоли сердца:
- доброкачественные поликистозные опухоли АВ-узла;
- мультифокальные опухоли клеток Пуркинье.
- фокальная фибромускулярная дисплазия мелких коронарных артерий;
- врожденный порок сердца;
- кардиомиопатии.
Тахикардии
Учащенный сердечный ритм, который может наблюдаться от пары секунд до нескольких часов (иногда дней) и завершается неожиданной нормализацией частоты сокращений миокарда, носит название пароксизмальной тахикардии.
Частота диагностирования у плода составляет около 0,5%. Выявить нарушения не всегда удается, так как проявляются они усилением или ослаблением активности малыша, поэтому многое зависит от внимания специалиста.
Также может быть выявлено трепетание предсердий.
Наиболее распространенными причинами, приводящими к пароксизмальной тахикардии или трепетанию предсердий, являются врожденные пороки сердца: аномалия Эбштейна, дефект межпредсердной перегородки, открытый атриовентрикулярный канал.
Продолжительность приступов тахикардии может быть различной. При синусовой тахикардии ЧСС не превышает 180 уд/мин. При прослушивании нерегулярных сердцебиений в сочетании с частотой сокращений от 80 до 220 уд/мин существует опасность развития у плода мерцательной аритмии.
Пароксизмальная тахикардия проявляется сочетанием повышения ЧСС до 220 уд/мин с ригидностью ритма сердца. Краткие приступы, как правило, не оказывают значимого влияния на состояние плода.
Однако частые и продолжительные приступы вызывают застойную сердечную недостаточность и могут закончиться гибелью плода. Высок риск церебральных осложнений, так как происходит нарушение кровоснабжения мозга.
Причины
К основным факторам, провоцирующим отклонение ЧСС от нормы, относятся:
- генетическая предрасположенность;
- патологические отклонения в сердечно-сосудистой системе;
- неправильная работа эндокринной и нервной систем;
- экзогенные факторы: неправильное питание, стрессовые ситуации, вредные привычки;
- нарушения работы ЖКТ;
- заболевания, затрагивающие дыхательную систему;
- метаболические отклонения.
Лечение
Лечение аритмии у плода предполагает прием медикаментов матерью. При этом должно быть учтено множество нюансов: всасываемость препарата, пропускаемость через плаценту, безвредность для плода и для матери, процесс выведения.
При лечении тахиаритмии рекомендуется применение дигоксина, бета-блокаторов, амиодарона. Суправентрикулярная тахикардия без осложнения в виде застойной СН предполагает использование дигоксина в дозировке 7 мкг/кг/сутки.
При отсутствии положительной динамики, если есть возможность (срок беременности более 37 недель), то проводят кесарево сечение.
Если операцию проводить срок не позволяет (менее 37 недель), то в программу лечения включают бета-блокаторы, например, пропранолол (0,08-0,12 г/сутки в несколько приемов), соталол (до 0,16 г/сутки в несколько приемов). Эта группа препаратов может назначаться отдельно либо в комплексе с дигоксином.
Указанное сочетание может применяться для лечения сердечной недостаточности. При отсутствии положительной динамики может назначаться амиодарон (отдельно либо в сочетании с вышеназванными препаратами).
Лечение тахикардий дает положительный результат в 85% случаев. Если лечение не оказано, то у 60% детей, перенесших внутриутробно тахикардию, наблюдается гипоксия, у 40% — признаки сердечной декомпенсации.
Экстрасистолия
Экстрасистолии относятся к наиболее частым патологиям, связанным с сердечным ритмом, которые обнаруживаются у плода.
Патология проявляется преждевременным возбуждением и сокращением миокарда, импульс до которого может генерироваться на различных участках проводящей системы.
Экстрасистолии также подразделяются на суправентрикулярную и желудочковую типы. Наиболее частой причиной, по которой развивается экстрасистолия, является гипоксия плода.
Совместимость мерцательной аритмии и алкоголя описана тут.
Обязательно ознакомьтесь со списком опасностей синусовой аритмии сердца.
Предсердные и желудочковые экстрасистолии не нуждаются в лечении.
Использованные источники:
Сердечная недостаточность и беременность
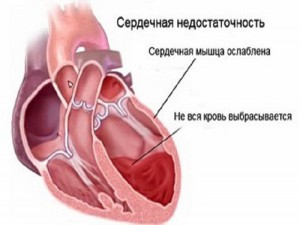 Сердечная недостаточность – это состояние, возникающее при нарушении работы сердца. В результате сердечной недостаточности снижается приток крови ко всем тканям, в том числе к плаценте и внутренним органам плода. Беременность на фоне сердечной недостаточности протекает тяжело и не всегда заканчивается благополучно для женщины и ее малыша.
Сердечная недостаточность – это состояние, возникающее при нарушении работы сердца. В результате сердечной недостаточности снижается приток крови ко всем тканям, в том числе к плаценте и внутренним органам плода. Беременность на фоне сердечной недостаточности протекает тяжело и не всегда заканчивается благополучно для женщины и ее малыша.
Острая сердечная недостаточность
Острая сердечная недостаточность (ОСН) возникает при внезапной перегрузке сердца и нарушении сократительной способности миокарда. Патология проявляется на фоне предшествующих заболеваний сердца и крупных сосудов. ОСН – опасное состояние, угрожающее жизни женщин и плода и способное привести к прерыванию беременности.
Причины
ОСН могут спровоцировать следующие состояния:
- коронарная недостаточность;
- декомпенсированные пороки развития клапанов сердца;
- воспалительные и аутоиммунные заболевания сердца;
- острая и хроническая патология легких;
- тяжелый гестоз;
- эклампсия;
- ДВС-синдром и другие массивные кровотечения.
Симптомы
ОСН чаще всего бывает левожелудочковой. Острое поражение правого желудочка встречается крайне редко. ОСН проявляется в виде кардиогенного шока, сердечной астмы или отека легких.
Сердечная астма представляет собой острый приступ удушья, длящийся от нескольких минут до 2-4 часов. Возникает при инфаркте миокарда, декомпенсации пороков сердца и других состояниях. Сердечная астма может перейти в отек легких и вызвать кардиогенный шок. При кардиогенном шоке резко падает артериальное давление, нарушается сердечный ритм, возникает резкая слабость миокарда. Такое состояние требует немедленной врачебной помощи.
Лечение
Острая сердечная недостаточность лечится в условиях реанимации. ОСН является показанием к экстренному кесареву сечению. Операция проводится на любом сроке беременности. Ребенок, родившийся на сроке от 22 до 36 недель, переводится в отделение недоношенных детей для дальнейшего выхаживания.
Хроническая сердечная недостаточность
Хроническая сердечная недостаточность (ХСН) – это состояние, возникающее при ослаблении сократительной способности миокарда (сердечной мышцы). При этой патологии миокард не способен нормально функционировать. На фоне ХСН замедляется ток крови в сосудах, и все ткани организма страдают от нехватки кислорода. Нарушение кровотока отмечается и в сосудах плаценты, а также во всех внутренних органах плода и структурах головного мозга.
Причины
К развитию ХСН могут привести следующие состояния:
- врожденные и приобретенные пороки сердца;
- заболевания крупных сосудов;
- кардиомиопатии;
- перикардиты и миокардиты;
- аутоиммунные поражения сердца;
- последствия инфекционных заболеваний.
ХСН редко развивается впервые во время беременности. В большинстве случаев женщины прекрасно знают о своем заболевании и осознают все риски этого состояния. В ожидании малыша возможно обострение патологических процессов за счет увеличения нагрузки на сердце. Проблемы возникают преимущественно во второй половине беременности.
Симптомы
В развитии ХСН выделяют несколько стадий:
- I стадия – одышка и сердцебиение возникают при значительной физической нагрузке.
- IIA стадия – одышка появляется при незначительной нагрузке. Характерен цианоз кожи, учащенное сердцебиение, перебои в работе сердца. Возникают умеренные отеки нижних конечностей.
- IIB стадия – одышка в покое. Резко выражен цианоз, значительные отеки нижних конечностей. Появляются боли в области сердца, усиливается тахикардия. Характерно увеличение печени и селезенки, снижение объема мочи. Возникает асцит – скопление жидкости в брюшной полости.
- III стадия – развиваются необратимые изменения во внутренних органах, нарушается обмен веществ. Лечение в этой стадии не эффективно.
Лечение
Лечением ХСН во время беременности занимается врач-кардиолог. Схема терапии будет зависеть от срока беременности и стадии заболевания.
В I стадии рекомендуется:
- физический и эмоциональный покой;
- ограничение соли до 3 г в сутки;
- ограничение жидкости до 1 литра в сутки;
- прием растительных мочегонных препаратов;
- симптоматическая терапия по показаниям.
Во IIA стадии назначаются сердечные гликозиды и мочегонные препараты. Подбор конкретного препарата, дозировка и длительность терапии определяются врачом. Общие рекомендации (ограничение физической активности, соли и жидкости) остаются прежними.
Стадия IIB и III – показания для прерывания беременности.
Осложнения беременности и последствия для плода
Хроническая сердечная недостаточность может стать причиной таких осложнений:
- самопроизвольный выкидыш;
- преждевременные роды;
- кровотечения;
- гестоз;
- плацентарная недостаточность и задержка развития плода.
Во время беременности увеличивается объем циркулирующей крови и возрастает нагрузка на сердце. Справиться с этим не всегда удается даже относительно здоровым женщинам, не говоря уж о пациентках кардиолога. Максимальная нагрузка приходится на срок 28-30 недель. В этот период значительно возрастает риск развития осложнений и прерывания беременности. При ухудшении самочувствия и возникновении любых неприятных симптомов необходимо обязательно обратиться к врачу.
Ведение беременности при сердечной недостаточности
Острая сердечная недостаточность – показание для экстренного кесарева сечения. При своевременно оказанной помощи шансы сохранить жизнь женщины и плода весьма высоки.
Хроническая сердечная недостаточность – состояние, опасное для беременной женщины и ее малыша. Зачатие ребенка должно быть запланированным. До наступления беременности женщине необходимо пройти обследование у кардиолога и гинеколога. После обследования врач подберет оптимальную схему терапии, позволяющую выносить и родить ребенка. Препараты подбираются с учетом возможного зачатия ребенка, то есть безопасные для плода.
Существует несколько заболеваний, при которых беременности противопоказана. Среди них легочная гипертензия, синдром Марфана, некоторые врожденные пороки развития сердца и сосудов, септический эндокардит и другие состояния. Вопрос о сохранении беременности должен быть решен до 12 недель. Если женщина решается на аборт, процедура должна быть проведена в кратчайшие сроки.
Если женщина планирует сохранить беременность, ей следует как можно быстрее встать на учет у гинеколога. Наблюдение за будущей мамой осуществляется совместно с врачом-кардиологом. При ухудшении состояния женщины или плода показана госпитализация в профильное отделение.
Рекомендуемые сроки плановой госпитализации:
- до 12 недель (для решения вопроса о возможности сохранения беременности);
- 28-30 недель (время максимальной нагрузки на сердце);
- после 36 недель (для подготовки к родам).
Выбор метода родоразрешения будет зависеть от выраженности сердечной недостаточности и состояния плода. Рожать женщине с патологией сердца лучше всего в профильном родильном доме, специализирующемся на подобных заболеваниях. В стационаре должны быть все условия для оказания экстренной реанимационной помощи роженице и новорожденному.
Использованные источники:
Сердечная недостаточность у ребенка: как своевременно выявить симптомы угрожающей чаду болезни
Большинство заболеваний протекает наиболее сложно и грозит самыми тяжёлыми последствиями, появляясь у детей.
Их организм ещё не получает нужной устойчивости к болезням, а выявление симптомов бывает осложнено.
Поэтому столь важно следить за состоянием ребёнка и внимательно относиться к любым тревожным сигналам. Далее в статье очень нужная и важная информация о том, каковы симптомы и лечение сердечной недостаточности у детей.
Общая информация
Сердечная недостаточность у детей связана со снижением сократительной способности миокарда (сердечной мышцы). Выталкиваемое за раз количество крови не обеспечивает потребности органов и тканей, вызывая отёки, сложности с дыханием и общее недомогание.
Несвоевременно выявленная сердечная недостаточность – серьёзная угроза для жизни вашего чада. Поэтому разберёмся в причинах и симптомах болезни.
Причины развития и факторы риска
Причины заболевания почти не отличаются у детей разного возраста:

- врождённые пороки сердца;
- перенесённая травма, операция на сердце или тяжёлое инфекционное заболевание;
- миокардиты;
- заболевания лёгких, почек, ревматизм;
- прочие болезни сердца и сосудов.
Особенно велика вероятность заболевания в следующих случаях:
- ребёнок имеет плохую наследственность (имелись проблемы с сердцем у одного или обоих родителей);
- у малыша наблюдается ишемическая болезнь;
- чадо страдает хронической аритмией или гипертонией.
Классификация: степени заболевания
У детей и взрослых существует два этапа сердечной недостаточности у детей – хронический и острый. Второй является осложнением и связан с резким усилением симптомов, при которых патологию уже невозможно не заметить.
В первом случае возникают проблемы с наполнением сердца кровью, во втором – со снижением его сократительной способности и недостаточным выбросом крови.
Также сердечная недостаточность подразделяется на левожелудочковую, или сердечно-лёгочную, при которой под ударом оказываются лёгкие, входящие в малый круг кровообращения, и правожелудочковую, которая затрагивает печень и почки. Кашель и затруднённое дыхание характерны для первого типа, отёки и проблемы с селезёнкой – для второго.
Выделяют четыре стадии заболевания:
- На первой симптомы остаются почти незаметными, физические нагрузки вызывают значительную усталость и одышку, ребёнок старается избегать активных игр.
- На второй стадии ускоряется сердцебиение, повышается темп дыхания при левожелудочковом типе либо печень начинает выпирать из-под нижнего ребра на несколько сантиметров.
- Третью стадию характеризуют ускоренный до полутора раз сердечный ритм, одышка, кашель и хрипы в лёгких либо выпирание печени вместе с заметным увеличением шейных вен.
- Наихудшие из симптомов четвёртой стадии – отёк лёгких или общая отёчность организма в зависимости от типа заболевания.
Признаки
Признаки, позволяющие выявить болезнь, зависят от возраста. Характерно, что на ранних стадиях выявить их, а тем более связать с сердечной недостаточностью, почти невозможно. Они не заметны со стороны и не отвлекают внимание ребёнка. Однако постепенно симптомы проявляются всё сильнее и становятся постоянным фактором, сильно снижающим качество жизни. У младенцев о заболевании говорят:

- беспокойство;
- плаксивость;
- неровное дыхание;
- потливость;
- быстрая потеря интереса к груди во время кормления;
- срыгивания;
- беспокойный сон.
Выявление болезни упрощается с возрастом. Привлекают внимание родителей:
- необычно низкая подвижность, проведение большого количества времени сидя или лёжа;
- одышка, не только появляющаяся при физической активности, но и со временем становящаяся постоянным спутником;
- кашель и хрипы;
- головокружения;
- болезненные ощущения за грудиной;
- бледность кожи;
- обмороки;
- синеватость губ либо пальцев;
- лёгкая утомляемость;
- потемнения в глазах, чёрные «мушки» перед ними;
- нарушения в работе желудка и кишечника, тошнота и рвота;
- возможны набухание шейных вен и отёчность нижней половины тела – признаки поздней стадии сердечной недостаточности.
У детей заболевание лечится исключительно в стационарных условиях, и чем быстрее врач обследует ребёнка, тем выше шансы успешного лечения без осложнений.
Появление тревожных сигналов: к какому врачу обратиться
Нередко родители обращаются к педиатру или ЛОРу из-за кашля и одышки, а настоящая причина проблем выявляется уже в кабинете врача.

Другим вариантом является самостоятельное выявление симптомов и обращение к педиатру.
В любом случае в итоге ребёнок должен попасть на приём к кардиологу, который подтверждает или исключает заболевание.
Заметить сердечную недостаточность можно и в ходе обследования другими специалистами при следующих способах диагностики:
- Мануальном обследование, или аускультации, когда врач ощупывает брюшную полость пациента. Этот способ позволяет выявить увеличение страдающих при болезни внутренних органов.
- Измерении артериального давления и частоты сердечного ритма.
- Рентгеноскопии грудной клетки, в ходе которой можно заметить слишком большой размер сердца или накопившуюся в лёгких жидкость.
- ЭКГ, ЭхоКГ или томографии.
- Сдаче анализа крови.
Диагностика: как распознать по отклонениям в результатах обследования
Уточнением диагноза, стадии сердечной недостаточности и назначением лечения занимается кардиолог. Необходимые методы обследования включают:
- ЭКГ;
- ЭхоКГ;
- томографию;
- рентгенографию грудной полости;
- анализ крови;
- суточное ношение допплер-монитора, снимающего кардиограмму и показывающего полную картину сердечных сокращений.
Смотрите видео, в котором о заболеваниях сердца расскажет детский врач-кардиолог:
Лечение
Эффективность и сроки избавления от болезни зависят от своевременности выявления проблемы. Обязательным спутником медикаментозной терапии является постельный режим, исключающий нагрузки на сердце.
Терапия ведётся в следующих направлениях:

-
Стимулирование способности сердечной мышцы к сокращению: для этого пациенту дают сердечные гликозиды (например, дигоксин).
Лекарство начинают вводить в виде внутривенных инъекций, со временем переходя на таблетки.
- Снижение сердечных нагрузок: приём диуретиков (например, урегита) позволяет избавиться от отёков тела и внутренних органов.
- Ингибиторы АПФ действуют с первыми двумя группами препаратов, позволяя постепенно снижать их дозировки при сохранении высокого эффекта.
- Схожие функции выполняют бетаадреноблокаторы.
- В то же время проводят терапию сопутствующих заболеваний и лечат другие пострадавшие органы.
- Правильное питание. Исключение избытка соли, пряностей и жирных продуктов вкупе с достаточным количеством минералов, витаминов и аминокислот – ключ к здоровью на многие годы.
-
Контроль массы тела. Зачастую родители делают отпрыскам медвежью услугу, следя, чтобы они всегда были сытыми.
Стоит прислушиваться к ребёнку, когда он заявляет о сытости, и не приучать к чрезмерному количеству жирной пищи, выпечки и сладостей.
- Отдых. Количество учебных заданий и дополнительных кружков нужно соизмерять с возможностями детей. Также не стоит позволять им привыкнуть жертвовать сном в пользу компьютерных игр.
- Сильным фактором риска оказывается стресс, поэтому исключение нервных ситуаций положительно скажется на здоровье отпрыска.
Весь курс лечения происходит в стационарных условиях. Излишне напоминать, что приём лекарств должен строго соответствовать указаниям лечащего врача и контролироваться им.
Хорошим дополнительным средством лечения (именно дополнительным!) является народная медицина.
Диета и образ жизни
Какая диета при сердечной недостаточности должна быть у ребенка? Диета является одним из важнейших факторов реабилитации и должна соответствовать рекомендациям врача после выписки.
Нужно есть много свежих фруктов и молочных продуктов. Пища должна содержать значительное количество калия и небольшой объём соли, дабы избегать отёчности. Рекомендуется пищу солить не на этапе готовки, а во время подачи на стол.

Физические нагрузки должны соответствовать состоянию ребёнка.
Имевшим сердечную недостаточность первой степени показаны аэробные нагрузки, прогулки (пешие летом и лыжные зимой).
Обычно они освобождаются от занятий физкультурой или переводятся в особую группу.
После заболевания второй степени к быстрой ходьбе и бегу нужно относиться очень аккуратно, а после третьей предпочтительны прогулки в сидячем положении.
Меры профилактики
Никогда не столкнуться с сердечной недостаточностью у своих детей (или застраховаться от возвращения болезни) помогут меры профилактики. Соблюдать их несложно, однако это поможет сделать жизнь ребёнка здоровой, а его самочувствие – стабильно замечательным:
-
Физическая активность. Даже умеренные занятия спортом (пешая дорога до школы или подъём по лестнице вместо лифта) значительно снижают риски сердечной недостаточности.

Каковы же прогнозы при лечении сердечной недостаточности у детей? В большинстве случаев своевременное врачебное вмешательство и точное следование рекомендациям докторов способны эффективно избавлять от симптомов заболевания.
И в завершение еще много полезной информации о сердечно-сосудистой недостаточности (острой и хронической) и других заболеваниях сердца у детей:
Использованные источники:
