Перегрузочная форма сердечной недостаточности виды
Как проявляется миокардиальная форма сердечной недостаточности
Содержание
Кровеносная система — часть организма, без которой существование человека и других форм жизни было бы невозможно. Миокардиальная форма сердечной недостаточности — нарушение работы мышцы сердца. Это отражается на многих системах. Сказывается это нарушение и на насосном виде функции главного органа. Недостаточность напрямую влияет на способность перекачивания крови из русла венозного потока, обладающего углекислым газом, в русло артериального течения, обладающего кислородом.
Характеристика нарушения насосной функции сердечной системы

Острая разновидность миокардиальной недостаточности выражается по-разному. В зависимости от формы проявления этого нарушения выделяют три классификации.
Первая категория характеризуется темпом развития миокардиальной недостаточности.
Всего выделяют три вида:
- острый вид сердечной недостаточности;
- подострый вид сердечной недостаточности;
- хронический вид сердечной недостаточности.
 Первая разновидность считается самым опасным нарушением. Она протекает быстро, жизнь пациента в этом случае напрямую зависит от того, насколько быстро окажут помощь человеку. Второй является распространённым в медицинской практике. Если говорить о хронической форме, то её часто называют очень продолжительной. Она развивается на протяжении нескольких недель, месяцев и даже лет.
Первая разновидность считается самым опасным нарушением. Она протекает быстро, жизнь пациента в этом случае напрямую зависит от того, насколько быстро окажут помощь человеку. Второй является распространённым в медицинской практике. Если говорить о хронической форме, то её часто называют очень продолжительной. Она развивается на протяжении нескольких недель, месяцев и даже лет.
Наряду с формой, выделяют категорию, которая характеризует нарушение по месту поражения.
Среди них чаще проявляются:
- нарушение деятельности левого желудочка;
- нарушения деятельности правого желудочка;
- нарушение деятельности обоих частей сердца.
Важной является и классификация, которая напрямую отвечает за эффективность механизмов, обеспечивающих компенсацию.
К ним относят:
- компенсированную форму сердечного нарушения;
- субкомпенсированную форму сердечной недостаточности;
- некомпенсированную форму сердечного нарушения.
Сердечной недостаточностью называют нарушение, которое влияет на работу мышцы миокарда, отвечающую за выполнение насосной функции организма. От неё напрямую зависит газообмен и другие важные процессы, обеспечивающие полноценную жизнедеятельность человека.
Механизм протекания миокардиальной формы сердечной недостаточности

Миокардиальная форма считается острым нарушением, при котором важно действовать быстро и слаженно. Главный очаг поражения — сократительная сердечная мышца, миокард. Это является первичным местом, где и начинается развитие нарушения. В дальнейшем сердечная недостаточность будет распространяться на кровеносную систему.
Имеется три основные причины возникновения или образования такой формы нарушения жизнедеятельности:
- Популярной причиной являются инфекционные заболевания. После перенесения тяжёлой болезни у человека появляются осложнения, в частности сердечная недостаточность. Для профилактики рекомендуется раз в год организовывать полноценное обследование, пропивать комплекс медикаментов по курсам, если имеется склонность к возникновению проблем с сердцем. Не стоит забывать и о режиме рабочего дня и форме питания, диете. Токсины являются причиной возникновения сердечной недостаточности.
- Нарушение функций кровеносной системы. Чаще это связывают с несколькими причинами. В эту группу включается наследственная предрасположенность. Если у человека в семье имеются люди с отклонениями от нормы в кровеносной системе, высока вероятность появления этих видов у потомства. Если появляются подозрения, то сдают анализы на биохимию и получить консультацию у врача. Чаще такие люди наблюдаются у кардиологов с рождения. Нередко причиной возникновения нарушений является проблемы с коронарными сосудами. Вследствие них начинается ишемия или тяжёлая форма гипоксии мышцы сердца.
- Авитаминоз. В организме человека находятся все необходимые витамины, некоторые из них синтезируются. Однако есть и незаменимые соединения, которые поступают извне. В случае их нехватки в организме повышается вероятность заболевания. Среди всего списка можно выделить и вид недостаточности, связанный с работоспособностью сердца. Так как авитаминоз напрямую влияет на метаболические процессы, а это даёт возможность питания сердца, то повышаются шансы на возникновение болезней. Частыми последствиями являются кардиосклероз и кардиомиопатия.
В случае возникновения нарушений, связанных с миокардом, выделяется несколько причин, которые напрямую влияют на работу организма. Они являются последствием и приводят к данной сердечной проблеме.
К ним относят: 
- способность обеспечения организма нормальным уровнем энергообеспечения;
- способности функционирования аппарата, отвечающего за сокращение и своевременную подачу кислорода к головному мозгу, к лёгким. Это обеспечивается за счёт большого и малого кругов кровообращения, проходящих через сердце. Если один из так называемых каналов — артерии или сосуды — становится неисправными, то это отражается и на сердце;
- проблемы с нервной системой. Под этим подразумевается своевременный подход импульсов от тканей. Они поступают по проводящим системам, которые покрыты миелиновыми оболочками. Их скорость поступления отличается высокими показателями. И хотя бы небольшая задержка может повлиять на работоспособность систем организма, в том числе и на кровь, органы, связанные с её распространением и фильтрацией.
Симптомы проявления миокардиальной формы сердечной недостаточности
 Всё зависит от того, где именно расположен очаг нарушения. Это важно определить, так как данная характеристика напрямую влияет на способ помощи.
Всё зависит от того, где именно расположен очаг нарушения. Это важно определить, так как данная характеристика напрямую влияет на способ помощи.
В случае отклонений от нормы, в правом желудочке появляются следующие признаки:
- появление болевых ощущений в области перед рёбрами. Это связано с нарушениями, возникшими в результате остановки кровотечения и прекращения доступа крови к печени;
- конечности человека начинают медленно синеть, отекать.
Патология может возникать в результате нарушения работы левой части сердца, то есть желудочка. В этом случае необходимо действовать оперативно, так как в малом виде круга кровообращения кислородом обеспечиваются как лёгкие, так и головной мозг.
Среди симптомов в качестве основных выделяют: 
- нарушения дыхания, процессов вдоха и выдоха. Появляется одышка. В некоторых ситуациях может возникнуть такое отклонение даже в состоянии покоя.
- некоторые участки тела начинают синеть. Этот процесс называют цианозом. Первые признаки отражаются на тех частях, которые дальше всего располагаются от мышцы. У человека начинают отекать губы, кончики пальцев на ногах и на руках;
- человек начинает отхаркивать кровь, кашель тяжёлый и хриплый;
- дыхание тяжёлое, прерывистое. Появляются хрипы.
Как ставят диагноз

Для полноценной диагностики необходима консультация с врачом. Человек проходит комплекс обследований.
Среди них выделяют следующие методы:
- получение информации при помощи электрокардиограммы. Она показывает сердечный ритм и характеризует его, показывает наличие определённых нарушений;
- получение информации при помощи эхокардиограммы. Показывает наличие повреждений в тканях миокарды;
- получение информации при помощи рентгенографии. Делается специальный снимок, на котором изображены все кровеносные сосуды и область, в которой предположительно располагается отклонение от нормы;
- лабораторные методы. Они явственно демонстрируют практически все деформации и процессы, не соответствующие нормальной работоспособности системы. К ним относят биохимический анализ крови, клинические технологии исследования и анализ информации при помощи выделений человека. Это может быть мазок из зева, фекалии и моча.
Для грамотного и эффективного лечения необходимо с высокой точностью определить нарушение, его расположение и характер распространения. Чем точнее ставится диагноз, тем выше вероятность лечения и продления жизни.
Если для профилактики и предотвращения развития недуга используются медикаменты, то важен комплексный приём. Это означает необходимость курсового употребления и сочетания с другими веществами лекарственного характера.
 Сердечная недостаточность часто возникает из-за перегрузочного состояния главного органа тела. Поэтому для профилактики используют блокаторы группы бета. Это препараты, которые можно приобрести только по рецепту. Они отличаются высокой эффективностью и влияют на сердце. Давление в артериях нормализуется, а количество ударов сердца в минуту значительно уменьшается по сравнению с обычным состоянием. Перед принятием такого лекарства нужно проконсультироваться с лечащим врачом и определить, нет ли дефектов от их использования. Необходимо ознакомиться с противопоказаниями.
Сердечная недостаточность часто возникает из-за перегрузочного состояния главного органа тела. Поэтому для профилактики используют блокаторы группы бета. Это препараты, которые можно приобрести только по рецепту. Они отличаются высокой эффективностью и влияют на сердце. Давление в артериях нормализуется, а количество ударов сердца в минуту значительно уменьшается по сравнению с обычным состоянием. Перед принятием такого лекарства нужно проконсультироваться с лечащим врачом и определить, нет ли дефектов от их использования. Необходимо ознакомиться с противопоказаниями.
Симптомы можно ликвидировать при помощи длительных курсов принятия гликозида. Наряду с ним, используют вещества, называемые диуретиками. Они также влияют на устранение побочных симптомов — в частности возникновение отёчности и выведения наружу лишних веществ, особенно жидкого характера.
Иногда приходится ликвидировать последствия посредством вмешательства хирургов. Используют метод шунтирования, нередко вставляют дефибриллятор или меняют положение сосудов.
Болезни, появляющиеся из-за миокардиальной формы сердечной недостаточности
 Успех лечения зависит от того, когда поставят диагноз. Существует несколько стадий развития, согласно одному из учений этиологии.
Успех лечения зависит от того, когда поставят диагноз. Существует несколько стадий развития, согласно одному из учений этиологии.
К ним относят:
- Начальный этап. В случае если ребёнок оказался подвержен заболеванию, нужно начать следить за состоянием здоровья именно на этой ступени. Здесь легче всего излечить нарушение или скорректировать его распространение. Патофизиологию можно определить при помощи соответствующих симптомов. Достаточно наблюдать за пациентом.
- На следующем этапе нарушение хорошо определяется и без специальных методов. Чаще всего выделяют коронарогенные и некоронарогенные отклонения. Здесь может проявиться и нарушения сердечного ритма, например, тахикардия. Всё это влияет на жизнь человека.
- Завершающая, терминальная стадия. Это явно запущенный случай, поддаётся лечению гораздо хуже. Именно на этом этапе начинается медленный переход в тяжёлое состояние. Следствие отсутствия лечения — смерть больного.
Нередко говорят о сердечной астме. В этом случае нарушения сердца отражаются не только на кровеносной системе, но и на лёгких. Возможно удушье.
Лечить можно при помощи средств мочегонного состава. Часто такие отклонения наблюдаются у детей.
Использованные источники:
Перегрузочная форма сердечной недостаточности виды
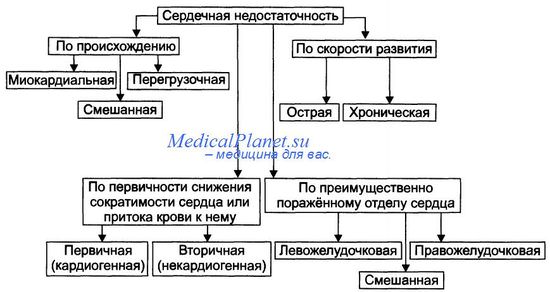
Классификация видов сердечной недостаточности основана на критериях происхождения (миокардиальная и перегрузочная), скорости развития (острая и хроническая), преимущественного поражения отдела сердца (левожелудочковая и правожелудочковая), преимущественной недостаточности фазы сердечного цикла (систолическая и диастолическая) и первичности поражения (кардиогенная и некардиогенная). Выделенные на основе этих критериев виды сердечной недостаточности перечислены на рисунке.
Виды сердечной недостаточности по происхождению
По этому критерию выделены миокардиальная, перегрузочная и смешанные формы сердечной недостаточности.
• Миокардиальная форма развивается преимущественно в результате непосредственного повреждения миокарда.
• Перегрузочная форма сердечной недостаточности возникает преимущественно в результате перегрузки сердца (увеличения пред- или постнагрузки).
• Смешанная форма сердечной недостаточности — результат сочетания прямого повреждения миокарда и его перегрузки.
Виды сердечной недостаточности по скорости развития
По быстроте развития симптомов сердечной недостаточности выделены острая и хроническая формы.
• Острая (развивается за несколько минут и часов). Является результатом инфаркта миокарда, острой недостаточности митрального и аортального клапанов, разрыва стенок левого желудочка.
• Хроническая (формируется постепенно, в течение недель, месяцев, годами). Является следствием артериальной гипертензии, хронической дыхательной недостаточности, длительной анемии, пороков сердца. Течение хронической сердечной недостаточности может осложнять острая сердечная недостаточность.
 Виды сердечной недостаточности
Виды сердечной недостаточности
Виды сердечной недостаточности по первичности механизма развития
По снижению сократительной функции миокарда или уменьшению притока венозной крови к сердцу выделены первичная (кардиогенная) и вторичная (некардиогенная) формы сердечной недостаточности.
• Первичная (кардиогенная). Развивается в результате преимущественного снижения сократительной функции сердца при близкой к нормальной величине притока венозной крови к нему. Наиболее часто наблюдается при ИБС (может сопровождаться инфарктом миокарда, кардиосклерозом, дистрофией миокарда), миокардитах (например, при воспалительных поражениях мышцы сердца или выраженных и длительных эндотоксинемиях), кардиомиопатиях.
• Вторичная (некардиогенная). Возникает вследствие первичного преимущественного уменьшения венозного притока к сердцу при близкой к нормальной величине сократительной функции миокарда. Наиболее часто встречается при острой массивной кровопотере, нарушении диастолического расслабления сердца и заполнения его камер кровью (например, при сдавлении сердца жидкостью, накапливающейся в полости перикарда кровью, экссудатом), эпизодах пароксизмальной тахикардии (что приводит к снижению сердечного выброса и возврату венозной крови к сердцу), коллапсе (например, вазодилатационном или гиповолемическом).
Виды сердечной недостаточности по преимущественно поражённому отделу сердца
В зависимости от преимущественного поражения левого или правого отдела сердца различают левожелудочковую и правожелудочковую сердечную недостаточность.
• Левожелудочковая сердечная недостаточность. Может быть вызвана перегрузкой левого желудочка (например, при стенозе устья аорты) или снижением его сократительной функции (например, при инфаркте миокарда), т.е. состояниями, приводящими к уменьшению выброса крови в большой круг кровообращения, перерастяжению левого предсердия и застою крови в малом круге кровообращения.
• Правожелудочковая сердечная недостаточность. Возникает при механической перегрузке правого желудочка (например, при сужении отверстия клапана лёгочной артерии) или высоком давлении в лёгочной артерии (при лёгочной гипертензии), т.е. состояниях, сопровождающихся уменьшением выброса крови в малый круг кровообращения, перерастяжением правого предсердия и застоем крови в большом круге кровообращения.
• Тотальная. При этой форме выражена и левожелудочковая, и правожелудочковая сердечная недостаточность.
Виды сердечной недостаточности по преимущественной недостаточности фазы сердечного цикла
В зависимости от вида нарушения функций миокарда левого желудочка (снижение силы и скорости его сокращения или нарушение скорости расслабления) левожелудочковую сердечную недостаточность подразделяют на систолическую и диастолическую.
• Диастолическая сердечная недостаточность — нарушение расслабления и наполнения левого желудочка. Обусловлена его гипертрофией, фиброзом или инфильтрацией и приводит к увеличению конечного диастолического давления и развитию сердечной недостаточности.
• Систолическая сердечная недостаточность (хроническая) осложняет течение ряда заболеваний. При ней нарушается насосная (нагнетающая) функция сердца, что приводит к уменьшению сердечного выброса.
— Вернуться в оглавление раздела «Патофизиология.»
Использованные источники:
ПЕРЕГРУЗОЧНАЯ ФОРМА СЕРДЕЧНОЙ
НЕДОСТАТОЧНОСТИ.
Перегрузочная форма сердечной недостаточности подразделяется на недостаточность, вызванную перегрузкой увеличенным объемом крови и недостаточность от перегрузки давлением крови.
Первый тип развивается обычно при пороках сердца (недостаточность клапанов или врожденные дефекты перегородок сердца), реже — при анемиях и тиреотоксикозе. При этом виде сердечной недостаточности возникает перегрузка той или иной камеры сердца дополнительным объемом крови. При недостаточности клапанов на ранних этапах миокард отвечает на растяжение избыточным объемом крови большим эффективным сокращением (закон Франка-Старлинга). К сожалению, компенсаторная гиперфункция миокарда имеет пределы, и гетерометрический механизм дает сбои, поскольку эффективность сокращения миофибрилл лимитирован 25% от первоначальной длины.
При перегрузке давлением ситуация существенно меняется. Во-первых, причиной данного состояния является уже не недостаточность клапанов, а их сужение, что может наблюдаться при аортальном, митральном и трикуспидальном стенозах. Аналогичная картина складывается при гипертензии в большом и малом кругах кровообращения, эмфиземе легких. Работая против повышенного давления, миокард использует иной механизм компенсации — гомеометрический. Он может проявляться в виде двух феноменах:
1. Феномен Анреппа – по мере увеличения давления на выходе увеличивается и сила сокращения.
2. Феномен «лестницы» Боудича – по мере увеличения частоты сердечных сокращений увеличивается и сила сердечных сокращений.
Следует отметить, что этот механизм энергетически гораздо более затратный, нежели гетерометрический, поэтому и срыв компенсации наступает в этом случае раньше.
Помимо гомео- и гетерометрических механизмов регуляции и компенсации сердечной деятельности есть еще один, без которого не могли бы успешно работать два ранее названных. В опытах на животных было выявлено и доказано существование внутрисердечных периферических рефлексов (ВПР), возникающих при адекватном раздражении интрамуральных афферентных рецепторов. Главным стимулятором для них является раздражение камер сердца притекающей кровью. Внутрисердечная нервная система получает информацию о состоянии сердечной и системной гемодинамики и соответственно изменяет сократительную активность сердца. Что могло бы случиться, если бы на фоне высокого артериального давления (АД) к сердцу притекло большее, чем в норме, количество крови? В соответствии с законом Франка-Старлинга оно должно было бы тотчас перекачать эту кровь в артериальную систему, а внезапное же увеличение сердечного выброса неминуемо повлекло бы за собой мгновенное возрастание давления в артериальной системе. Однако эта система надежно защищена от подобной катастрофы наличием ВПР. На фоне высокого исходного уровня давления крови в устье аорте (и в коронарных артериях) притекающая к сердцу кровь раздражает рецепторы растяжения. Это приводит не к усилению, а к угнетению сократительной активности миокарда, вследствие чего очередное сокращение левого желудочка становится слабее предыдущего. В аорту при этом выбрасывается не половина объема содержащейся крови из левого желудочка, а меньше. Венозная система легко изменяет свою емкость, и лишняя кровь, которая могла бы вызвать опасное переполнении артериальной системы, свободно задерживается в венах. ВПР предотвращают катастрофический удар крови по артериям, способствуя ее задержке в венах. Подобный принцип регуляции в кибернетике получил название «регуляция по возмущению». Его задача – не нормализовать уже возникшие отклонения, а предотвратить их возникновение. Не менее важна роль ВПР и в предупреждении сдвигов противоположного характера.
ГИПЕРТРОФИЯ МИОКАРДА.
Длительно существующая недостаточность от перегрузки сердца приводит к гипертрофии миокарда – одной из основных реакций сердца на нагрузку. Механизм этой реакции заключается в увеличении массы отдельных миокардиоцитов без увеличения их числа в ответ как на физиологические стимулы, так и при многих патологических состояниях. До сих пор не ясно, одни и те же механизмы работают при физиологической и патологической гипертрофии или между ними есть принципиальные различия. Не установлен и механизм, инициирующий гипертрофию на клеточном уровне. Согласно имеющейся точке зрения, повышение нагрузки прямо стимулирует усиление синтеза белка геномом клетки. В то же время подчеркивается важность других факторов, таких, как транзиторная ишемия, изменение уровня макроэргов и другие изменения клеточного метаболизма. При гипертрофии размеры клеток могут удваиваться, а вот увеличивается ли в них количество митохондрий – ответ пока неоднозначный.
Ф.З.Меерсон предложил различать 3 стадии гипертрофии миокарда:
1. Аварийную стадию, или период развития гипертрофии.
2. Стадию завершившийся гипертрофии и относительно устойчивой гиперфункции сердца, когда происходит нормализация функции миокарда.
3. Стадию прогрессирующего кардиосклероза и истощения миокарда.
В естественном течении гипертрофии выделяют также раннюю стадию, при которой функция сердца остается нормальной и существует возможность регрессии гипертрофии, и позднюю стадию, когда сердечная недостаточность прогрессирует, а возможность регрессии резко снижена. Гинцбах предположил, что критическая масса сердца, при которой происходит переход от ранней стадии к поздней, составляет 550 граммов. Интересно, что полного восстановления сократительных свойств при регрессии гипертрофии не происходит из-за необратимых метаболических и структурных изменений. В целом можно говорить, что резервные возможности гипертрофированного миокарда снижены, а его способность к декомпенсации повышена из-за следующих причин:
— гипертрофия не затрагивает коронарные сосуды и поэтому количество капилляров на единицу поверхности уменьшается;
— при увеличении объемов клетки в 3 раза площадь клеточной поверхности увеличивается только вдвое, что создает трудности для питания и выделения продуктов жизнедеятельности клетки;
— нарушается соотношение между внутриклеточными структурами;
— отстает рост нервно-трофического аппарата кардиомиоцитов.
— Развивается дегенерация миоцитов и их фиброз, что может объясняться нарушением креаторных связей между клетками миокарда.
Представление об этих связях возникло в 70-х годах нашего столетия и заключается в том, что между клетками происходит непрерывный обмен макромолекул, регулирующих функцию генетического аппарата клеток, интенсивность синтеза белка и процессы дифференцировки клеток. Креатоная связь обеспечивает «узнавание» клеткой своих партнеров, образование с ними контактов, создание, организацию и сохранение структуры многоклеточных систем. Подобные взаимоотношения имеют место и между клетками рабочего миокарда и соединительнотканными элементами. Нарушение функции кардиомиоцитов приводит к усилению креаторных посылок от них к клеткам соединительной ткани, что, в свою очередь, может вызвать гиперкомпенсаторную реакцию – усиление развитие соединительной ткани в миокарде, т.е. кардиосклероз.
Резюмируя выше изложенное, можно постулировать следующие положения:
1. Структурной основой всего диапазона функциональной активности мышцы сердца являются регенераторные и гиперпластические процессы, развертывающиеся внутри кардиомиоцита (в их ядерном аппарате и органеллах).
2. Вопрос о возможности увеличения числа кардиомиоцитов при гипертрофии пока остается открытым.
3. Резервные возможности гипертрофированного миокарда снижены.
ПАТОЛОГИЯ ПЕРИКАРДА.
Рассмотрим теперь патологию сердечной оболочки – перикарда.
Наиболее частой нозологической формой этой патологии является перикардит, который может быть острым и хроническим, сухим и экссудативным.
В этиологии перикардита важную роль играют вирусные инфекции (вирусы Коксаки А и В, гриппа и др.), стафилококки, пневмо-, стрепто- и менингококки, туберкулез, грибки, ревматизм. Чаще стали встречаться перикардиты при коллагенозах. Аллергические поражения перикарда описаны при сывороточной болезни и лекарственной аллергии. Метаболическая природа перикардитов отмечается при хронической почечной недостаточности, подагре, микседеме и тиреотоксикозе. Наконец возможно возникновение перикардита при лучевых поражениях, при ИМ и операциях на сердце.
Анализируя патогенез перикардита, можно выделить 3 пути попадания инфекции в полость перикарда:
1) гематогенный – при септических состояниях и вирусных инфекциях;
2) лимфогенный – при туберкулезе, заболеваниях плевры, легких и средостения.
Непосредственное распространение процесса возможно при прорыве абсцесса легкого, гнойного плеврита, при опухолях легкого и средостения, при ИМ.
Скопление большого количества экссудата в полости перикарда обозначают как синдром тампонады сердца. Иногда близкий по характеру синдром возникает при массивных сращениях перикарда. При этом возникает затруднение диастолического наполнения полостей сердца кровью, что приводит к застойной недостаточности кровообращения по правожелудочковому типу.
На степень выраженности тампонады сердца влияет скорость накопления жидкости в перикарде. Быстрое накопление 300-500 мл экссудата проявляется картиной острой тампонады сердца, при которой жизнь больного может спасти только хирургическое вмешательство.
Использованные источники:
Сердечная недостаточность: понятие, формы
Сердечная недостаточность (СН)—типовая форма патологии сердечно-сосудистой системы, характеризующаяся тем, что насосная функция сердца не обеспечивает адекватный метаболическим потребностям организма уровень системной гемодинамики [некомпенсированная форма СН] или поддерживает его благодаря реализации предсуществующих и/или вновь формируемых компенсаторных механизмов организма [компенсированная форма СН].
Формы сердечной недостаточности
Ниже приведены основные формы сердечной недостаточности:
а) острая (минуты, часы);
б) хроническая (недели, месяцы, годы).
Б. По степени выраженности:
B. По патогенезу:
в) смешанная (комбинированная — сочетание миокардиальной и перегрузочной).
Г. По первично-нарушенной фазе сердечного цикла:
Д. По локализации:
а) левожелудочковая, для которой характерны уменьшение выброса крови в аорту, перерастяжение левого сердца и застой крови в малом круге кровообращения;
б) правожелудочковая, для которой характерны уменьшение выброса крови в малый круг кровообращения, перерастяжение правого сердца и застой крови в большом круге кровообращения;
в) тотальная (сочетание лево- и правожелудочковой недостаточности). Дифференциация форм сердечной недостаточности по механизму ее развития наиболее значима для практикующего врача, т.к. позволяет ему сориентироваться в ответе на главный вопрос: «кто виноват в нарушении насосной функции сердца»? Такими «виновниками» могут быть патогенетически значимые изменения: 1) контрактильных свойств миокарда; 2) пред-нагрузки (значительное поступление крови в полости сердце); 3) постнагрузки (снижение оттока крови из полостей сердца).
Миокардиальная форма сердечной недостаточности
Миокардиальная форма сердечной недостаточности возникает при повреждении миокарда в условиях развития ИБС, миокардитов, миокардиодистрофий, кардиомиопатий. Патогенетическую основу данной формы составляют патогенетически значимые изменения одного из двух основных свойств миокарда — сократимости (силы и скорости сокращения кардиомиоцитов) и расслабляемо-сти (скорости и глубины расслабления мышечных волокон после их сокращения).
Перегрузочная форма сердечной недостаточности
Перегрузочная форма сердечной недостаточности развивается в условиях перегрузки сердца:
а) объемом (при пороках сердца с недостаточностью клапанов, врожденном незаращении межжелудочковой перегородки, гиперволемии)
б) сопротивлением (при пороках сердца со стенозами отверстий, коарктации аорты, артериальной гипертензии, полицитемии).
Диастолическая сердечная недостаточность
Установлено, что диастолическая сердечная недостаточность всегда включает диастолическую дисфункцию, но ее наличие еще не свидетельствует о сердечной недостаточности. Диастолическую сердечную недостаточность диагностируют значительно реже, чем диастолическую дисфункцию, и наблюдают не более чем у 1/3 больных ХСН.
Выделяют 3 ступени перехода от диастолической дисфункции к диастолической сердечной недостаточности. На 1-й ступени под влиянием различных повреждающих агентов (перегрузок, ишемии, инфаркта. гипертрофии левого желудочка и т.д.) нарушается процесс активного расслабления миокарда и раннего наполнения левого желудочка, что на этом этапе полностью компенсируется активностью левого предсердия, поэтому не проявляется даже при нагрузках. Прогрессирование заболевания и повышение жесткости камеры ЛЖ сопровождается вынужденным ростом давления заполнения ЛЖ (предсердие уже не справляется!), особенно заметным при нагрузках. Наблюдают еще большее затруднение притока крови к левому желудочку и патологический рост давления в легочной артерии, что снижает толерантность к нагрузкам (2-я ступень). Дальнейший рост давления заполнения ЛЖ (3-я ступень) полностью «выводит из строя» левое предсердие; приток крови к желудочку (отток крови из легких) снижен критически, что сопровождается падением сердечного выброса, резким снижением толерантности и застоем в легких, т. е. формированием развернутой картины ХСН.
Таким образом, переход от диастолической дисфункции левого желудочка к диастолической сердечной недостаточности обусловлен классическим вариантом развития застоя, вызванного уменьшением оттока крови из легких, ухудшением активного расслабления миокарда и повышением жесткости камеры ЛЖ. Ключом к решению проблемы считают улучшение активного расслабления и увеличение податливости камеры левого желудочка.
Другой особенностью диастолической сердечной недостаточности по сравнению с традиционным (классическим) вариантом ее развития является относительно лучший прогноз — уровень годичной летальности при диастолическом варианте примерно в два раза меньше, чем при «классической» систолической хронической сердечной недостаточности. Однако специалисты считают, что такое «благополучие» обманчиво, поскольку смертность от систолической ХСН постоянно снижается, а от диастолической сердечной недостаточности — из года в год остается на одном уровне,что можно объяснить отсутствием достаточно эффективных средств лечения больных с диастолической формой хронической сердечной недостаточности.
При ухудшении насосной функции желудочков сердца увеличение пред-нагрузки способно поддерживать сердечный выброс. В результате этого на протяжении длительного времени происходит ремоделирование левого желудочка: он становится более эллиптоидным, расширяется и гипертрофируется.
Будучи изначально компенсаторными, эти изменения в конечном счете увеличивают диастолическую ригидность и напряженность стенки (миокардиальный стресс), нарушая работу сердца, особенно во время физической нагрузки. Увеличенное напряжение сердечной стенки повышает потребность в кислороде и ускоряет апоптоз (запрограммированная клеточная гибель) миокардиальных клеток.
Использованные источники:
