Коронарная болезнь и сердечная недостаточность
Внезапная смерть от острой коронарной недостаточности: как предотвратить?
Под диагнозом внезапная коронарная смерть понимается неожиданная гибель пациента, причиной которой становится остановка сердечной деятельности.
Заболеванию чаще подвержены мужчины, возраст которых находится между 35-45 годами. Оно возникает у 1-2 пациентов детского возраста на каждые 100000 человек.
Причины и факторы риска
Основная причина ВС – это распространенный выраженный атеросклероз коронарных сосудов, когда в патологический процесс вовлекаются две и более основных ветвей.
Медики объясняют развитие внезапной смерти следующим образом:
- ишемия миокарда (в острой форме). Состояние развивается из-за избыточной потребности сердечной мышцы в кислороде (на фоне психоэмоционального или физического перенапряжения, алкогольной зависимости);
- асистолия – остановка, полное прекращение сердечных сокращений;
- сокращение коронарного кровотока из-за резкого спада артериального давления, в том числе во сне и в состоянии покоя;
- фибрилляция желудочков – мерцание и трепетание;
- нарушение функционирования электрической системы органа. Он начинает работать нерегулярно и сокращается с угрожающей для жизни частотой. Организм перестает получать кровь;
- среди причин не исключается возможность спазмирования коронарных артерий;
- стеноз – поражение основных артериальных стволов;
- атеросклеротические бляшки, постинфарктные рубцы, разрывы и надрывы сосудов, тромбоз.
 К факторам риска относят рассмотренные состояния:
К факторам риска относят рассмотренные состояния:
- перенесенный сердечный приступ, в ходе которого был поврежден большой участок миокарда. Коронарная смерть возникает в 75% случаев после инфаркта миокарда. Риск сохраняется на протяжении полугода;
- ишемическая болезнь;
- эпизоды потери сознания без определенной причины – синкопе;
- кардиомиопатия дилятационная – риск состоит в уменьшении насосной функции сердца;
- кардиомиопатия гипертрофическая – утолщение сердечной мышцы;
- заболевания сосудов, сердца, утяжеленный анамнез, высокий холестерин, ожирение, табакокурение, алкоголизм, сахарный диабет;
- тахикардия желудочковая и фракцией выброса до 40%;
- эпизодическая остановка сердца у пациента или в семейном анамнезе, в том числе блокада сердца, пониженная ЧСС;
- сосудистые аномалии и врожденные пороки;
- нестабильный уровень магния и калия в крови.
Прогноз и опасность
В первые минуты заболевания важно учесть, насколько критично снизился кровоток.
Основные осложнения и опасности внезапной смерти сводятся к следующему:
- ожоги кожи после дефибрилляции;
- рецидив асистолии и фибрилляции желудочков;
- переполнение желудка воздухом (после искусственной вентиляции);
- бронхоспазм – развивается после интубации трахеи;
- повреждение пищевода, зубов, слизистой;
- перелом грудины, ребер, повреждение легочной ткани, пневмоторакс;
- кровотечения, воздушная эмболия;
- повреждение артерий при внутрисердечных инъекциях;
- ацидоз – метаболический и дыхательный;
- энцефалопатия, гипоксическая кома.

Узнайте все о типичных формах инфаркта миокарда, как они проявляются и чем отличаются от нетипичных, как вовремя распознать начало приступа.
Какие препараты назначаются после инфаркта миокарда, чем они помогут и какой образ жизни необходим для реабилитации? Все подробности — здесь.
Симптомы перед возникновением синдрома
 Статистика показывает, что около 50% всех инцидентов возникает без развития предшествующих симптомов. Некоторые пациенты ощущают головокружение и учащенное сердцебиение.
Статистика показывает, что около 50% всех инцидентов возникает без развития предшествующих симптомов. Некоторые пациенты ощущают головокружение и учащенное сердцебиение.
Учитывая тот факт, что внезапная смерть редко развивается у лиц, не имеющих коронарной патологии, симптоматику можно дополнить рассмотренными признаками:
- утомляемость, ощущение удушья на фоне тяжести в плечах, давления в зоне груди;
- изменение характера и частоты болевых приступов.
Доврачебная помощь
Каждый человек, на глазах которого происходит внезапная смерть, должен уметь оказать первую доврачебную помощь. Основной принцип состоит в осуществлении СЛР – сердечно-легочной реанимации. Методика выполняется вручную.
Для этого следует реализовать повторные сдавливания грудной клетки, вдыхая воздух в дыхательные пути. Это позволит избежать мозговых поражений вследствие нехватки кислорода и поддержит пострадавшего до приезда реаниматологов.
Тактика проведения СЛР показана в этом видео-ролике:
Схема действий представлена в этом видео:
Чтобы не допустить ошибок при проведении СЛР, посмотрите это видео:
Дифференциальная диагностика
Патологическое состояние развивается внезапно, но прослеживается последовательное развитие симптомов. Диагностика реализуется в ходе осмотра больного: наличие или отсутствие пульса на сонных артериях, отсутствие сознания, набухание шейных вен, цианоз торса, остановка дыхания, тоническое однократное сокращение скелетных мышц.
Критерии диагностики можно свести к следующему:
- отсутствие сознания;
- на крупных артериях, в том числе сонной не прощупывается пульс;
- тоны сердца не прослушиваются;
- остановка дыхания;
- отсутствие реакции зрачков на источник света;
- кожные покровы становятся серыми с синюшным оттенком.
Тактика лечения
Спасти пациента можно только при экстренной диагностике и медицинской помощи. Человек укладывается на жесткое основание на пол, проверяется сонная артерия. Когда выявлена остановка сердца, реализуют технику искусственного дыхания и массаж сердца. Реанимацию начинают с единичного удара кулаком по средней зоне грудины.
Остальные мероприятия состоят в следующем:

- немедленная реализация закрытого массажа сердца – 80/90 нажимов в минуту;
- искусственная вентиляция легких. Используется любой доступный способ. Обеспечивается проходимость дыхательных путей. Манипуляции не прерывают более, чем на 30 секунд. Возможно интубирование трахеи.
- обеспечивается дефибрилляция: начало – 200 Дж, если нет результата — 300 Дж, если нет результата — 360 Дж. Дефибрилляция – это процедура, которая реализуется посредством специального оборудования. Врач воздействует на грудную клетку электрическим импульсом в целях восстановления сердечного ритма;
- в центральные вены вводится катетер. Подается адреналин – каждые три минуты по 1 мг, лидокаин 1.5 мг/кг. При отсутствии результата – показан повторный ввод в идентичной дозировке через каждые 3 мин;
- при отсутствии результата вводят орнид 5 мг/кг;
- при отсутствии результата – новокаинамид – до 17 мг/кг;
- при отсутствии результата – магния сульфат – 2 г.
- при асистолии показано экстренное введение атропина 1 г/кг каждый 3 мин. Врач устраняет причину асистолии – ацидоз, гипоксию и пр.
Во время реализации сердечно-легочной реанимации все препараты вводятся быстро, в/в. Когда доступ к вене отсутствует, «Лидокаин», «Адреналин», «Атропин» вводятся в трахею, с увеличением дозировки в 1.5-3 раза. На трахее должна быть установлена специальная мембрана или трубка. Препараты растворяются в 10 мл изотонического раствора NaCl.
 Если невозможно использовать ни один представленный способ введения лекарств, медик принимает решение о проведении внутрисердечных инъекций. Реаниматолог действует тонкой иглой, строго соблюдая технику.
Если невозможно использовать ни один представленный способ введения лекарств, медик принимает решение о проведении внутрисердечных инъекций. Реаниматолог действует тонкой иглой, строго соблюдая технику.
Лечение прекращается в том случае, если в течение получаса нет признаков эффективности реанимационных мероприятий, больной не поддается медикаментозному воздействию, выявлена стойкая асистолия с многократными эпизодами. Реанимация не начинается, когда с момента остановки кровообращение прошло более получаса или если больной документально зафиксировал отказ от мероприятий.

Каковы первые признаки инфаркта у мужчин, первая помощь при этом заболевании, тактика оказания врачебной помощи — выясните все детали.
Расшифровка общего анализа крови у женщин, мужчин и детей представлена в нашей отдельной статье. Узнайте все, чтобы суметь понять по анализу, не требуется ли вам помощь.
Что означает высокий ферритин в крови, выявляемый с помощью биохимии крови? Читайте об этом здесь.
Профилактика
Принципы профилактики состоят в том, чтобы пациент, страдающий ишемической болезнью сердца, внимательно относится к своему самочувствию. Он должен отслеживать изменения физического состояния, активно принимать назначенные врачом медикаменты и придерживаться врачебных рекомендаций.
Для реализации подобных целей используется фармакологическая поддержка: прием антиоксидантов, предуктала, аспирина, курантила, бета-адреноблокаторов.
Запрещается табакокурение, особенно во время стрессов или после физических нагрузок. Не рекомендовано долго находиться в душных помещениях, лучше избегать длительных перелетов.
Если больной осознает, что не в силах справиться со стрессом, целесообразно пройти консультирование с психологом, чтобы выработать метод адекватного реагирования. Потребление жирной, тяжелой пищи должно быт сведено к минимуму, переедание – исключено.
Ограничение собственных привычек, сознательный контроль состояния здоровья – это те принципы, которые помогут предотвратить острую коронарную недостаточность как причину смерти и сохранить жизнь.
Напоследок предлагаем посмотреть еще одно видео о том, какими симптомами сопровождается это состояние, как его предотвратить и помочь, если это не удалось:
Использованные источники:
Коронарная недостаточность сердца
Сердечные заболевания характерны не только для пожилых людей, но и для молодого поколения. Плохое питание, загрязнение воздуха, ритм жизни в мегаполисе и стрессы – далеко не весь перечень причин слабости главного органа.
Одна из распространенных сердечных патологий – коронарная недостаточность. Она способна привести к серьезному разрушению организма или даже летальному исходу. Причины сердечной коронарной недостаточности необходимо выявлять незамедлительно.
Данный тип заболевания выражается уменьшением протока крови или полной его остановкой по коронарным сосудам. Они отвечают за питание тканей миокарда кислородом и необходимыми для работоспособности веществами. Последствием затрудненной перекачки крови становится недостаточное насыщение сердца. Заболевание имеет хроническую или острую форму.
Причины
 Причинно-следственную связь недостаточности коронаров кардиологи определяют:
Причинно-следственную связь недостаточности коронаров кардиологи определяют:
- Первичными нарушениями. Они возникают непосредственно в сосудах (воспаления, травмы, бляшки).
- Вторичными нарушениями. Они развиваются при резком повышении метаболизма в миокарде. Это становится последствием повреждения коронаров. Такие нарушения возникают и в других частях организма.
Сердечная недостаточность коронарных сосудов может возникнуть как на генетическом уровне, так и при воздействии внешних факторов. К распространенным причинам развития относятся:
- Анемия.
- Стрессы.
- Отравление газами.
- Атеросклероз (он способствует образованию бляшек на сосудистых стенках).
- Опухоли, возникшие вблизи коронарных сосудов или на органах рядом.
- Воспаление сосудов.
- Вредные привычки (курение, алкоголизм или наркомания). Они способствуют спазмам сосудистых стенок.
- Коронаросклероз. От стенок сосудов отходят холестериновые бляшки, которые, попадая в кровь, мешают нормальному протоку.
- Тромбоз вен. Сгустки крови могут перекрыть проток к сердцу частично или полностью.
- Врожденный порок сердца.
- Сахарный диабет, который способствует образованию тромбов.
- Ожирение.
- Анафилактический шок.
Заболевания сердца может спровоцировать генетическая предрасположенность. К сожалению, врожденные или приобретенные заболевания генетического типа обратить невозможно.
Как утверждает статистика, неправильный образ жизни чаще других становится причиной развития сердечной коронарной недостаточности. Дело в том, что вредные привычки или неправильное питание провоцируют ряд серьезных заболеваний, которые, в свою очередь, плохо отражаются на состоянии сосудов.
Ожирение, посредством частых перекусов, потребления большого количества жиров и углеводов, чрезмерного увлечения сладким, приводит к сахарному диабету. Повышается уровень вредного холестерина, увеличивается вязкость крови, провоцируется образование тромбов и холестериновых бляшек.
Алкоголь имеет свойства деформировать сосудистую структуру. Резкие перепады от сужения до расширения необратимо действуют на сосуды, а курение — это то, что убивает их ежедневно.
Генетическая предрасположенность влечет как врожденные патологии сосудов, так и приобретенные. Сахарный диабет – одно из заболеваний, которое может возникнуть в зрелом возрасте. В зону риска попадают все, но процент поражения организма возрастает, если у родителей или старшего поколения была диагностирована эндокринная проблема. Врожденные патологии сосудов возникают при развитии плода еще в утробе матери, и внешнему влиянию не поддаются.
К другим провокаторам коронарной недостаточности можно отнести стрессы, отравления из-за неблагоприятной сферы проживания (вблизи заводов, фабрик, работы с токсичными отходами и так далее). Последний фактор наиболее коварен, так как проявляет свое воздействие только спустя большой промежуток времени, когда организм успел накопить в себе токсические вещества. Они влекут за собой не только сбои в работе сердечно-сосудистой системы, но и патологические состояния других органов.
Классификация
Коронарная недостаточность может выражаться двумя способами. Кардиологи выделяют:
- Острую форму. Состояние характеризуется резким изменением коронарных сосудов или ритма тока крови. Возникает при сильных стрессовых ситуациях (страхе, боли, смене температуры), других быстро развивающихся болезнях. Симптомы резкие и ярко выраженные. Острая форма часто сопровождается инсультом миокарда и это повышает риск летального исхода.
- Хроническую форму. Она имеет особенность долго развиваться. Постепенную деформацию сосудов могут спровоцировать как внешние факторы, так и врожденные патологии (алкоголизм, анемия, пороки сердца). Процесс сопровождается рядом симптомов, которые могут проявляться по мере ухудшения состояния здоровья. Сигналы организма при хронической форме заболевания довольно продолжительные.
Хроническая коронарная недостаточность влечет за собой постепенное поражение сосудов. Специалисты выделяют 3 основных степени тяжести патологии.
- Легкая. При развитии первой степени недостаточности пациент может чувствовать слабую боль в груди. Она появляется при сильных эмоциональных или физических нагрузках.
- Средняя. Вторая степень вызывает ощутимые боли в области сердца. Физическая нагрузка сопровождается одышкой и учащением сердцебиения. Продолжительная боль, в некоторых случаях, вызывает расстройство пищеварения, тошноту и рвоту.
- Тяжелая. Самая опасная форма развития. Пациент чувствует острую и продолжительную боль в груди даже в состоянии покоя. Падает выносливость, сложность вызывает даже обычное передвижение по дому. Пациенту требуется покой и сон для восстановления сил.
Хроническая форма коронарной недостаточности не приводит к летальному исходу или инсульту миокарда. Она часто провоцирует ишемическую болезнь сердца.
Симптомы
Коронарная недостаточность сердца имеет ряд характерных симптомов. Обнаружение нескольких является сигналом необходимости обследования.
Ярко выраженные признаки:
- Одышка при незначительной физической нагрузке.
- Тошнота и рвота.
- Бледность кожи лица.
- Ощущение скованности движений после физической нагрузки.
- Затрудненное дыхание.
- Острая боль в области груди.
Своевременная диагностика способствует эффективному лечению. При легкой форме патологий главных сосудов сердца процесс можно обратить, но это практически невозможно при долгом течении заболевания.
Лечение
Лечение сердечной коронарной недостаточности следует начинать при первых признаках. Тяжелая форма заболевания может привести к полному отсутствию возможности восстановления, необходимости хирургического вмешательства. Кардиологи разработали комплексное лечение. Оно состоит из нескольких этапов.
- Коррекция образа жизни. В нее входит отказ от вредных привычек, подбор правильного питания, постепенное увеличение физической нагрузки, нормализация распорядка дня (сон, активность и отдых – в одно и то же время). Если коронарная недостаточность возникла на фоне других заболеваний (анемия, сахарный диабет, ожирение), то необходимо пройти курс лечения или поддержания организма соответственно.
- Медикаменты. Специалист назначает их в зависимости от степени и причины поражения сердечных сосудов.
- Оздоровительные процедуры. Аппараты правильного дыхания, посещение санатория. Эти мероприятия закрепляют результаты оздоровления и способствуют сохранению здоровья сосудов.
Первая помощь при обострении
При приступе острой формы нужно сразу вызвать скорую помощь. У пациента может остановиться сердце в любую минуту, а возобновить его работу без специализированного оборудования невозможно.
Когда главная задача выполнена – необходимо уделить внимание стабилизации состояния больного. Во время ожидания бригады неотложной помощи, необходимо:
- Обеспечить покой. Больного незамедлительно нужно положить на кровать или диван. Если во время приступа появляется сильная отдышка или кашель, то пациента следует посадить на стул.
- Ликвидировать возможное стеснение грудной клетки. При сердечных приступах на область груди имеют воздействия даже незначительные грузы, в том числе и одежда. Больному необходимо полностью оголить верхнюю часть тала, снять не только вещи, но и украшения (бусы, цепочки, кулоны). По возможности – померить артериальное давление
 Обеспечить свежий воздух. При острой коронарной недостаточности в области груди возникает сдавливающее чувство, оно затрудняет дыхание. Открыв все окна, можно увеличить поток и циркуляцию кислорода в помещении. Это облегчит дыхание больного и нагрузку на сердце.
Обеспечить свежий воздух. При острой коронарной недостаточности в области груди возникает сдавливающее чувство, оно затрудняет дыхание. Открыв все окна, можно увеличить поток и циркуляцию кислорода в помещении. Это облегчит дыхание больного и нагрузку на сердце.- Дать лекарства. Самое распространенное и действенное средство – «Валидол». Он способен уменьшить боль до приезда бригады скорой помощи. Валидол кладут под язык пациенту, и его действие наступает через несколько минут.
«Нитроглицерин» – второй вариант при сердечном приступе. Его тоже необходимо поместить под язык. Действует он быстрее, уже в течение первой минуты. Если боль не уменьшилась или изменения были незначительными, то через 10 минут таблетку необходимо дать повторно. Этот препарат противопоказан при пониженном артериальном давлении.
Причин возникновения коронарной недостаточности много. Ее может спровоцировать как серьезное внутреннее поражение организма, так и внешние факторы. Для поддержания здоровья сердца необходимо заботиться о себе, проводить профилактические мероприятия и отказаться от вредных привычек.
Использованные источники:
Обзор острой коронарной недостаточности: причины и лечение
Из этой статьи вы узнаете: что такое острая коронарная недостаточность, какие причины ее вызывают. Как она проявляется, методы лечения.
Под острой коронарной недостаточностью подразумевают внезапное ухудшение кровоснабжения сердечной мышцы (миокарда) по коронарным артериям. Более распространенное название этого состояния – острый коронарный синдром (ОКС). В состав ОКС входят два опасных заболевания: нестабильная стенокардия и инфаркт миокарда.
Инфаркт миокарда развивается при внезапной блокировке кровотока по одной из коронарных артерий или их меньших ветвей. Часть сердечной мышцы, кровоснабжаемая этим перекрытым сосудом, лишается поступления крови и кислорода. Если очень быстро не устранить блокаду, то эта часть миокарда погибает. Количество погибших клеток сердца зависит от того, какая артерия перекрыта.

Нестабильная стенокардия развивается, когда суженный просвет коронарных артерий или их ветвей ограничивает кровоснабжение сердечной мышцы, но не перекрывает его полностью. Это значит, что клетки миокарда не погибают, хотя и страдают от дефицита кислорода и питательных веществ.

В основании развития и инфаркта миокарда, и нестабильной стенокардии в большинстве случаев лежит атеросклероз – отложение холестерина во внутреннем слое кровеносных сосудов с формированием бляшек, суживающих их просвет.
Проблемой ОКС занимаются кардиологи, интервенционные кардиологи, кардиохирурги.
Причины острой коронарной недостаточности
Преимущественное большинство случаев заболевания развивается вследствие наличия сужения в сосудах, кровоснабжающих сердце – коронарных артериях. Это обычно наблюдается при наличии атеросклеротической бляшки во внутреннем слое артерии, которая состоит из отложений холестерина.

Атеросклеротические бляшки в течение многих лет формируются в одном или нескольких местах коронарных артерий. Каждая из них имеет внешнюю твердую оболочку с внутренним мягким ядром. Постепенно увеличиваясь в размерах, бляшка может медленно перекрывать просвет сосуда. Если внутренняя оболочка артерии, покрывающая ее, разрывается – в этом месте формируется тромб, который резко ограничивает или полностью прекращает кровоснабжение сердечной мышцы, вызывая острую коронарную недостаточность.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Перекрывать коронарные артерии могут также:
- Воспаление внутренней оболочки сосуда (редкая причина ОКС).
- Ножевое ранение сердца.
- Сгусток крови, сформированный в другом месте (например, в сердце), который перемещается в коронарную артерию и перекрывает ее просвет.
- Прием кокаина, приводящий к спазму коронарных артерий.
- Осложнения кардиохирургических вмешательств.
Факторы риска развития ОКС:
- возраст (>45 лет для мужчин и >55 лет для женщин);
- высокое артериальное давление;
- повышенный холестерин крови;
- курение;
- недостаточная физическая активность;
- нездоровое питание;
- ожирение или избыточный вес;
- сахарный диабет;
- наличие у родственников заболеваний сердца.

Симптомы острой коронарной недостаточности
Симптомы заболевания обычно начинаются остро. Они включают следующее:
- Боль или дискомфорт в грудной клетке, которую люди часто описывают, как жжение, сдавливание или ноющее ощущение.
- Распространение боли из грудной клетки в плечи, руки, верхнюю часть живота, спину, шею или нижнюю челюсть.
- Одышка.
- Внезапное и сильное потоотделение.
- Тошнота и рвота.
- Головокружение или потеря сознания.
- Общая усталость.
- Чувство беспокойства и страха.
- Ощущение слишком быстрого или неритмического сердцебиения.
Болевой синдром может быть очень похож на эпизод обычной стабильной стенокардии, с которыми хорошо знаком больной человек. Однако он часто имеет большую интенсивность и длительность. При стабильной стенокардии боль в сердце проходит обычно через несколько минут, тогда как при ОКС она длится больше 15 минут, а иногда – несколько часов.
Болевой синдром и другие симптомы ОКС в момент приступа могут быть настолько выражены, что полностью исключают возможность выполнения любых действий.
Клиническая картина коронарной недостаточности может быть разнообразной и зависеть возраста и пола человека, а также существующих сопутствующих болезней. Чаще всего типическая клиническая картина коронарной недостаточности с болью в сердце отсутствует у женщин, пожилых людей и пациентов с сахарным диабетом.
Диагностика острой коронарной недостаточности
Иногда даже опытным врачам тяжело отличить острую коронарную недостаточность от других причин боли в сердце. Для этого в лечебном учреждении проводится:
- Электрокардиограмма (ЭКГ) – это регистрация электрической деятельности сердца. При ОКС наблюдаются типические изменения ЭКГ, хотя в редких случаях она может быть нормальной.
- Анализы крови, которые выявляют присутствие веществ, выделяющихся при гибели клеток сердца – тропонин, креатининфосфокиназа. Концентрация этих веществ в крови повышается при инфаркте миокарда, оставаясь неизменной при нестабильной стенокардии.
Результаты этих двух обследований, в сочетании с симптомами ОКС, обеспечивает первичную диагностику этого заболевания и позволяет определить его вид (инфаркт миокарда или нестабильная стенокардия).
Для более тщательной оценки коронарной недостаточности и выявления ее причин проводятся следующие тесты:
- Коронарография – это метод обследования, с помощью которого врачи могут оценить проходимость пораженных сосудов сердца. Через лучевую или бедренную артерию врач заводит в коронарные артерии тонкий и длинный катетер, с помощью которого вводит в них рентгенконтрастное вещество. Одновременно с этим делается несколько рентгенологических снимков, показывающих перекрытие или сужение коронарных артерий. Этот же катетер можно использовать для лечения ОКС.
- Эхокардиография – использует ультразвуковые волны для создания изображения сердца в режиме реального времени. Этот метод позволяет оценить сокращаемость сердца.
- КТ-ангиография – это новая методика обследования, использующая специализированную технологию компьютерной томографии для обнаружения суженных или перекрытых коронарных артерий.
- Сцинтиграфия миокарда. Во время этого обследования в кровоток вводят безопасное количество радиоактивного вещества. Затем с помощью специального датчика определяют, как кровь проходит через сердце, обнаруживая очаги ухудшения кровотока.

Лечение острой коронарной недостаточности
Острая коронарная недостаточность – частая причина внезапной смерти людей, поэтому при возникновении ее симптомов нужно немедленно обратиться за медицинской помощью. Следует запомнить простое правило: «Время – это миокард». Это выражение объясняется очень просто – чем быстрее от появления симптомов ОКС будет оказана необходимая помощь, тем эффективнее лечение и лучше прогноз у больного.
Как только врачи установят вид ОКС, они решат, какие методы лечения необходимы пациенту. Во время определения нужной тактики принимаются во внимание следующие факторы:
- возраст пациента;
- наличие других факторов риска заболеваний сердца и сосудов (курение, повышенный уровень холестерина, гипертония, сахарный диабет);
- характер изменений на ЭКГ;
- результаты анализа крови на тропонины и креатининфосфокиназу.
Современные методы лечения (ангиопластика и стентирование коронарных артерий) позволяют у некоторых пациентов устранить непосредственную причину развития симптомов острой коронарной недостаточности – сужение просвета кровеносного сосуда атеросклеротической бляшкой. Однако о полном излечении речь не идет, так как полностью устранить атеросклероз невозможно.
Ангиопластика и стентирование
Ангиопластика – это процедура, с помощью которой восстанавливают кровоток по коронарным артериям и улучшают кровоснабжение миокарда. Во время ее проведения внутри одной или нескольких коронарных артерий в месте ее или их сужения раздувается небольшой баллон, который открывает просвет пораженных сосудов. Затем в это место устанавливается расширяемый металлический внутрисосудистый протез (стент), поддерживающий артерию в открытом состоянии.

Ангиопластика и стентирование коронарных артерий позволяют устранить места сужения сосудов сердца и восстановить кровоснабжение пораженных участков миокарда.
Тромболитическая терапия
Тромболизис – это лечение, при котором внутривенно вводятся лекарственные средства, расщепляющие тромбы, сужающие или перекрывающие просвет коронарных артерий. Это улучшает кровоснабжение миокарда. К таким препаратам принадлежат стрептокиназа, альтеплаза, тенектеплаза.
Шунтирование коронарных артерий
Шунтирование коронарных артерий – это операция, во время которой пораженную артерию заменяют кровеносным сосудом, взятым из грудной клетки, ноги или руки. При этом создается обходной поток крови, минующий место сужения или блокировки коронарной артерии. Для проведения этой операции кардиохирурги должны рассечь грудную клетку по срединной линии.

Медикаментозная терапия
Для лечения острой коронарной недостаточности существует много различных лекарственных средств. Назначить подходящий каждому больному препарат может кардиолог.
- уменьшают риск инфаркта миокарда, стенокардии, сердечной недостаточности и инсульта;
- облегчают симптомы;
- улучшают качество жизни;
- уменьшают необходимость обращения в больницу;
- продляют жизнь человеку.
Медикаментозная терапия острой коронарной недостаточности включает следующие группы препаратов:
- Наркотические обезболивающие средства (морфин, промедол, омнопон).
- Антиагреганты – лекарственные средства, угнетающие функции тромбоцитов и препятствующие их склеиванию с формированием тромба. К ним принадлежат аспирин, клопидогрель, тикагрелор.
- Антикоагулянты – это препараты, предотвращающие свертывание крови. К ним принадлежат гепарин, эноксапарин и фондапаринукс.
- Ингибиторы ангиотензинпревращающего фермента (иАПФ) – расширяют сосуды, уменьшают артериальное давление и снижают нагрузку на сердце. Эти средства улучшают работу сердца и увеличивают шансы на выживание при инфаркте миокарда. К ним относятся рамиприл, периндоприл, каптоприл.
- Блокаторы рецепторов ангиотензина – эти средства иногда применяются вместо иАПФ, когда последние не переносятся пациентом. Они обладают теми же свойствами, что и иАПФ. К этой группе принадлежат лозартан, кандесартан.
- Бета-блокаторы – замедляют сердечный ритм, уменьшают артериальное давление и снижают риск инфаркта миокарда. Самые распространенные препараты из этой группы – метопролол, бисопролол, небиволол, карведилол.
- Статины – уменьшают уровень холестерина в крови, благодаря чему снижают риск инфаркта миокарда и инсульта. Они также стабилизируют атеросклеротические бляшки в сосудах, уменьшая опасность их разрыва. К статинам принадлежат аторвастатин, розувастатин, симвастатин.
- Нитраты – улучшают кровоснабжение сердца, расширяя коронарные артерии. Они предотвращают или устраняют приступ стенокардии. К этой группе принадлежат нитроглицерин, нитросорбид.

Изменение образа жизни
После перенесенной острой коронарной недостаточности очень важно предотвратить ее повторное развитие. Для этого следует, кроме медикаментозного лечения, придерживаться здорового образа жизни:
- Нельзя курить.
- Нужно соблюдать правила здорового питания. Рацион должен быть богат фруктами и овощами, цельнозерновыми продуктами.
- Необходимо быть физически активным.
- Следует контролировать уровень артериального давления.
- Необходимо поддерживать здоровый вес тела.
- Нельзя злоупотреблять спиртными напитками.
- Нужно контролировать стресс.
Прогноз
Прогноз при ОКС зависит от многих факторов, основными из которых являются вид и тяжесть заболевания.
При крупноочаговом инфаркте примерно 25% пациентов умирает в течение нескольких минут после возникновения коронарной недостаточности, не дождавшись оказания медицинской помощи. Прогноз лучше у тех пациентов, которые попадают в больницу, – у них 28-дневная выживаемость достигает 85%. Из переживших острый период крупноочагового инфаркта людей в течение года выживает более 80%, в течение 5 лет – примерно 75%, 10 лет – 50%. При мелкоочаговом инфаркте и нестабильной стенокардии прогноз выживаемости лучше.

Если у человека наблюдалась острая коронарная недостаточность, ему нужно принимать лекарственные средства, назначаемые врачом. Это улучшает его прогноз и увеличивает длительность жизни.
Использованные источники:
Острая коронарная недостаточность
Статистика внезапной смертности неутешительна: с каждым годом число людей, подверженных этому риску возрастает. Причина тому – сердечная недостаточность, развивающаяся на фоне ишемии. Острая коронарная недостаточность – что это такое с точки зрения кардиологов, каково происхождение термина, особенности заболевания? Узнайте, как лечится болезнь, получится ли предупредить ее возникновение и развитие?
Что такое острая коронарная недостаточность
Сердцу необходимо «дыхание» (снабжение кислородом) и питание (обеспечение микроэлементами). Данную функцию выполняют сосуды, по которым кровь доставляет к органу все необходимое для полноценной работы. Эти артерии располагаются вокруг сердечной мышцы в виде короны (венца), поэтому их называют коронарными или венечными. Если кровоток ослабевает за счет внешнего либо внутреннего сужения сосудов, сердце испытывает недостаток в питании и кислороде. Такое состояние в медицине называется коронарной недостаточностью.
Если нарушение работы артерий происходит медленно, сердечная недостаточность приобретает хроническую форму. Развивающееся стремительно (в течение нескольких часов или даже минут) «голодание» – это острая форма патологии. В ее результате в сердечной мышце накапливаются продукты окисления, что приводит к сбоям в работе «мотора», разрывам сосудов, некрозам тканей, остановке сердца, смерти.
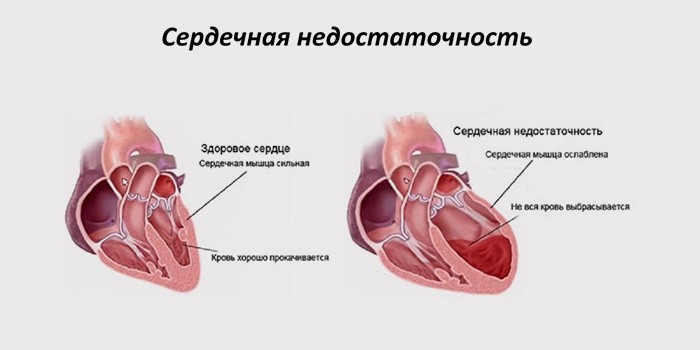


В большинстве случаев коронарная недостаточность сопутствует ишемической болезни. Нередко она развивается на фоне таких недугов как:
- пороки сердца;
- подагра:
- травмы, отек головного мозга;
- панкреатит;
- бактериальный эндокардит;
- сифилитический аортит и пр.
Формы патологии и их симптомы
Продолжительность приступов, их острота, условия возникновения – факторы, которые обусловливают классификацию заболевания на легкую, среднюю, тяжелую формы. Степень поражения сосудов (сила спазмов, их «засоренность» кровяными сгустками (тромбами), склеротическими бляшками) – еще одна причина, влияющая на формальное разделение острой коронарной недостаточности.
Легкая
Легкая форма коронарной недостаточности возникает как результат обратимого нарушения кровообращения при активных эмоциональных или физических нагрузках. Человек ощущает легкую боль, внезапное кратковременное «перехватывание» дыхания, но дееспособность в эти моменты не нарушается. Приступ длится от нескольких секунд до двух минут, быстро купируется. Зачастую больной даже не придает значения такому проявлению сердечной недостаточности, так как приступ мало беспокоит, проходит без медикаментозной помощи.
Средней тяжести
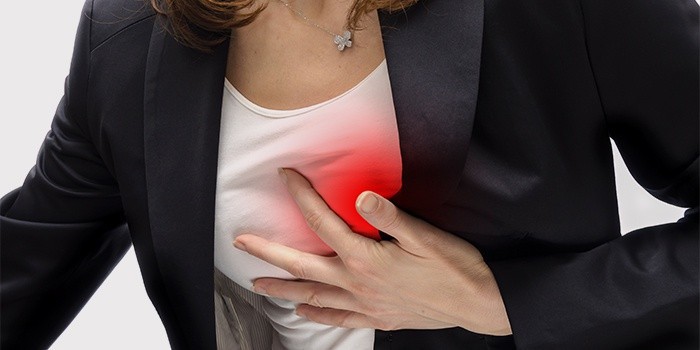
Приступы средней тяжести возникают при обычных, но продолжительных нагрузках, например, когда человек долго ходит либо поднимается в гору (по лестнице). Не исключена недостаточность во время сильного эмоционального потрясения, переживаний, расстройств. Когда наблюдается синдром коронарной недостаточности средней тяжести, возникает давящая боль в левой части груди, резко ухудшается самочувствие, снижается трудоспособность. Приступ коронарной сердечной недостаточности длится около десяти минут, снимается только приемом быстродействующего нитроглицерина.
Тяжелая форма заболевания
Коронарогенная боль, возникающая при тяжелом приступе, не проходит без медицинского вмешательства. Она настолько сильная, что человека охватывает страх смерти, он испытывает дополнительное эмоциональное возбуждение, что только ухудшает его состояние. Тяжелый приступ продолжается от десяти минут до получаса, приводит к инфаркту, смерти. Таблетки валидола либо нитроглицерина помогут до профессиональной медицинской помощи, но приступ не купируют. В данной ситуации необходимо парентеральное введение обезболивающих и нейролептических препаратов.
Причины возникновения
Нормальная работа сердца невозможна без полноценного питания и достаточного количества кислорода. Острую коронарную недостаточность провоцирует нарушение тока крови в венечных сосудах, их закупорка, к которой приводит:
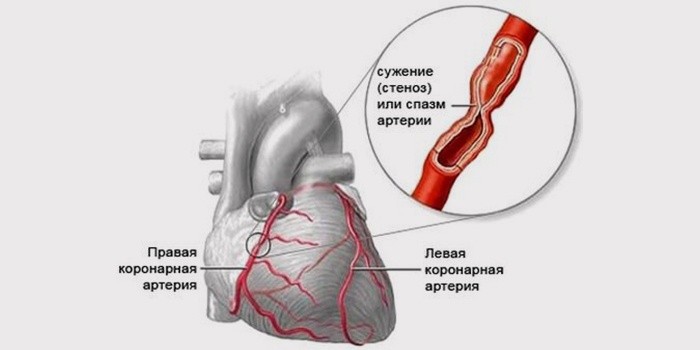
- Коронаросклероз. Отслоение от стенки сосуда холестериновой бляшки. В результате нормальный кровоток попросту перекрывается этим «препятствием».
- Тромбоз вен. При данной патологии попавший в венечный сосуд сгусток крови закрывает его просвет.
- Спазм коронарных сосудов. Вызывается усиленным выбросом катехоламинов надпочечниками под действие никотина, алкоголя, стрессов.
- Травмы сосудов. В результате нарушается система кровотока.
- Воспаление сосудистых стенок. Приводит к деформации коронарных артерий, сужению просветов, нарушению нормального тока крови.
- Опухоли. Под их воздействием сдавливание коронарных сосудов происходит механически. Возможны спазмы в результате интоксикации.
- Атеросклероз. Приводит к развитию коронаросклероза – образованию бляшек внутри венечных артерий.
- Отравления. Например, попавший в организм угарный газ, образует стойкие соединения с гемоглобином, что лишает эритроциты возможности переносить кислород.

Неотложная помощь при приступе у больного
Сердечную боль, возникающую при коронарной недостаточности, нельзя терпеть, а приступ необходимо немедленно купировать. Для этого обязательно нужно восстановить нормальное кровоснабжение сердца. Когда наблюдается острый коронарный синдром, неотложная помощь до вмешательства врачей заключается в снижении (прекращении) физической нагрузки и приеме лекарств:
- Почувствовав боль, стоит немедленно прекратить все активные действия: интенсивность работы сердечной мышцы снижается в спокойном состоянии, при этом уменьшается и потребность сердца в кислороде. Уже за счет этого боль уменьшится, а коронарное кровоснабжение частично восстановится.
- Одновременно с прекращением активных действий больной должен принять моментально действующие лекарства: валидол, нитроглицерин. Эти средства остаются единственной неотложной доврачебной помощью при сердечном приступе.
Человеку с приступом коронарной недостаточности нужно оказать первую помощь: положить в постель, под язык дать таблетку (0,0005 г) нитроглицерина. Альтернатива – 3 капли спиртового раствора (1%) этого лекарства на кубике сахара. Если нет нитроглицерина или он противопоказан (например, при глаукоме), его заменяют валидолом, который оказывает более мягкое сосудорасширяющее действие. К ногам сердечника необходимо приложить грелку, по возможности сделать ингаляцию кислородом. Сразу вызвать неотложку.
Методы лечения острой коронарной недостаточности
Лечение этого недуга нужно начинать как можно раньше, лишь тогда исход будет благоприятным, иначе возможен инфаркт, ишемическая кардиомиопатия, смерть. Коронарная болезнь сердца не проходит сама по себе. Медикаментозная терапия проводится стационарно, длительно, имеет множество нюансов:
- Борьба с факторами риска ишемической болезни сердца включает диету, исключение переедания, курения, алкоголя, грамотное чередование отдыха с активностью, нормализацию веса.
- Медикаментозное лечение заключается в профилактическом применении антиангинальных и антиаритмических препаратов, лекарств, расширяющих сосуды (коронаролитиков), антикоагулянтов, гиполипидемических и анаболических средств.
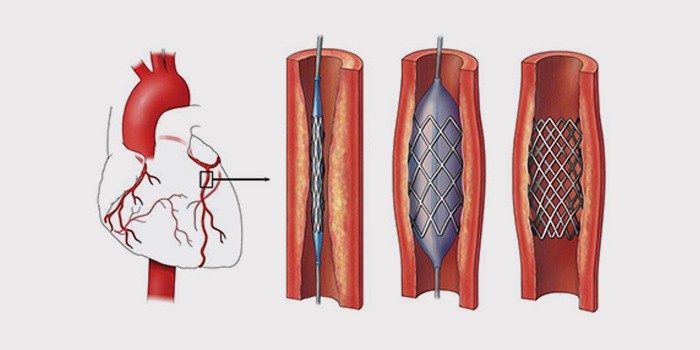
Хирургическое вмешательство и внутрисосудистое лечение направлено на восстановление нормального тока крови в венечных артериях:
- коронарное шунтирование – восстановление кровотока с помощью специальных шунтов, в обход суженных мест на сосудах;
- стентирование – установка каркасов в коронарных сосудах;
- ангиопластика – открытие пораженных артерий специальным катетером;
- прямая коронарная атерэктомия – уменьшение размеров атеросклеротических бляшек внутри сосудов;
- ротационная абляция (ротабляция) – механическая очистка судов специальным буром.
Чем опасно заболевание: возможные осложнения и последствия
Острая коронарная недостаточность как причина смерти – явление распространенное. Ишемическая болезнь зачастую протекает бессимптомно, человек не знает о патологии сердца, не обращает внимания на легкие приступы. В результате болезнь прогрессирует, приводит к осложнениям, без лечения которых часто наступает внезапная коронарная смерть. Помимо этого самого тяжелого последствия, болезнь приводит к следующим осложнениям:
- аритмии всех видов;
- изменениям анатомии сердца, инфаркту миокарда;
- воспалению околосердечной сумки – перикардиту;
- аневризме аорты;
- разрыву сердечной стенки.
Профилактика
Коронарная болезнь сердца – недуг, который легче предупредить, чем вылечить. Предотвратить его возникновение и развитие помогает ряд профилактических мероприятий:
- Регулярные занятия физкультурой. Пешие прогулки, плавание с постепенным, мягким увеличением нагрузки, бег трусцой.
- Сбалансированное питание с малым количеством животных жиров.
- Отказ от курения и алкоголя.
- Исключение психоэмоциональных (стрессовых) нагрузок.
- Контроль артериального давления.
- Поддержание нормального веса.
- Контроль количества холестерина в крови.
Видео о лечении острого коронарного синдрома
Хотите узнать о статистике смертности от острой сердечной недостаточности и тяжелых последствиях этого распространенного недуга? Посмотрите видеоролик, в котором приводятся внушительные цифры и убедительные доводы к профилактике коронарной недостаточности. Вы узнаете, что такое острая ишемическая болезнь сердца, какие есть современные методы ее лечения, какими способами врачи восстанавливают коронарное кровообращение и возвращают пациентов к жизни.
Информация представленная в статье носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению исходя из индивидуальных особенностей конкретного пациента.
Использованные источники:
Сердечная недостаточность: причины, симптомы, лечение и профилактика

Сердечная недостаточность (СН) –состояние, сопровождающееся гипоксией тканей в следствие их недостаточного кровоснабжения. Снижение объема перекачиваемой крови до критического уровня может привести к остановке сердца и внезапной смерти.
Причины возникновения
Сердечная недостаточность чаще всего связана с возникновением у человека других болезней. Наиболее распространенной причиной сердечной недостаточности является заболевание коронарной артерии, которое является расстройством вызывающее сужение артерий обеспечивающих кровью и кислородом сердце. Другие условия, которые могут увеличить риск развития сердечной недостаточности, включают:
- кардиомиопатия, которая является расстройством сердечной мышцы, из-за нее сердце слабеет;
- врожденный дефект сердца;
- сердечный приступ;
- болезнь сердца и сосудов;
- определенные типы аритмий или нерегулярные сердечные ритмы;
- высокое кровяное давление;
- эмфизема, хроническая обструктивная болезнь легких;
- сахарный диабет;
- сверхактивная или неактивная щитовидная железа;
- ВИЧ;
- СПИД;
- тяжелые формы анемии, являются дефицитом эритроцитов;
- некоторые методы лечения рака, такие как химиотерапия;
- злоупотребление наркотиками или алкоголем.
Симптомы

Первые признаки синдрома сердечной недостаточности появляются при наличии застойных процессов в большом или малом круге кровообращения, а также при пониженной сократимости миокарда. Возникновение данных патологических состояний возможно в следствие органических повреждений отдельных участков сердца и сосудов (например, при прогрессирующем атеросклерозе коронарных артерий и других сердечных заболеваниях).
Следует обратить внимание на следующие симптомы:
- постоянная вялость, апатия;
- нарушение сна в лежачем положении;
- посинение носогубного треугольника;
- одышка;
- хрипы при вдохе и выдохе;
- внезапное увеличение веса;
- потеря аппетита;
- стойкий кашель;
- нерегулярный пульс;
- учащенное сердцебиение;
- вздутие живота;
- сбивчивое дыхание.
При выявлении одного или нескольких вышеперечисленных симптомов необходимо в срочном порядке показать врачу, чтобы тот подтвердил или опроверг наличие отклонений в работе сердечно-сосудистой системы. При длительном отсутствии лечения кашля и хрипов высок риск разрыва стенок левого желудочка, что может повлечь за собой отек легких и кардиогенный шок.
Особенности протекания патологии у женщин, мужчин, детей и пожилых людей

Как правило, явные патологические симптомы у женщин проявляются только в зрелом возрасте, преимущественно в климактерический период. Это обусловлено резким снижением уровня гормонов, которые, находясь в идеальном балансе до определенного момента, поддерживали общий иммунитет и работу сердечно-сосудистой деятельности в том числе.
По статистическим данным, сердечная недостаточность у женщин выявляется ближе к 60 годам и в редких случаях может наблюдаться в период вынашивания ребенка при гестозе, сопровождающемся повышенным артериальным давлением, отёками и тромбообразованием.
В силу разных факторов мужчины страдают сердечно-сосудистыми заболеваниями чаще, чем женщины, поэтому средняя продолжительность жизни у сильного пола ниже. Это объясняется тем, что молодые люди больше подвержены чрезмерным физическим нагрузкам (например, при прохождении службы в армии), что способствует преждевременному износу сердечной мышцы и появлению на ней рубцов.
Важную роль играет также пристрастие к алкогольным напиткам, табакокурению и вредным продуктам питания – всему тому, чего женщины стараются избегать, опасаясь за свое здоровье и, как следствие, здоровье будущего ребенка. Неправильный образ жизни негативно влияет на состояние сосудов и провоцирует развитие стеноза. Сердечная недостаточность у мужчин впервые проявляется в 40-45 лет и при отсутствии лечения может быстро прогрессировать, особенно при наличии других хронических заболеваний.
Сердечная недостаточность у детей встречается реже, чем у взрослых и обычно относится к врожденным порокам сердца. Диагностировать патологию на ранней стадии развития затруднительно, поскольку ребенок не может объяснить, что именно его беспокоит. Чаще всего СН выражается в сухом кашле, что свидетельствует о застое крови в легких, но принимается родителями за респираторное заболевание.
Сердечная недостаточность у пожилых людей встречается гораздо чаще, чем у молодых, поскольку патология развивается на протяжении долгого времени практически бессимптомно. Ей одинаково подвержены мужчины и женщины, но клиническая картина при этом может иметь некоторые различия.
Основные виды и стадии сердечной недостаточности

При различных нарушениях кровообращения в организме включаются компенсаторные механизмы, основное предназначение которых – снизить интенсивность нагрузки на сердечную мышцу с помощью ее перераспределения на другие отделы органа. Это сопровождается расширением капилляров, повышенной перфузией тканей и, соответственно, изменением нормального ритма и частоты сердечных сокращений. Если данное явление носит постоянный характер, то развивается хроническая сердечная недостаточность (ХСН).
На протяжении длительного времени человек может не замечать значительных ухудшений самочувствия, но, работая на пике своих возможностей, сердце изнашивается: уменьшается объем перекачиваемой крови, наблюдается ее застой в желудочках. В медицине выделяют три стадии ХСН:
- Начальная. Патология протекает бессимптомно, характерные признаки проявляются только при физической нагрузке в виде повышенного сердцебиения, одышки и быстрой утомляемости.
- Выраженная. Данная стадия патологии подразделяется на две категории. Первая сопровождается видимыми признаками гемодинамических нарушений в виде отеков ног, посинения носогубного треугольника и затрудненным дыханием при нормальной физической нагрузке. Вторая категория включает в себя те же проявления, но только в состоянии покоя.
- Дистрофическая. В этом случае возникают необратимые патологические изменения структуры тканей внутренних органов в результате их продолжительной гипоксии из-за недостаточности кровообращения. Естественные биологические процессы замедляются, может наступить клиническая смерть в любой момент бодрствования или сна.
При резком снижении компенсаторных механизмов (декомпенсации) в результате дистрофии миокарда и перерастяжения стенок артерий развивается острая сердечная недостаточность (ОСН), которая может развиваться по левому или правому типу. В этом случае патология быстро прогрессирует и может закончиться сердечной астмой, отеком легких или кардиогенным шоком с последующим летальным исходом.
Как диагностируется сердечная недостаточность?
Эхокардиограмма является наиболее эффективным способом диагностики сердечной недостаточности. Метод использует звуковые волны для создания подробных снимков вашего сердца, которые помогают вашему доктору оценить повреждение вашего сердца и определить основные причины вашего состояния.
Лечение сердечной недостаточности
Лечение сердечной недостаточности начинается с проведения кардиологического обследования, включающего в себя комплекс следующих диагностических процедур:
- эхокардиография (это основной метод, как уже было сказано выше);
- ЭКГ (электрокардиограмма);
- велоэргометрия;
- вентрикулография (рентгенологическое исследование сердца с использованием контрастного вещества);
- рентгенография и МРТ (магнитно-резонансная томография).
Эти методы диагностики позволяют выявить различные отклонения в работе сердечной мышцы, оценить состояние сосудов, увидеть поврежденные участки миокарда и не только. При обнаружении СН традиционная медицина предлагает фармакотерапию, то есть профилактику и лечение сердечной недостаточности препаратами следующих групп:
- антикоагулянты;
- диуретики;
- сердечные гликозиды;
- В-адреноблокаторы;
- нитраты;
- ингибиторы АПФ;
- вазодилататоры;
- препараты калия и витамины группы В в таблетках.
Если СН вызвана такими тяжелыми заболеваниями, как аневризма сердца или облитерирующий атеросклероз, проводится срочная хирургическая операция для устранения основной причины патологии.
Хирургия
Некоторым людям с сердечной недостаточностью потребуется операция, такая как коронарное шунтирование. Во время этой операции ваш хирург возьмет здоровую часть артерии и прикрепит ее к заблокированной артерии. Это позволяет крови обходить заблокированную, поврежденную артерию и протекать через новую.
Народные методы лечения

На раннем этапе развития сердечной недостаточности есть возможность повернуть патологические процессы вспять при регулярном использовании натуральных средств, приготовленных по рецептам народной медицины. Дозировка и состав фитосборов, отваров и настоев должны в обязательном порядке согласовываться с кардиологом, поскольку некоторые лекарства, приготовленные в домашних условиях, могут быть идентичны аптечным медикаментам по фармакологическим свойствам.
В основе лечения и профилактики сердечной недостаточности народными средствами лежит интенсивная общеукрепляющая терапия, которая дает положительные результаты при слабо выраженных признаках патологии. Если человек страдает острой сердечной недостаточностью, народный способ лечения применяется только вместе с основным – медикаментозным, так как велик риск тяжелых осложнений и стремительного ухудшения самочувствия. Ниже представлено несколько популярных рецептов домашних отваров и настоев, применяемых для профилактики и лечения СН:
- Калиновый настой. Столовую ложку свежих или размороженных ягод калины размять на дне стакана, добавив 30 гр. липового меда. Смесь заливается горячей кипяченой водой и настаивается один час.
- Отвар из листьев березы и еловой хвои. Сырье измельчить, положить в кастрюлю с водой и варить на медленном огне тридцать минут. Получившийся отвар употреблять до пяти раз в день по 1/4 стакана.
- Настой девясила на овсе. Заранее подготовленным отваром овса залить подсушенные и порубленные корни девясила, после чего поставить полученную смесь на огонь и довести до кипения, но не варить. Полученный продукт требуется настоять в течение двух часов, после чего процедить и добавить 2-3 ложки меда. Рекомендуемый курс лечения – два месяца, дозировка – определяется врачом.
Профилактика сердечной недостаточности
В зависимости от того, страдает ли человек от первых проявлений патологии или же только желает предупредить их появление, профилактику сердечной недостаточности подразделяют на первичную и вторичную. Главная цель первичной профилактики — своевременное выявление и лечение текущих сердечно-сосудистых заболеваний, которые являются пусковым механизмом для развития ХСН (хроническая сердечная недостаточность). Для этого необходимо соблюдать основные принципы здорового образа жизни и питания, которые включают в себя:
- систематические умеренные физические нагрузки;
- контроль ИМТ (индекса массы тела);
- исключение из рациона чрезмерно сладкой и жирной пищи;
- отказ от употребления газированных и алкогольных напитков;
- соблюдение режима отдыха;
- отказ от табакокурения.
Каждому человеку нужно стараться избегать стрессовых ситуаций, поскольку при нервном возбуждении происходит выработка кортизола – стрессового гормона, который в большом количестве приводит к сбою сердечной деятельности и даже острому инфаркту миокарда. Кортизол провоцирует сильный спазм стенок артерий, из-за чего может развиться хроническая сосудистая недостаточность.
Если человек уже страдает одним или сразу несколькими заболеваниями, проводится вторичная профилактика сердечной недостаточности, которая включает в себя ряд терапевтических мер, направленных на устранение основных причин возникновения патологии и подавление отдельных симптомов.
Прогноз
Жизненный прогноз пациента вариабелен, поскольку многое зависит от того, как скоро было начато лечение и какая причина лежит в основе развившейся сердечной недостаточности. При выраженной форме патологии (второй-третьей степени) порог выживаемости больных составляет около 5-7 лет. При своевременном устранении первопричины СН и ведении здорового образа жизни есть возможность улучшения общего состояния сердечно-сосудистой системы, что позволит избежать тяжелых последствий, улучшить качество и увеличить продолжительность жизни.
Своевременно проведенная профилактика сердечной недостаточности может предупредить такие потенциально опасные для жизни состояния, как отек легких или сердечная астма, которые нередко заканчиваются летальным исходом. От начала развития патологии до проявления первых симптомов проходит достаточно много времени, поэтому зачастую синдром сердечной недостаточности диагностируется на поздней стадии, когда избежать осложнений практически невозможно. По этой причине врачи рекомендуют раз в несколько лет проходить профилактическое обследование, которое позволит вовремя выявить возможные нарушения и при необходимости пройти курс лечения.
Использованные источники:
