Уровень креатинина при хронической сердечной недостаточности
Стадии по креатинину и лечение хронической почечной недостаточности

Что такое хроническая почечная недостаточность (ХПН), и какие ХПН стадии по креатинину известны? Хроническая почечная недостаточность — необратимое нарушение функции почек. Почки отвечают за выведение многих вредных продуктов обмена веществ, регуляцию кровяного давления и кислотно-щелочного баланса в организме.
Развитие хронической почечной недостаточности происходит постепенно. В начале болезни может не быть никаких клинических симптомов или они бывают нехарактерными для данного заболевания (например, артериальная гипертензия). Для определения стадии заболевания используется классификация по скорости клубочковой фильтрации (СКФ).
Факторы, провоцирующие ХПН
Нарушение работы почек может произойти как в результате внезапного срабатывания повреждающего фактора, так и длительного патологического процесса. В первом случае диагностируется острая почечная недостаточность, которая может закончиться полным нарушением здоровья в течение нескольких месяцев, полным уничтожением структур этого органа.
Если же почка повреждается постепенно из-за воздействия длительного патологического процесса, продолжающегося не менее 3 месяцев, то развивается хроническая болезнь почек с самыми тяжелыми последствиями: хроническая почечной недостаточность тяжелой степени и запущенная стадия почечной недостаточности, требующая терапии с помощью гемодиализа.
Среди основных факторов, влияющих на работу почек, прежде всего можно выделить: нарушения кровоснабжения, специфические и неспецифические воспалительные процессы и иммунологические факторы, действующие токсично на почки, болезни мочевых путей, а также хронические заболевания, такие как сахарный диабет и артериальная гипертензия.
Методы диагностики
Основными критериями лабораторной оценки функции почек являются: количество отфильтрованной плазмы в единицу времени, уровень креатинина и мочевины в сыворотке крови, диурез, то есть количество производимой мочи.

Кроме того, в ходе хронической почечной недостаточности больной имеет дело с анемией и тромбоцитопенией, гиперфосфатемией, гипокальциемией и гиперкальциемией, нарушением регулирования объема крови, чаще всего с развитием артериальной гипертензии и ацидоза. Потеря белка приводит к многочисленным нарушениям, связанным с его дефицитом — эндокринным сбоям или иммунодефициту.
Симптомы заболевания
- слабость, усталость, недоедание;
- пониженная температура тела;
- нарушения гидратации организма;
- изменение количества выделяемой мочи;
- снижение иммунитета.
Изначально почечные клубочки подвергаются гипертрофии. Это означает, что почка увеличивается в размерах. Однако, терминальная стадия хронической почечной недостаточности (уремия) характеризуется маленьким размером почек.
По мере прогрессирования болезни в крови накапливаются токсины — продукты обмена белков, в результате чего наблюдается повышение в сыворотке крови концентрации креатинина, мочевины и мочевой кислоты, которые отравляют весь организм.
Стадии хронической формы
- Заболевания почек с нормальной СКФ — скрытая стадия ( СКФ 90 и > 90 мл/мин).
- Ранняя стадия (СКФ 60-89 мл/мин).
- Средняя стадия (СКФ 30-59 мл/мин).
- Тяжелая стадия (СКФ 15-29 мл/мин).
- Терминальная стадия (уремия) — СКФ ниже 15 мл/мин.

Развитие хронической почечной недостаточности происходит постепенно, при скорости клубочковой фильтрации ниже 15 мл/мин требуется заместительная почечная терапия. По мере снижения СКФ появляются симптомы и осложнения со стороны различных органов и систем.
Каждая классификация имеет свою клиническую картину.
Стадия I — клинические проявления зависят от основного заболевания (например, сахарного диабета, артериальной гипертензии). Часто повышается артериальное давление. На этой стадии следует определить причину и устранить факторы риска развития заболевания почек.
На II стадии повышается восприимчивость к дегидратации и инфекции мочевыводящих путей. Часто сосуществует с дефицитом витамина D, который стимулирует паращитовидные железы к секреции паратиреоидного гормона и развитию вторичной гиперфункции паращитовидных желез. У некоторых больных возникает анемия, вызванная в основном уменьшенным производством эритропоэтина в почках.
На III стадии возникают полиурия, никтурия, то есть, ночное мочеиспускание и повышенная жажда. У половины больных возникает артериальная гипертензия. У многих больных наблюдается анемия, которая может вызвать слабость, снижение физической активности и легкую утомляемость.
IV стадия ХПН характеризуется симптомами выраженной степени тяжести. Возникает дискомфорт со стороны желудочно-кишечного тракта: нарушение аппетита, тошнота и рвота. Артериальная гипертензия встречается более чем у 80% больных. У многих отмечается гипертрофия левого желудочка сердца и сердечная недостаточность.
На V стадии терминальной почечной недостаточности возникающие симптомы касаются почти всех органов и систем. Больным требуется заместительная почечная терапия (диализотерапия или трансплантация почки), что вызывает регресс большинства симптомов уремии.
Лечебные мероприятия
В случае внезапного нарушения функции почек главной целью является устранение ее причины, например, восполнение потери жидкости в состоянии обезвоживания, лечение сердечной недостаточности, восстановление проходимости мочевых путей и сосудов. Требуется строгий контроль баланса минералов, особенно концентрации калия в сыворотке крови. Очень важно учитывать степень почечной недостаточности при приеме лекарств, особенно принимаемых постоянно. Чтобы избежать грозных осложнений и обеспечить регенерацию поврежденной паренхимы органа, применяется заместительная почечная терапия.
Хроническая почечная недостаточность является необратимым процессом, зависящим в значительной степени от типа основного заболевания, сосуществования других болезней, а также возраста и пола пациента. Неблагоприятными факторами являются: мужской пол, курение, гиперлипидемия и величина протеинурии. Лечение направлено, прежде всего, на основное заболевание, основными целями являются:
- нормализация артериального давления;
- выравнивание уровня гликемии при сахарном диабете;
- лечение гиперлипидемии;
- выравнивание нарушений водно-электролитного баланса;
- прекращение приема препаратов и веществ с нейротоксическим действием;
- лечение сопутствующих заболеваний;
- профилактика и лечение осложнений, в частности, анемии.
Кроме того, необходимо стремиться к снижению потери белка с мочой, до оптимального значения ниже 0,3 г/сут, для этого применяются препараты из группы ингибиторов, блокаторы рецепторов. Для снижения уровня холестерина в крови пациент должен принимать статины, фибраты и изменить образ жизни. В конечном счете, если хроническая почечная недостаточность достигла 5 стадии болезни, пациенту проводят терапию с помощью процедуры гемодиализа.
Проведение процедуры гемодиализа
Когда уровень СКФ снижается до значения 15-20 мл/мин/1,73 м 2 , пациенту проводят гемодиализ. Показанием к применению диализа являются следующие состояния, угрожающие жизни:
- уремический перикардит;
- тяжелая фаза артериальной гипертензии;
- хронические симптомы тошноты и рвоты;
- концентрация креатинина в сыворотке крови >12 мг/дл или мочевины >300 мг/дл.

Гемодиализ проводят с помощью специального аппарата, называемого в народе „искусственной почкой”, он обеспечивает одновременный приток крови и жидкости, диализата, разделенных полупроницаемой мембраной, через которую по принципу диффузии (разность концентрации) и ультрафильтрации (разность давлений) возможен обмен веществ. Таким образом, происходит очистка крови от вредных метаболитов и токсичных соединений. Процесс длится около 4-5 часов и проводится, в основном, 3 раза в неделю.
Во время процедуры гемодиализа пациент получает гепарин, чтобы предотвратить свертывание крови.
Мнения врачей по вопросу, сколько живут гемодиализные пациенты всегда разные, однако, средняя продолжительность жизни — 20 лет. Нередкими бывают в медицинской практике случаи, когда пациенты, проживают более 35 лет.
Пересадка почки
Пересадка почки является единственной возможностью полного излечения заболевания хроническая почечная недостаточность. Операция влечет за собой значительное улучшение качества жизни у лиц, ранее находившихся на лечении диализом. К сожалению, для пересадки почки необходима совместимость тканей живого или умершего донора. Поэтому нередко требуется длительное время ожидания для проведения операции. В пересадке органа нуждаются лица, у которых концентрация креатинина в сыворотке крови превышает 6 мг/дл. После операции пациенты должны принимать иммуносупрессивные препараты и стероиды, для предотвращения отторжения органа. Противопоказания для проведения операции — это серьезные заболевания органов таких, как рак, а также возраст, атеросклероз.
Необходимо постоянно контролировать функцию почек после операции. По последним данным исследований по истечении 5 лет после операции около 80% пересаженных органов выполняет свои функции. К сожалению, число совершаемых операций в 3 раза меньше, чем количество людей, находящихся в списке ожидания.
Использованные источники:
Стадии развития ХПН по креатинину
Хроническая почечная недостаточность или хпн код по МКБ 10 – N 18– это сложнейшая патология почек. При данном заболевании почки перестают выполнять свои главные функции. Заболеваемость почечной недостаточностью среди населения разных возрастов увеличивается с каждым годом. Роль почек в организме человека очень важна, так как они участвуют в очень важных процессах, регулирующих и поддерживающих нормальную жизнедеятельность организм. Почки не только выводят лишнюю жидкость, но и нормализуют кислотно-щелочной баланс в организме, поддерживают кровяное давление, а также удаляют продукты обмена веществ. Различают несколько стадий хронической почечной недостаточности по креатинину.
Особенности болезни
Поставить диагноз хроническая почечная недостаточность можно только с течением времени. Если проявления хпн длятся в течение нескольких месяцев. Наиболее вероятно появления хронической почечной недостаточности у больного с большим количеством патологий почек. Нередко причины хронической почечной недостаточности — это заболевания мочеполовой системы. Постепенно происходит снижение работоспособности почек, так как работающих нефронов становится меньше. С развитием заболевания функционирование почек нарушается и это приводит к тому, что все процессы прекращаются. В этом суть всех проблем и по такому шаблону заболевание развивается.
У больного выявляется сильная анемия при хронической недостаточности. Течение болезни всегда происходит по-разному, зависит скорость разрушения от множества внешних и внутренних факторов, а также от основного заболевания, которое провоцирует хпн. Скорость развития патологии наиболее сильна при фоновом заболевании при диабетической нефропатии, нефрите, а также при наличии системной волчанки. Медленное течение болезни происходит при поликистозе, пиелонефрите.

Острая почечная недостаточность возникает по причине травм или в послеоперационный период, а также от токсического медикаментозного лечения. Крайне редко и беременность, и послеродовый период могут стать причиной изменения состояния почек. Опн и хпн развиваются по-разному, однако, течение болезни всех видов почечной недостаточности может привести к полному отказу всех функций почек.
Для исключения хронической почечной недостаточности необходимо проводить профилактические меры. Меры профилактики при хпн заключаются в своевременном обращении за медицинской помощью при симптомах почечной патологии. Предотвратить все провоцирующие факторы, значит, избежать возможного возникновения хронической почечной недостаточности. Необходимо принимать меры по лечению таких заболевании, как пиелонефрит, камни в почках, гломерулонефрит.
Основная классификация
Относительно стадий по креатинину существует несколько разработанных классификаций, однако, подавляющее большинство специалистов опираются на разделение Н.А. Лопаткина и И.Н. Кучинского. Данная классификация хронической почечной недостаточности описывает 4 стадии:
- Латентная стадия хронической почечной недостаточности. Данная стадия не влияет на состояние больного и, как правило, жалоб на самочувствие нет. Найти изменения можно только при проведении лабораторного анализа. При этом скорость клубочковой фильтрации падает до 60-50 мл/мин.
- Клиническая стадия хронической почечной недостаточности. На данной стадии пациент испытывает сильный дискомфорт, так как значительно увеличивается объем отхождения мочи. Изменяются некоторые функции в работе почек. Клубковая фильтрация снижена до 49-30 мл/мин.
- Декомпенсация стадия хронической почечной недостаточности. Клубковая фильтрация снижена до минимального значения и равна около 29-15 мл/мин. В моче наблюдается объем креатинина до 0,2-0,5 млмоль/л.
- Терминальная стадия хронической почечной недостаточности. Это самая последняя стадия заболевания, при которой надежды на восстановление функций почек нет. При анализе крови изменяется электролитный состав, мочевина, мочевая кислота и креатинин сильно повышаются. Такие изменения вызывают уремическую интоксикацию, при которой выделение кислоты невозможно.
Последняя стадия очень губительная не только для почек, но и для здоровья всего организма. Развиваются губительные проблемы сердечно-сосудистой системы, кровоток значительно ухудшается, развивается дистрофия сердечной мышцы и перикардит. А также в большинстве случаев у больных случается отек легких. Нарушается иммунная система и гормональный фон.

А также по увеличению значения креатинина в крови стадии хронической почечной недостаточности бывают по Рябову:
- До 440 мкмоль/л.
- От 440 до 880 мкмоль/л.
- До 1320 мкмоль/л.
- От 1320 мкмоль/л.
Международные классификации могут несколько отличаться от общепринятых в нашей стране. Каждая классификация хпн разделяет стадии на фазы. Необходимо при диагностике хронической почечной недостаточности четко определить стадию поражения, так как от правильно поставленного диагноза зависит правильность и успех лечения. Таким образом, появляется возможность держать под контролем развитие болезни и не давать одной форме хронической почечной недостаточности переходить в другую.
Должное лечение
Лечение хронической почечной недостаточности рекомендуется начинать с изменения азотемии, чтобы отведение вредных веществ происходило в нормальном режиме. Таким образом, будет уменьшен уровень азотистых соединений. В медицинской практике существует несколько методов по лечению хронической почечной недостаточности в зависимости от уровня креатинина в крови.
Методы лечения хпн на латентной стадии заболевания заключаются в изменении особенности питания, то есть лечебное питание. Принимаемая пища, должна содержать белок в умеренной дозе. Животный белок употреблять рекомендуется минимально, а вот растительный белок наиболее предпочтителен. Вследствие этого происходит замена рациона питания с мяса или рыбы, на бобовые культуры. Категорически запрещено ограничивать себя в еде или переедать, однако, необходимо рассчитать необходимую норму потребляемых калорий и придерживаться полученного значения.

В более прогрессирующих стадиях употребление белка необходимо снизить значительно, а также убрать из рациона продукты, насыщенные фосфором и калием. При нехватке полезных аминокислот их пополняют дополнительно применением препаратов. Полностью убираются из рациона бобовые, орехи, белый хлеб, молоко, шоколад, какао и грибы.
При лечении хронической недостаточности почек обязательно применяется метод дезинтоксикации. Скапливающиеся в крови вредные и токсические вещества необходимо из организма вывести. Для этого пациенту вводятся специальные растворы внутривенно. Чаще всего применяется раствор карбоната или сорбенты, но при неэффективности данных методов применяют заместительную терапию. В этапе лечения рекомендуется проводить измерение уровня азотемии.
Лечение народными средствами предполагает использование лекарственных трав. Признаки можно снять народными средствами типа отваров из мелиссы, брусники, одуванчика и т.д. Лечение народными средствами обязательно проводит под руководством специалиста и не заменяет препараты, прописанные лечащим врачом.
Что такое гемодиализ
Гемодиализ при хронической почечной недостаточности применяется для детоксикации организма. Гемодиализ осуществляется с применением специального аппарата, в народе его называют искусственная почка. Когда почки не выполняют свои основные функции по выводу токсических веществ, эту функцию выполняет искусственная почка. Осуществляется очищение крови от азотистых соединений.
Суть работы аппарата заключается в том, что под давлением проводится очистка крови диализирующим раствором, таким образом, из организма выводятся все токсические вещества. Аппарат состоит из нескольких частей: подающее кровь, диализатор, подающее диализирующий раствор.

В некоторых ситуациях гемодиализ рекомендуется при 3 или 2 степени, но все же лечение хпн в терминальной стадии требует пересадки почки. После проведения процедуры пациенту необходимо сдать мочу и кровь на анализ, а также необходимо измерить уровень креатинина и мочевины и количества минеральных веществ.
Несмотря на то, что процедура гемодиализа приводит к значительным улучшениям, все ее не стоит проводить пациентам с такими заболеваниями:
- Туберкулез легких в активной форме, заболевания легких.
- Заболевания, провоцирующие кровотечение.
- Нестабильное психическое состояние.
- Злокачественные новообразования.
- Заболевание кровообращения.
- Патологии нервной системы.
- Пожилой возраст.
- Постинфарктное состояние и сердечная недостаточность.
- Хронический гепатит цирроз печени.
А также пациенты, ведущие асоциальный образ жизни, которые не видят необходимости лечения, как правило, не проходят процедуру гемодиализа. Соответственно, люди, страдающие алкогольной зависимостью или употребляющие наркотики, не прибегают к такой процедуре. Курс лечения разрабатывается лечащим врачом, и в каждом конкретном случае он индивидуален.
Лечение сопутствующих заболеваний
При ухудшении общего состояния организма необходимо проводить лечение всех сопутствующих заболеваний. При хронической почечной недостаточности проблемы возникают по причине переизбытка вредных веществ в крови. Как правило, возникают признаки следующих заболеваний:
- Анемия.
- Эрозивный гастрит.
- Заболевания суставов и костей.
- Мочекаменная болезнь.
- Почечная остеодистрофия.
Терапия сопутствующих заболеваний обязательна, однако, проводя ее необходимо помнить о слабом состоянии почек, и что не все методы лечения подходят. При риске даже небольшого токсического воздействия на почки препараты заменяются. В данном случае предполагается только стационарное лечение, так как необходим постоянный контроль над состоянием больного и регулярное лабораторное исследование всех важных показателей жизнедеятельности.

При наличии у пациента сахарного диабета, терапевтические меры будут направлены на уменьшение уровня сахара, а при ожирении или гипертонии – на контроль над артериальным давлением. Так как основные классификации почечной недостаточности базируются на значениях креатинина и мочевины, то необходимо постоянное измерение и контроль данных показателей, ведь на их основе можно делать вывод об изменениях состояния мочевыделительной функции почек и о стадии развития почечной недостаточности.
При проведении процедуры гемодиализа показатели азотемии контролируются обязательно. Если держать под контролем все показатели, то возможно спрогнозировать, насколько будет прогрессировать патология в дальнейшем и с какой скоростью. На протяжении лечения необходимо лабораторными методами проводить исследования и контролировать показатели креатинина. Негативные симптомы и лечение взаимосвязаны.
Хроническая почечная недостаточность для детей
В детском возрасте хроническая почечная недостаточность возникает по следующим причинам: токсическое действие некоторых лекарственных препаратов, нарушение некоторых функций почек, нефропатия в прогрессирующем течении, нарушение целостности клеточных мембран, почечный дизэмбриогенез. Как правило, хроническая почечная недостаточность у детей возникает на фоне таких заболеваний, как уропатия в тяжелой форме, наследственный или склерозирующий нефрит, тканевый почечный дизэмбриогенез, тубулопатия. Ренальная причина – это повреждение почки, с учетом, что она одна.
Причиной появления хпн могут быть приобретенные или врожденные заболевания. врожденные – это прежде всего пиелонефрит, гломерулопатия, васкулит, поликистоз почек, нефрокальциноз, а также некоторые системные заболевания.
При хронической почечной недостаточности симптомы у ребенка ярко выражены. Дети чувствуют сильную вялость, быстро устает, кожа характеризуется бледностью, а также заметно, что в росте и развитии есть небольшое отставание. Часто хпн сопровождается анемией и ее симптомами. К сожалению, в возрасте от 7 до 13 лет, хпн может стать причиной летального исхода у ребенка.
Возникает данная опасность из-за того, что в данном возрасте организм ребенка начинает усиленно расти и формироваться, однако, почки, имеющие патологию, не развиваются, а значит выводить из крови токсические вещества будет практически невозможно. Если на первых стадиях заболевания ребенок не жалуется, то на последней стадии жизнь поддерживается только за счет применения аппарата искусственная почка.
Прогноз у детей
При каждом случае заболевания прогноз на восстановление делается исходя из конкретной ситуации. Сколько живут с таким заболеванием, зависит от множества факторов. Как правило, в детском возрасте проводится трансплантация почек, но данная операция может не привести к желаемому результату, и пересаженная почка также может прекратить функционировать и потребуется гемодиализ.
Современные методы лечения и препараты позволяют ребенку прожить около 30 лет при нормальной жизнедеятельности, однако, уровень смертности очень высок и болезнь может развиваться стремительно на фоне достаточного лечения. По статистике ребенок, находящийся на диализе с подросткового возраста, живет около 20ти лет.
Для недопущения появления хронической почечной недостаточности у ребенка, необходимо принимать меры профилактики на раннем этапе. Родителям важно следить за заболеваниями мочевыводящей системы, своевременно и в полной мере лечить почечные патологии, а также оценивать возможность прогрессирования почечных заболеваний.
При наличии у ребенка обструктивной уропатии, необходимо прибегать к мерам хирургической коррекции. Малейшие жалобы ребенка нельзя оставлять без внимания и при возникновении симптомов хпн необходимо срочно обратиться к специалисту, индивидуально подобранное средство лечения позволит достигнуть хороших результатов.
Использованные источники:
Узнаем какие существуют стадии ХПН по креатинину
Серьезное осложнение заболеваний почек — хроническая почечная недостаточность (ХПН), определяют ее стадии по креатинину. Это показательный и высокоинформативный метод , основанный на исследовании уровня креатинина в крови.
Креатинин — конечный продукт реакции распада белков. Он вырабатывается в процессе разрушения белковых соединений, затем с током крови попадает в почки. Там происходит его фильтрация, после чего выводится с мочой.
Классификация заболевания
В медицине приняты несколько классификаций почечной недостаточности по креатинину .
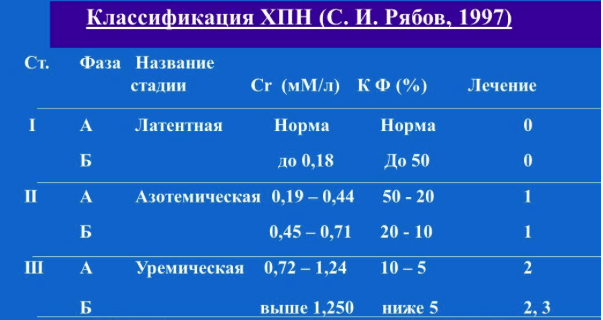
По Рябову
Данная классификация ХПН по креатинину основана на выделении стадии заболевания в зависимости от содержания вещества в крови:
- Латентная. Обратимая степень. Подразделяется на фазы А (креатинин нормальный) и Б (повышается до 0,13 ммоль/л). СКФ составляет 50% от нормы.
- Азотемическая. Развивающаяся степень. На фазе А креатинин доходит до 0,45 ммоль/л, на Б — до 0,70 ммоль/л. СКФ падает до 10%.
- Уремическая. Фаза прогрессирования болезни. На фазе А креатинин — до 1,2 ммоль/л, на Б — больше 1,26. СКФ минимальна, всего 5%.
Классификация по СКФ
При классифицировании патологии не ограничиваются только уровнем креатинина. Учитывают скорость клубочковой фильтрации (СКФ). В этой классификации выделяют 5 стадий:
- 0. СКФ более 91 мл/мин.
- 1. СКФ — 59-88 мл/мин.
- 2. СКФ — 29-58 мл/мин.
- 3. СКФ — 14-19 мл/мин.
- 4. СКФ — менее 13 мл/мин.
Несмотря на две различные классификации ХПН, стадия по креатинину и уровню скорости — важный показатель этапа заболевания.
Каждый этап болезни имеет характерные проявления:
Не стесняйтесь, задавайте свои вопросы штатному гематологу прямо на сайте в комметариях. Мы обязательно ответим.Задать вопрос>>
Латентный этап. Количество креатинина и СКФ почти нормальное. Снижается аммиачный синтез. Органы функционируют нормально. Симптоматика слабая, у больного наблюдается:
- повышение давления;
- жажда;
- утомляемость.
Компенсированный (полиурический) этап. Количество креатинина на этом этапе почечной недостаточности повышается, но недостаток работы почек компенсируют другие органы. Симптомы более выражены:
- усталость;
- жажда;
- повышение АД;
- низкая температура;
- пониженный гемоглобин;
- бледность или желтоватость кожи;
- частое мочеиспускание;
- уменьшение плотности урины.
У пациента нарушается белковый обмен, начинается кетоацидоз.
Интермиттирующий этап. Скорость фильтрации в почках резко снижается. Креатинин повышен до 0,5 ммоль/л. Из-за увеличения количества урины, организм теряет соли калия и кальция. Симптомы следующие:
- мышечные судороги;
- усталость;
- тошнота, рвота;
- низкий гемоглобин;
- повышенное газообразование;
- высокое давление;
- суставные боли;
- потеря аппетита.
Функции органов снижаются существенно, повышается восприимчивость больного к инфекциям.
Терминальный этап. Самый тяжелый, характеризующийся полной потерей почечных функций. Креатинин на этом этапе почечной недостаточности повышен до критических отметок, СКФ падает до минимума. В результате начинается интоксикация и у пациента появляются следующие проявления:
- тошнота, рвота, диарея;
- отечность конечностей и лица;
- потеря памяти;
- нарушения психики;
- аммиачный запах изо рта;
- сильный судорожный синдром.

Почки практически не работают, нарушено функционирование всех органов, больной находится в критическом состоянии и риск смертельного исхода резко возрастает.
Как развивается ХПН?
 Хроническая почечная недостаточность развивается постепенно, по мере гибели почечных нефронов. Такой диагноз возможно поставить по истечении нескольких месяцев болезни. Скорость прогрессирования зависит от основного провоцирующего заболевания. Такими провоцирующими ХБП (хронические болезни почек) являются: пиелонефрит, гломерулонефрит, нефропатоз.
Хроническая почечная недостаточность развивается постепенно, по мере гибели почечных нефронов. Такой диагноз возможно поставить по истечении нескольких месяцев болезни. Скорость прогрессирования зависит от основного провоцирующего заболевания. Такими провоцирующими ХБП (хронические болезни почек) являются: пиелонефрит, гломерулонефрит, нефропатоз.
Ускорить развитие ХПН может острая почечная недостаточность (ОПН), она резко повышает креатинин.
ОПН является обратимой патологией, но приобретает хронический характер, если не было вовремя провдено корректное лечение.
Лечение
Терапия заболевания зависит от степени ХПН по креатинину. Главная задача — улучшить фильтрационную скорость и снизить интоксикацию организма.
Диета
 Понизить креатинин в крови на латентной стадии почечной недостаточности удается с помощью корректировки питания.
Понизить креатинин в крови на латентной стадии почечной недостаточности удается с помощью корректировки питания.
Основные принципы питания:
- снижение количества белковой пищи;
- повышения количества клетчатки;
- ограничение соли;
- употребление чистой воды не менее 1,5л в день (если не нарушен диурез);
- поддерживание достаточного уровня калорийности рациона.
Полностью исключаются: мясо, бобовые, орехи, молоко, грибы, шоколад.
Предпочтение отдают соевому и другим растительным белкам. Это позволяет устранить азотемию. После нормализации состояния постепенно вводят животный белок.
Посмотрите видео на эту тему
Примерное меню
Вариант 1
- Завтрак: каша на воде, чай.
- Ланч: фрукт (банан, яблоко).
- Обед: овощной суп, овощное рагу с рисом, хлеб из муки грубого помола, компот.
- Ужин: тушеные овощи, соевая котлета, чай.
Вариант 2
- Завтрак: пудинг из кефира, компот.
- Ланч: запеченное яблоко, хлебец со сливочным маслом.
- Обед: суп-пюре из цветной капусты, тушеные овощи.
- Ужин: омлет из 1 яйца с водой, чай.
Помимо диеты, врач назначает прием витамино-минеральных комплексов для поддержания уровня витаминов.
Дезинтоксикация
На прогрессирующих этапах применяют меры для снижения интоксикации. Это выводит из организма токсины и азоты. Снизить уровень креатинина помогают сорбенты, соли кальция (карбонаты), противоазотемические средства.


Гемодиализ
На 3 и 4 стадии заболевания состояние пациента настолько тяжелое, что единственным способом понизить креатинин является гемодиализ. Гемодиализ — это метод очищения крови, с помощью которого выводят из организма продукты распада и нормализуют баланс воды и электролитов.
Его проводят с помощью аппарата «искусственная почка». Сначала производят забор крови, затем ее фильтруют с помощью диализирующего раствора и вводят пациенту уже очищенную. Длительность процедуры около 6 часов. Частота проведения и продолжительность курса зависит от степени ХПН. На последней стадии пациенты вынужден проходить периодический гемодиализ до конца жизни.
Процедура эта не из дешевых, не каждое медицинское учреждение имеет соответствующее оборудование. Стоимость гемодиализа в Московских клиниках варьируется от 4 до 6 тысяч рублей за один сеанс.
Однако, для некоторых больных это единственный шанс продлить жизнь с ХПН.
Лечение сопутствующих заболеваний
Хроническая почечная недостаточность становиться причиной различных патологий. Это заболевания суставов, анемия, камни в почках, гастрит. Терапия данных недугов проводится с учетом особенностей почек. Нельзя принимать препараты, оказывающие токсическое действие на почки.
Лечение заболеваний должно проходить в условиях стационара, под строгим контролем специалистов.
У пациентов с диабетом нормализация сахара крови позволяет снизить уровень креатинина .
Другие методы лечения
Терминальная стадия ХПН является угрожающей жизни пациента. На этом этапе почки почти полностью утрачивают свои функции. Если не удается нормализовать состояние с помощью гемодиализа, единственным выходом остается пересадка почки.
Профилактика
Профилактика почечной недостаточности заключается в своевременном и корректно подобранном лечении заболеваний почек и других патологий.
Для предотвращения рецидива и перехода болезни в прогрессирующую стадию необходимо соблюдать следующие рекомендации:
- придерживаться диеты;
- избегать инфекционных болезней;
- по возможности проходить санаторно-курортное лечение;
- не назначать самостоятельно никаких лекарственных препаратов;
- не употреблять алкоголь.
ХПБ — это очень серьезное и опасное состояние, напрямую угрожающее жизни пациента.
Определение его стадии по креатинину позволяет вовремя назначить лечение.
Использованные источники:
Хроническая сердечная недостаточность и функциональное состояние почек
Вероятность развития почечной дисфункции у больных с сердечно-сосудистой патологией значительно выше, чем в популяции, а функциональное состояние почек является независимым негативным прогностическим фактором в отношении развития систолической и диастолической дисфункции левого желудочка, а также сердечно-сосудистой смерти.
Вероятность развития почечной дисфункции у больных с сердечно-сосудистой патологией значительно выше, чем в популяции, а функциональное состояние почек является независимым негативным прогностическим фактором в отношении развития систолической и диастолической дисфункции левого желудочка, а также сердечно-сосудистой смерти.
Высокая значимость этих ассоциаций подтверждается созданием национальным Институтом сердца, легких и крови (США) рабочей группы (Working Group on Cardio-Renal Connections in Heart Failure by the National Heart, Lung and Blood) по кардиоренальным взаимодействиям при сердечной недостаточности в августе 2004 года (1, 2).
По данным de Silva, только у 7% из 1216 больных со стабильной хронической сердечной недостаточностью (ХСН) расчетная скорость клубочковой фильтрации (СКФ) была в пределах нормальных значений, а у большинства пациентов (83%) была диагностирована 2 или 3 стадия хронической болезни почек (ХБП) (3).
Ранее считалось, что ведущим этиологическим фактором развития почечной дисфункции при ХСН является гипоперфузия почечной паренхимы, однако исследование ESCAPE (Evaluation Study of Congestive Heart Failure and Pulmonary Catheterization Effectiveness) не выявило связи между показателями центральной гемодинамики и уровнем сывороточного креатинина (4). Для состояния сердечной недостаточности характерны также нейрогормональные нарушения в виде повышения продукции вазоконстрикторов (адреналина, ангиотензина, эндотелина) и изменения чувствительности и/или высвобождения эндогенных вазодилататоров (натрийуретических пептидов, оксида азота). При этом несмотря на снижение почечного кровотока, повышается почечное перфузионное давление, повреждается базальная мембрана клубочка и развивается микроальбуминурия (МАУ), протеинурия и нефросклероз. Кроме того, функциональное состояние почек также может ухудшаться вследствие таких сопутствующих заболеваний, как артериальная гипертония (АГ) и сахарный диабет (СД) 2 типа, а также терапии ХСН – предполагается роль гиповолемии, связанной с увеличением диуреза, ранней блокады РААС, гипотонии, связанной с приемом препаратов (5-7).
По современным представлениям, сочетание хронической сердечной патологии (ХСН) и длительно существующего снижения функциональной способности почек и/или имеющихся признаков повреждения почек (ХБП) соответствует второму типу кардиоренального синдрома (КРС) и приводит к ускоренному снижению функциональной способности каждого из органов, ремоделированию миокарда, сосудистой стенки и почечной ткани, росту заболеваемости и смертности (8, 9).
В последнее время возрастает интерес к патогенетической роли относительного или абсолютного дефицита эритропоэтина, который приводит к развитию анемии у пациентов с ХСН и ХБП, при этом выраженность ее нельзя объяснить только снижением функции почек (10). По данным некоторых клинических исследований, назначение эритропоэз-стимулирующих препаратов пациентам с ХСН, ХБП и анемией приводит к улучшению качества жизни, функционального состояния сердца, уменьшению размеров ЛЖ и снижению уровня мозгового натрийуретического пептида. В то же время возможность применения их в этой популяции больных вызывает большие сомнения, поскольку связано с увеличением риска сердечно-сосудистых осложнений (11-15).
Учитывая, что до недавнего времени пациенты с ХСН и выраженным нарушением функции почек практически не включались в крупные рандомизированные исследования, а также рост этой популяции больных, необходимо проведение контролируемых научных исследований, которые позволят улучшить прогноз, снизить заболеваемость и смертность для такой часто встречающейся и тяжелой сочетанной патологии.
На базе терапевтических и кардиологических отделений ГКБ №64 г. Москвы был проведен ретроспективный анализ историй болезни 421 пациента с ХСН II-IV ФК и систолической дисфункцией в стадии компенсации, средний возраст которых составил 60,0 ± 9,7 года (таблица 1). Женщин было 142 (43,7%), мужчин – 279 (66,3%). Средняя длительность течения ХСН составила 3,0 (0,1-2,0) года. Наиболее частыми причинами развития ХСН были перенесенный инфаркт миокарда (75,1%) и ГБ (89,1%). У половины больных имелась ХБП (50,6%), которая диагностировалась по критериям K/DOQI. Более 26% страдали СД 2 типа, нарушение ритма сердца по типу фибрилляции предсердий имели 33,3% пациентов. Чаще всего встречался III ФК ХСН (48,5%), реже – II ФК (25,4%) и IV ФК – у 26,1% больных. Все пациенты получали стандартную терапию ХСН: ингибиторы ангиотензин-превращающего фермента (АПФ) 370 (87,9%), блокаторы рецепторов ангиотензина II (БРА) 18 (4,3%) пациентов, b-блокаторы – 363 (86,2%), a-, b-блокаторы – 58 (13,8%), тиазидовые диуретики – 212 (50,4%), антагонисты альдостерона – 226 (53,7%).
Всем пациентам выполнялось стандартное клинико-лабораторное обследование, СКФ рассчитывали по формуле МDRD, которая в среднем по группе составила 64,4 (52,7-74) мл/мин/1,73 м 2 .
Результаты обработаны статистически с использованием критерия t Стьюдента, проводился однофакторный корреляционный анализ. Использовали компьютерную программу Statistica for Windows 6,0. Показатели представлены как М ± SЕ. Различия достоверны при р 2 . Стойкое снижение СКФ менее 60 мл/мин/1,73 м 2 (III стадия ХБП) зафиксировано у 41% (174) пациентов.
Для оценки изучаемых показателей в зависимости от уровня СКФ больные делились на две группы: I группа – уровень СКФ 2 (n = 183), II группа – СКФ > 60 мл/мин/1,73 м 2 (n = 228). Клинико-демографическая характеристика пациентов в зависимости от уровня СКФ представлена в таблице 2.
Группы были сопоставимы по частоте ИМ в анамнезе и частоте выявления ФП. В группе пациентов со СКФ ниже 60 мл/мин/1,73 м 2 преобладали больные более старшего возраста, чаще встречались АГ и СД, преимущественно у женщин, в этой же группе достоверно чаще выявлялась анемия.
Показатели СКФ обратно коррелировали с частотой выявления анемии (R = -0,2; р = 0,04), прямо коррелировали со значениями гемоглобина (R = 0,4; р 2 (таблица 3).
Достоверно различались группы по II и IV ФК ХСН по NYHA, как видно из таблицы 4. При СКФ менее 60 мл/мин/1,73 м 2 чаще встречался IV ФК ХСН (р = 0,01), отмечалась тенденция к увеличению частоты III ФК ХСН (р = 0,06).
Таким образом, при повышении ФК по NYHA достоверно снижалась СКФ. Однако показатели СКФ не зависели от длительности ХСН (р = 0,4) и ФВ ЛЖ (р = 0,1). Это может быть обусловлено тем, что мы исследовали пациентов с ФВ ЛЖ менее 45% и средней СКФ 64,4 (52,7-74,0) мл/мин/1,73 м 2 , т.е. группы были достаточно однородны.
В группе со СКФ 2 значения гемоглобина (р 2 отмечались более высокие показатели СРБ (р = 0,01).
Таким образом, у пациентов со СКФ ниже 60 мл/мин/1,73 м 2 чаще выявлялась анемия, а уровни гемоглобина, гематокрита и количество эритроцитов были достоверно ниже, чем в группе со СКФ выше 60 мл/мин/1,73 м 2 . Для группы со сниженной функциональной способностью почек был характерен более тяжелый ФК ХСН и достоверно более высокие значения СРБ.
- В обследованной группе больных с систолической стабильной ХСН (II-IV ФК по NYHA) стойкое снижение СКФ менее 60 мл/мин/1,73 м 2 , соответствующее третьей стадии ХБП, зафиксировано у 41% (174) пациентов.
- В группе пациентов со СКФ ниже 60 мл/мин/1,73 м 2 преобладали больные более старшего возраста и женщины с наличием АГ и СД. У этих больных достоверно чаще выявлялась анемия.
- При снижении СКФ достоверно увеличивался ФК по NYHA, однако связи между величиной СКФ и ФВ ЛЖ выявить не удалось.
- Пациенты со СКФ ниже 60 мл/мин/1,73 м 2 отличались более низким уровнем гемоглобина, гематокрита, эритроцитов, более высокими значениями СРБ.
Использованные источники:
