Хроническая сердечная недостаточность постинфарктный кардиосклероз
Постинфарктный кардиосклероз: причины, проявления, как избежать смерти
Каждый из нас знает о том, что инфаркт миокарда является одним из наиболее опасных состояний человека, которое часто приводит к летальному исходу.
Однако даже если пациенту была вовремя оказана медицинская помощь, инфаркт может в течение долгого времени давать о себе знать неприятными симптомами и заболеваниями, одно из которых носит название постинфарктный кардиосклероз.
Что это такое
Кардиосклероз представляет собой патологический процесс, который затрагивает миокард: ткань его мышечных волокон замещается соединительной тканью, что приводит к нарушению его функционирования.
По статистике, именно кардиосклероз становится наиболее частой причиной смертности и инвалидности людей в постинфарктном состоянии и с разными формами ИБС.
Причины, виды и формы
Самая распространенная причина кардиосклероза – инфаркт миокарда. Характерный рубец формируется через 2-4 недели после поражения тканей, поэтому данный диагноз ставят всем пациентам, перенесшим заболевание.
 Немного реже кардиосклероз развивается как осложнение других заболеваний: сердечных миокардитов, атеросклероза, ишемической болезни и миокардиодистрофии.
Немного реже кардиосклероз развивается как осложнение других заболеваний: сердечных миокардитов, атеросклероза, ишемической болезни и миокардиодистрофии.
Постинфарктный кардиосклероз принято классифицировать распространению патологического процесса. По этому признаку заболевание разделяют на очаговую и диффузную форму.
Очаговый постинфарктный кардиосклероз характеризуется появлением в миокарде отдельных рубцов, которые могут быть как крупными, так и мелкими (крупноочаговая и мелкоочаговая форма заболевания).
При диффузном кардиосклерозе соединительная ткань развивается по всему миокарду равномерно.
Опасность и осложнения
Основная опасность кардиосклероза заключается в том, что новообразованная ткань не может выполнять сократительную функцию и проводить электрические импульсы, соответственно, органа не выполняет свою работу в полной мере.
Если патология прогрессирует, миокард начинает сильно расширяться, в процесс вовлекаются различные отделы сердца, вследствие чего развиваются пороки, мерцательная аритмия, нарушение кровотока внутренних органов, отек легких и другие осложнения.
Симптомы
Клинические проявления постинфарктного кардиосклероза зависят от распространенности патологического процесса и его локализации – чем больше рубец и чем меньше здоровой ткани, тем больше вероятность развития осложнений. Пациентов с этим заболеванием беспокоят следующие симптомы:

- одышка, возникающая как после физических нагрузок, так и в состоянии покоя, и усиливается в положении лежа;
- учащенное сердцебиение и давящие боли в области грудины;
- цианоз, или посинение губ и конечностей, которое происходит вследствие нарушения процессов газообмена;
- аритмии, возникающие из-за склеротических изменений проводящих путей;
- снижение работоспособности, постоянное чувство усталости.
Сопутствующими проявлениями заболевания могут быть анорексия, набухание шейных вен, патогенное увеличение печени, отеки конечностей и скопление жидкости в полостях организма.
Так как постинфарктный кардиосклероз может привести к серьезным последствиям и даже летальному исходу, при любых неприятных ощущениях в области сердца, сбоях сердечного ритма, одышке и других подобных проявлениях, необходимо как можно скорее проконсультироваться с врачом-кардиологом (особенно если они сопровождают пациента в постинфарктном состоянии).
Диагностика
После инфаркта миокарда диагноз кардиосклероз ставится автоматически, но иногда случается так, что пациент на протяжении долгого времени не подозревает о наличии заболевания. Для его диагностики используются следующие методики:
- Внешний осмотр. При прослушивании сердечных тонов можно выявить ослабление первого тона на верхушке, иногда – систолический шум в области митрального клапана и ритм галопа.
- Электрокардиограмма. Данные исследования показывают очаговые изменения, характерные для перенесенного инфаркта миокарда, а также диффузные изменения миокарда, блокаду ножек пучка Гиса, гипертрофию левого и правого желудочка, дефекты сердечной мышцы.
- УЗИ сердца. Оценивает сократительную функцию миокарда и позволяет выявить рубцовые образования, а также изменения формы и размеров сердца.

- Рентгенография. При рентгенографии грудной клетки диагностируется умеренное увеличение объемов сердца, преимущественно за счет левых его отделов.
- Эхокардиография. Одна из самых информативных методик диагностики постинфарктного кардиосклероза. Она позволяет определить локализацию и объем перерожденной ткани, хроническую аневризму сердца, а также нарушения сократительной функции.
- Позитронно-эмиссионная томография. Выполняется после введения изотопа и позволяет отличить очаги измененной ткани, не принимающей участие в сокращении, от здоровой.
- Ангиография. Исследование проводят в целях определения степени сужения коронарных артерий.
- Вентикулография. Определяет нарушения движения створок митрального клапана, которое свидетельствует о нарушении функциональности сосочковых мышц.
- Коронарография. Проводится для оценки коронарного кровообращения и других важных факторов.
- ингибиторы АПФ, которые замедляют процесс рубцевания миокарда;
- антикоагулянты для профилактики образования тромбов;
- метаболические препараты для улучшения питания миоцитов;
- бета-блокаторы, предотвращающие развитие аритмии;
- мочегонные средства, уменьшающие скопление жидкости в полостях организма.
- Хроническая сердечная недостаточность;
- Различные нарушения проводимости сердечной мышцы, т. н. аритмии.
- Хроническую сердечную недостаточность (ХСН) Н 1 стадии – признаки которой проявляются только при физической нагрузке. Возникает одышка, сердцебиение, патологические нарушения происходят только по малому кругу кровообращения. В состоянии покоя гемодинамика не нарушена.
- ХСН Н 2 А стадии – в процесс вовлекается и большой круг кровообращения. Пациента беспокоит одышка, сердцебиение. К вечеру появляются отеки на ногах, которые исчезают самопроизвольно к утру, после отдыха.
- ХСН Н 2 Б стадии – отмечаются глубокие нарушения гемодинамики, выраженные признаки застоя по малому и большому кругах кровообращения. Отеки на нижних конечностях присутствуют постоянно, постепенно начинают отекать руки, лицо, грудная клетка и т. д. Одышка, сердцебиение присутствуют и в состоянии покоя.
- ХСН Н 3 стадии – выявляются признаки необратимых патологических нарушений во внутренних органах.
- Сухой повторяющийся кашель. Вызывается отеком слизистой оболочки бронхов вследствие застойного бронхита.
- Снижение выносливости при нагрузке, быстрая утомляемость. Из-за снижения движения крови на периферии скелетные мышцы претерпевают изменения.
- Сердцебиение.
- Цианоз (кожа приобретает синеватый оттенок) губ, слизистых и носогубного треугольника. Возникает потому, что скорость кровотока в этой области наиболее низкая. С развитием недостаточности развивается и акроцианоз – синеют отдаленные участки кожи (нос, уши). Кожа на ощупь холодная, липкая.
- Периферические симметричные отеки. Вначале появляются на стопах, голенях. В тяжелых стадиях присоединяется анасарка (генерализованный отек конечностей, груди и живота). О внутренних отеках может свидетельствовать увеличение массы тела.
- Метеоризм, увеличение живота.
- Застойные явления в печени и почках.
- Мочегонные средства, диуретики;
- Бета-блокаторы;
- Ингибиторы АПФ;
- Сердечные гликозиды и кардиотонические средства;
- Метаболические препараты.
- Крупноочаговый кардиосклероз. Он формируется после обширного инфаркта миокарда.
- Мелкоочаговый рассеянный кардиосклероз. Множественные небольшие включения соединительной ткани в миокарде. Возникают после нескольких микроинфарктов.
- одышка;
- дискомфорт и боль в груди;
- отеки (конечностей, легких, реже – брюшной полости);
- повышенное давление;
- головокружение;
- быстрая утомляемость;
- аритмия;
- непереносимость физических нагрузок;
- отсутствие аппетита.
- пароксизмальная тахиаритмия (тахикардия);
- фибрилляция желудочков;
- кардиогенный шок.
- шумы в сердце,
- глухой сердечный тон,
- повышенное АД,
- нарушенный ритм сердца.
- увеличение стенки левого желудочка за счет соединительной ткани (в норме ее толщина не превышает 11 мм);
- снижение фракции выброса крови левым желудочком (норма – 50–70%).
- остановить разрастание рубца;
- стабилизировать сердечный ритм;
- улучшить кровообращение;
- устранить ухудшающие качество жизни симптомы;
- улучшить состояние клеток сохранившегося миокарда и не допустить их отмирания;
- предотвратить угрожающие жизни пациента осложнения.
Лечение
На сегодняшний день единой методики лечения постинфарктного кардиосклероза не существует, так как функцию пораженного участка восстановить невозможно.
В качестве консервативных средств для лечения кардиосклероза назначаются следующие препараты:
 В самых сложных случаях применяются хирургические методы лечения: удаление аневризмы вместе с аортокоронарным шунтированием, баллонную ангиопластику или стентирование (в целях улучшения работы жизнеспособных тканей миокарда).
В самых сложных случаях применяются хирургические методы лечения: удаление аневризмы вместе с аортокоронарным шунтированием, баллонную ангиопластику или стентирование (в целях улучшения работы жизнеспособных тканей миокарда).
При рецидиве желудочковой аритмии пациенту устанавливают кардиовертер-дефибриллятор, а при атриовентрикулярной блокаде – электрический кардиостимулятор.
Очень важна диета (отказ от поваренной соли, алкоголя, кофе, продуктов, содержащих холестерин), контроль выпиваемой жидкости, отказ от вредных привычек и лечебная физкультура. Частью комплексной терапии может также выступать санитарно-курортное лечение.
Прогноз выживания и профилактика
Прогноз при данном заболевании зависит от процента поражения тканей, степени изменения сердечной мышцы, а также состояния коронарных артерий. Если кардиосклероз протекает без ярко выраженных симптомов и нарушения сердечного ритма, то прогноз для пациента хороший.
При осложнениях в виде аритмии и сердечной недостаточности лечение займет значительно больше времени и принесет меньший эффект, а при диагностике аневризмы существует прямая опасность для жизни.
В качестве профилактических мер необходимо вести здоровый образ жизни и следить за состоянием своего сердца, регулярно проходя электрокардиографию и осмотры у специалиста. При каких-либо проявлениях ишемической болезни, которая может привести к развитию инфаркта, врач может назначить препараты, укрепляющие сердечно-сосудистую деятельность, антиаритмические препараты, витамины (калий, магний и т.д.).
Постинфарктный кардиосклероз – опасное заболевание, которое зачастую приводит к тяжелым последствиям, вплоть до причины смерти. Но при правильном отношении к собственному здоровью можно не только свести к минимуму его неприятные проявления, но и продлить себе жизнь на несколько десятков лет.
Использованные источники:
Постинфарктный кардиосклероз
Постинфарктный кардиосклероз – форма ишемической болезни сердца, характеризующаяся частичным замещением сердечной мышцы соединительной тканью в исходе инфаркте миокарда. Постинфарктный кардиосклероз клинические выражается признаками сердечной недостаточности (одышкой, акроцианозом, снижением толерантности к физической нагрузке, утомляемостью, отеками) и нарушениями сердечного ритма. Постинфарктный кардиосклероз диагностируется на основании данных анамнеза (инфаркт миокарда); результатов ЭКГ и ЭхоКГ, сцинтиграфии миокарда, коронарографии. Лечение постинфарктного кардиосклероза включает назначение периферических вазодилататоров, мочегонных средств, антиаритмических препаратов; по показаниям – хирургическую реваскуляризацию миокарда и имплантацию ЭКС.
Постинфарктный кардиосклероз
Постинфарктный (постнекротический) кардиосклероз – поражение миокарда, обусловленное замещением погибших миокардиальных волокон соединительной тканью, что приводит к нарушению функционирования сердечной мышцы. В кардиологии постинфарктный кардиосклероз рассматривается как самостоятельная форма ИБС, наряду с внезапной коронарной смертью, стенокардией, инфарктом миокарда, нарушением сердечного ритма, сердечной недостаточностью. Постинфарктный кардиосклероз диагностируется через 2—4 месяца после перенесенного инфаркта миокарда, т. е. после завершения процессов рубцевания.
Причины постинфарктного кардиосклероза
Вследствие инфаркта миокарда образуется очаговый некроз сердечной мышцы, восстановление которого происходит за счет разрастания рубцово-соединительной ткани (кардиосклероз). Рубцовые участки могут иметь различную величину и локализацию, обуславливая характер и степень нарушения сердечной деятельности. Новообразованная ткань не способна осуществлять сократительную функцию и проводить электрические импульсы, что приводит к снижению фракции выброса, нарушению сердечного ритма и внутрисердечной проводимости.
Постинфарктный кардиосклероз сопровождается дилатацией камер сердца и гипертрофией сердечной мышцы с развитием сердечной недостаточности. При постинфарктном кардиосклерозе рубцовые процессы могут затрагивать и клапаны сердца. Кроме инфаркта миокарда, к постинфарктному кардиосклерозу могут приводить миокардиодистрофия и травмы сердца, однако это случается гораздо реже.
Симптомы постинфарктного кардиосклероза
Клинические проявления постинфарктного кардиосклероза обусловлены его локализацией и распространенностью в сердечной мышце. Чем больше площадь соединительной ткани и меньше функционирующего миокарда, тем вероятнее развитие сердечной недостаточности и аритмий.
При постинфарктном кардиосклерозе больных беспокоит прогрессирующая одышка, тахикардия, снижение толерантности к физической нагрузке, ортопноэ. Пароксизмальные приступы ночной сердечной астмы заставляют проснуться и принять вертикальное положение — сидя одышка исчезает спустя 5-20 минут. В противном случае, особенно при сопутствующей артериальной гипертензии, может развиться острая левожелудочковая недостаточность – отек легких. Аналогичные состояния у больных постинфарктным кардиосклерозом могут развиваться на фоне тяжелого приступа спонтанной стенокардии. Однако болевой синдром по типу стенокардии присутствует не всегда и зависит от состояния коронарного кровообращения функционирующих отделов миокарда.
В случае правожелудочковой недостаточности возникают отеки на нижних конечностях, гидроторакс, гидроперикард, акроцианоз, набухание шейных вен, гепатомегалия.
Нарушения ритма и внутрисердечной проводимости могут развиться даже при образовании небольших участков постинфарктного кардиосклероза, затрагивающих проводящую систему сердца. Чаще всего у пациентов с постинфарктным кардиосклерозом диагностируются мерцательная аритмия, желудочковые экстрасистолии, различного рода блокады. Опасными проявлениями постинфарктного кардиосклероза служат пароксизмальная желудочковая тахикардия и полная атриовентрикулярная блокада.
Неблагоприятным прогностическим признаком постинфарктного кардиосклероза является формирование хронической аневризмы левого желудочка, увеличивающей риск тромбообразования и тромбоэмболических осложнений, а также разрыва аневризмы и летального исхода.
Диагностика постинфарктного кардиосклероза
Алгоритм диагностики постинфарктного кардиосклероза включает анализ анамнеза, проведение электрокардиографии, УЗИ сердца, ритмокардиографии, ПЭТ сердца, коронарографии и др.
Физикальное обследование при постинфарктном кардиосклерозе выявляет смещение верхушечного толчка влево и вниз, ослабление первого тона на верхушке, иногда – ритм галопа и систолический шум на митральном клапане. При рентгенографии органов грудной клетки определяется умеренное увеличение сердца, преимущественно за счет левых отделов.
Данные ЭКГ характеризуются очаговыми изменениями после перенесенного инфаркта миокарда (при отсутствии повышения активности ферментов), а также диффузными изменениями миокарда, гипертрофией левого желудочка, блокадой ножек пучка Гиса. Для выявления преходящей ишемии используются нагрузочные пробы (велоэргометрия, тредмил-тест) или холтеровское мониторирование.
Информативность эхокардиографии в отношении постинфарктного кардиосклероза чрезвычайно высока. Исследование обнаруживает хроническую аневризму сердца, дилатацию и умеренную гипертрофию левого желудочка, локальные или диффузные нарушения сократимости. При вентрикулографии может определяться нарушение движения створок митрального клапана, свидетельствующее о дисфункции сосочковых мышц.
С помощью позитронно-эмиссионной томографии сердца при постинфарктном кардиосклерозе выявляются стойкие очаги гипоперфузии, нередко множественные. С целью оценки состояния коронарного кровообращения у больных с постинфарктным кардиосклерозом проводится коронарография. При этом рентгенологическая картина может варьировать от неизмененных коронарных артерий до трехсосудистого поражения.
Лечение постинфарктного кардиосклероза
Целями консервативной терапии постинфарктного кардиосклероза служат замедление прогрессирования сердечной недостаточности, нарушений проводимости и ритма сердца, предотвращение разрастания соединительной ткани. Режим и образ жизни больного с постинфарктным кардиосклерозом должен предусматривать ограничение физических и эмоциональных нагрузок, диетотерапию, постоянный прием назначенных кардиологом медикаментозных препаратов.
Для лечения постинфарктного кардиосклероза используются ингибиторы АПФ (эналаприл, каптоприл), нитраты (нитросорбид, изосорбида динитрат, изосорбида мононитрат), b-адреноблокаторы (пропранолол, атенолол, метопролол), дезагреганты (ацетилсалициловая кислота), диуретики, препараты метаболического действия (инозин, препараты калия, АТФ и др.)
При тяжелых нарушениях ритма и проводимости может потребоваться имплантация кардиовертер-дефибриллятора или электрокардиостимулятора. При сохраняющейся после инфаркта миокарда стенокардии напряжения после выполнения коронарографии (КТ-коронарографии, мультиспиральной КТ-коронарографии) определяются показания для АКШ, ангиопластики или стентирования коронарных артерий. При формировании аневризмы сердца показана ее резекция в сочетании с аортокоронарным шунтированием.
Прогноз и профилактика постинфарктного кардиосклероза
Течение постинфарктного кардиосклероза отягощается при повторном инфаркте миокарда, развитии постинфарктной стенокардии, аневризмы желудочка, тотальной сердечной недостаточности, жизнеугрожающих нарушений ритма и проводимости. Аритмии и сердечная недостаточность при постинфарктном кардиосклерозе обычно необратимы, их лечение может привести лишь к временному улучшению.
Для предотвращения формирования постинфарктного кардиосклероза важно своевременное и адекватное лечение инфаркта миокарда. В качестве лечебно-реабилитационных мер при постинфарктном кардиосклерозе рекомендуется ЛФК, бальнеотерапия, санаторное лечение, диспансерное наблюдение.
Использованные источники:
Проявления и лечение постинфарктного кардиосклероза
В 100% случаев после перенесенного инфаркта миокарда развивается постинфарктный кардиосклероз. Если дословно объяснять понятие инфаркт, он представляет собой некроз ткани на каком-либо участке сердца. Со временем сердечная ткань, подверженная некрозу, заменяется соединительной субстанцией.
Обычно этот диагноз выставляется спустя 2 месяца после перенесенного инфаркта. Диагностика заболевания обычно затруднений не вызывает, с помощью ультразвукового исследования сердечной мышцы достаточно просто определяется участок акинезии (полного прекращения сокращений) определенного участка сердечной мышцы.
Именно заболевание расценивается как причина следующих патологий:
Симптоматика заболевания будет определяться одним из этих видов нарушений деятельности сердца.
Стадии
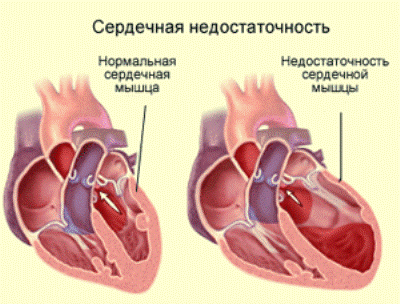
Хроническая сердечная недостаточность — это состояние, при котором ослабляется сократительная деятельность сердечной мышцы, и сердце не в состоянии обеспечить организм достаточным количеством крови. На фоне постинфарктного кардиосклероза хроническая форма развивается медленно, годами, постепенно снижая качество жизни пациента.
По классификации Стражеско-Василенко выделяют:
Существует еще нью-йоркская классификация ХСН, в которой выделены 4 функциональных класса, соответственно от легкой до самой тяжелой степени течения болезни.
Прогноз ХСН неблагоприятный в последних стадиях. ХСН Н 3 стадии часто определяется как причина смерти пожилого населения. По статистике считается, что у больного с постинфарктным кардиосклерозом и развивающейся на его фоне недостаточностью продолжительность жизни уменьшается на 5 – 7 лет.
Клинические проявления
Рассмотрим типичные признаки, возникающей вследствие заболевания.
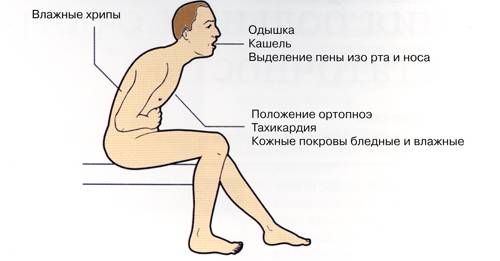
Одышка – быстрое поверхностное дыхание, ощущение нехватки воздуха. Такое состояние возникает вследствие повышения давления по малому кругу кровообращения (в паренхиме легких) и приводит к нарушению газообмена. Одышка может быть связана и с другими патологическими состояниями — анемиями, ожирением, легочными патологиями, поэтому рассматривать ее как основной симптом ХСН можно только после их исключения.
Пароксизмальная ночная одышка возникает спустя 3 – 5 часов от начала ночного сна. При этом повышается внутригрудное давление, т. к. в горизонтальном положении увеличивается внутригрудной объем крови. Снижается жизненная емкость легких. Больной просыпается, садиться в постели, начинает кашлять. Приступ купируется спустя полчаса от начала. Постепенно человек занимает для сна вынужденное положение – спит полусидя.
Понятно, что интенсивность симптоматики нарастает в зависимости от стадии заболевания. Если постинфарктный кардиосклероз развивается на большом участке сердечной ткани, например, после крупноочагового или трансмурального инфаркта, прогноз болезни благополучным назвать нельзя. В таких случаях высока вероятность внезапной смерти пациента.
Аритмии
В зависимости от размера и количества соединительнотканных рубцов могут развиваться различные нарушения ритма сердца. Разновидностей нарушений ритма достаточно много, основная их симптоматика представлена увеличением или резким уменьшением сердечных сокращений.
.jpg)
Аритмические приступы проявляются головокружением, нехваткой воздуха, болями в загрудинной области, нередко внезапной потерей сознания. Резкий срыв ритма носит понятие фибрилляции, которая может быть причиной смерти пациента.
Аневризма
Постинфарктный кардиосклероз может стать причиной аневризмы сердца, которая тоже способна приводить к смерти. Аневризма в течение долгого срока может ничем себя не проявлять, но это не означает, что проблемы не существует. Обычно диагностируют ее при сопутствующих обследованиях.
О лечении и не только
Современная медицинская наука, еще не изобрела эффективной методики лечения болезни и возникающих в результате её патологий. Лечение всех стадий, различных видов аритмий сопряжено с пожизненным приемом лекарств.
Из лекарственных препаратов применяют:
При развитии сердечной недостаточности или аритмии ограничивается физическая нагрузка пациента. При 3 стадии ХСН режим пациента может быть постельным.

Важно при постинфарктном кардиосклерозе соблюдать определенную диету. Количество выпиваемой жидкости сокращают до полутора литров в сутки, ограничения требует соль.
Потребление соли должно составлять не более 3 граммов за сутки. Периодически проводиться контрольное взвешивание пациента. Увеличение массы тела является свидетельством задержки лишней жидкости в организме. В этом случае следует увеличить дозу мочегонных препаратов.
Ограничить в питании надо продукты, содержащие животные жиры, холестерин, соль. Кроме того, следует увеличить поступление в организм клетчатки, которая содержится в горохе, бобах, фасоли, свекле, капусте. Продукты, богатые полиненасыщенными жирными кислотами употреблять надо обязательно. Это морская рыба, морепродукты, морские водоросли, растительные масла (лучше оливковое и горчичное), ягоды, овощи, фрукты.
Пациентам с постинфарктным кардиосклерозом приходится во многом менять свои привычки, но это влияет на продолжительность жизни.
Советуем прочитать отдельный материал о том, чем опасен кардиосклероз.
Использованные источники:
Симптомы и лечение постинфарктного кардиосклероза, смертельно опасные осложнения
Из этой статьи вы узнаете: что происходит с сердцем при болезни постинфарктный кардиосклероз (то есть кардиосклероз после инфаркта), симптомы патологии, к каким последствиям она может привести. Диагностика и лечение. Образ жизни с таким диагнозом.
При кардиосклерозе после инфаркта отмершая ткань сердечной мышцы (миокарда) замещается соединительной. Таким образом формируется рубец на месте участка, который пострадал от инфаркта – его еще называют мозолью миокарда. Этот рубец может разрастаться, из-за чего сердце может увеличится в размерах.


Такое отклонение приводит к снижению сократительной способности миокарда и ухудшению кровообращения во всем организме.
Часто кардиосклероз становится причиной смерти, поэтому отнеситесь к болезни серьезно и соблюдайте все рекомендации лечащего врача. Заниматься вами будут специалисты по заболеваниям сердца: кардиолог, кардиохирург, аритмолог.
Полностью вылечить такое заболевание невозможно, потому что на месте отмершей из-за инфаркта мышцы так и останется рубец. Лечение необходимо для того, чтобы кардиосклероз не привел к смерти. С помощью различных методов терапии устраняют осложнения, связанные с ухудшением работы сердца.
Разновидности постинфарктного кардиосклероза
В зависимости от площади рубцов выделяют:

Причиной смерти обычно становится крупноочаговый постинфарктный кардиосклероз, так как большой рубец сильно затрудняет работу сердца.
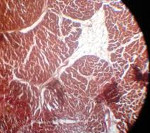
Что касается локализации заболевания, то чаще всего мозоль формируется на левом желудочке (в большинстве случаев – на передней его стенке, реже – на задней), а также на межжелудочковой перегородке.
 Места образования рубцов постинфарктного кардиосклероза
Места образования рубцов постинфарктного кардиосклероза
Симптомы заболевания
Постинфарктный кардиосклероз проявляется признаками, характерными для хронической сердечной недостаточности. Вот их список:

Если у пациента крупный рубец на левом желудочке, симптомы выражены ярко и присутствуют даже в состоянии покоя. Что касается физической активности, то непосильной оказывается даже ходьба пешком, подъем по ступенькам.
Часто заболевание сопровождается повышенным артериальным давлением, которое обязательно нужно устранить, так как оно увеличивает риск отека легких.
Смертельно опасные осложнения
Замещение мышечной ткани соединительной провоцирует возникновение многочисленных нарушений работы сердца, которые могут привести к смерти.
Опасные осложнения постинфарктного кардиосклероза:
Пароксизмальная тахикардия проявляется приступами ускоренного сердцебиения, которое сопровождается головокружением, тошнотой, иногда – обмороком.
Во время одного из пароксизмов может развиться фибрилляция желудочков – хаотичное их сокращение с очень высокой частотой (более 300 уд. в мин.) Такое осложнение в 60% случаев приводит к смерти пациента.
Кардиогенный шок возникает из-за крупноочагового кардиосклероза левого желудочка. Это резкое ухудшение его сократительной способности, которое не компенсируется соответствующей реакцией сосудов. Это приводит к недостатку кровоснабжения всех тканей и органов человека. Проявления кардиогенного шока следующие: падение артериального давления, бледная и влажная кожа, отек легких, сопор. В 81–95% случаев (в зависимости от возраста пациента) такое состояние приводит к смерти.
Диагностика постинфарктного кардиосклероза
Состояние пациентов, которые перенесли инфаркт миокарда, постоянно контролируют врачи. Установить окончательный диагноз «постинфарктный кардиосклероз» можно через несколько месяцев после некроза участка миокарда – когда процесс рубцевания уже заканчивается.
Некоторые пациенты, которые перенесли несколько микроинфарктов, могут даже не знать об этом. Такие больные обращаются с жалобами на боли в груди, одышку и другие симптомы сердечной недостаточности.
Уже во время первичного обследования можно заподозрить кардиосклероз. Выявляют его по таким признакам:
Поскольку эти симптомы могут быть проявлениями многих заболеваний сердечно-сосудистой системы, назначают более подробное обследование. Оно включает в себя такие процедуры:
Разберем эти методы подробнее.

С помощью электрокардиограммы можно подробно изучить особенности проводимости и электрической активности сердца, диагностировать аритмию. Она является одним из проявлений кардиосклероза. Иногда назначают суточное холтеровское мониторирование. Оно необходимо для выявления приступообразной тахикардии (чтобы зафиксировать приступ).
Эхо КГ

На Эхо КГ (УЗИ сердца) можно обнаружить:
Сцинтиграфия миокарда

Сцинтиграфия миокарда – это метод диагностики, при котором, используя радиоактивные изотопы, можно определить точную локализацию здоровых и поврежденных участков сердца. Во время сцинтиграфии пациенту вводят радиофармацевтический препарат, который поступает только в здоровые клетки миокарда. Таким образом можно выявить даже небольшие поврежденные участки сердечной мышцы.
Эти же методы диагностики применяются и для контроля эффективности лечения.
Методы лечения
Вылечить до конца постинфарктный кардиосклероз невозможно. Терапия необходима для того, чтобы:
Лечение может быть как медикаментозным, так и хирургическим. Последнее обычно применяется для устранения причины ишемии, которая спровоцировала инфаркт и кардиосклероз. Оно позволяет улучшить поставку крови к сердцу, что положительно сказывается на его работе и предотвращает дальнейшее отмирание клеток миокарда.
Медикаментозное лечение при постинфарктном кардиосклерозе
Применяют препараты из нескольких групп с разным фармакологическим эффектом.
Использованные источники:
