Сердечная недостаточность терминальная стадия прогноз
Лечение терминальной стадии хронической сердечной недостаточности

Хроническая сердечная недостаточность (ХСН) – важная проблема современного здравоохранения. Количество пациентов с ХСН в общей популяции составляет, как минимум, 10 млн человек в странах Европы и около 5 млн – Северной Америки 2. В связи с увеличением частоты и распространенности данной патологии с возрастом ХСН становится одной из основных причин смертности и госпитализации лиц пожилого возраста.
В последние годы количество больных, которые достигают терминальной стадии ХСН, постоянно растет, что является следствием увеличения продолжительности жизни благодаря улучшению лечения. Данная группа пациентов относится к стадии D по классификации Американского колледжа кардиологов/Американской ассоциации кардиологов и к III-IV функциональному классу (ФК) по классификации Нью-Йоркской кардиологической ассоциации (NYHA), характеризуется наличием структурных изменений в миокарде и резко выраженных симптомов сердечной недостаточности (СН) в покое или при минимальной физической нагрузке, несмотря на максимальную медикаментозную терапию согласно существующим рекомендациям 3 (таблица). Среди больных данной категории смертность в течение года составляет около 50%, поэтому такие пациенты нуждаются в специальных терапевтических вмешательствах [4]. Методы лечения должны предотвращать ухудшение течения ХСН в виде ишемии миокарда, тахи- и брадиаритмий, клапанной регургитации, легочной эмболии, инфекции или почечной дисфункции.
Фармакологическая терапия терминальной ХСН
Ингибиторы ангиотензинпревращающего фермента (иАПФ) рекомендуют как препараты первой линии всем пациентам со сниженной систолической функцией левого желудочка (ЛЖ) (фракция выброса [ФВ] 120 мс, у которых остаются симптомы ХСН (III-IV ФК по NYHA), несмотря на оптимальное медикаментозное лечение, ресинхронизация работы сердца (РРС) с использованием бивентрикулярной стимуляции уменьшает симптомы и повышает толерантность к физическим нагрузкам, снижает частоту госпитализаций и смертельных исходов [1-3, 23-25]. В исследовании COMPANION больные ХСН (III-IV ФК по NYHA) с ФВ 120 мс были рандомизированы в группы с оптимальным медикаментозным лечением и в комбинации с РРС, или РРС с имплантированным кардиовертером-дефибриллятором (ИКД) [23]. Важно, что в то время, как смертность снижалась в обеих группах, значительных отличий в уровнях смертности между группами с РРС и РРС/ИКД не наблюдалось. Полученные данные свидетельствуют о том, что использование ИКД в комбинации с РРС должно базироваться на соответствующих показаниях [3].
Что касается вторичной профилактики внезапной смерти, то в ходе исследований установлено, что ИКД уменьшает летальность при повторяющихся остановках сердца у пациентов с подтвержденной желудочковой тахиаритмией [1-3, 26]. Для первичной профилактики внезапной коронарной смерти при оптимальном медикаментозном лечении ИКД используют для снижения летальности у пациентов с ФВ 40 дней), а также с ишемической и неишемической СН (II-III ФК по NYHA) с ФВ 120 мс уменьшают клинические симптомы ХСН и снижают смертность [1-3, 23].
Трансплантация сердца – установленный хирургический способ для лечения терминальной стадии ХСН, который улучшает толерантность к физическим нагрузкам, качество жизни и выживаемость по сравнению с консервативным лечением [1-3, 29]. Показания для трансплантации сердца были пересмотрены S.A. Hunt [3]. Противопоказания включают наркотическую или алкогольную зависимость, отсутствие приверженности к терапии, серьезные неконтролируемые психические и сопутствующие заболевания (состояния после лечения злокачественных заболеваний в фазе ремиссии и в течение менее пяти лет после лечения, системные инфекции, выраженная почечная и печеночная недостаточность), стойкую легочную гипертензию [1, 2]. Отторжение аллотрансплантата сердца – серьезная проблема в течение первого года после трансплантации, долгосрочный прогноз в основном ограничен иммуносупрессией (инфекция, гипертензия, почечная недостаточность, злокачественные опухоли и васкулопатия трансплантата) 3. Таким образом, пятилетняя выживаемость у пациентов, перенесших трансплантацию сердца и получающих тройную иммуносупрессивную терапию, составляет 70-80% [29].
Данная процедура трансплантации сердца ограничена вследствие малого числа доноров и растущего количества реципиентов. Кратковременную гемодинамическую стабильность может обеспечить внутриаортальная баллонная контрпульсация. У пациентов с терминальной стадией ХСН, состояние которых слишком нестабильно для ожидания донорского сердца, в качестве «моста» к трансплантации может применяться искусственный ЛЖ, он улучшает качество жизни, частоту выживаемости в ожидании трансплантации и после нее [1-3, 30-31]. Как показано в исследованиях, у больных с терминальной стадией ХСН, которым невозможно провести трансплантацию сердца, имплантация искусственного ЛЖ улучшает выживаемость и качество жизни [1-3, 32]. Это позволяет использовать искусственный ЛЖ как альтернативу трансплантации. Осложнения имплантации искусственного ЛЖ включают инфекции, кровотечения, тромбоэмболию, а также поломку аппарата. Последние данные свидетельствуют о том, что выживаемость пациентов, которым имплантация искусственного ЛЖ проведена планово в ожидании трансплантации, лучше, чем когда эта процедура выполнена в ургентном порядке [33].
У больных с терминальной стадией ХСН и симптомами задержки жидкости, рефрактерными к диуретической терапии, гемофильтрация и гемодиализ могут обеспечить временное улучшение состояния [2]. Исследования показали, что у пациентов с выраженной систолической дис-функцией ЛЖ и значительной относительной недостаточностью митрального клапана операция улучшает качество жизни и выживаемость [34]. Аневризмэктомия ЛЖ показана больным ХСН в случае большой изолированной аневризмы [2]. Согласно последним данным, другие хирургические процедуры, такие как кардиомиопластика или частичная вентрикулотомия (операция Батиста), не показаны для лечения ХСН 2.
Экспериментальные возможности
Ранние клинические исследования показали возможность трансплантации стволовых клеток и клеток-предшест-венников в сердце и продемонстрировали положительное влияние на функцию сердца и/или жизнеспособность миокарда [35]. Однако небольшой масштаб исследований, малое число лиц контрольной группы, недостаточно изученный механизм функционирования трансплантированных клеток, недостаток информации о процедуре (оптимальный клеточный тип, количество клеток, время клеточной трансформации) и небезопасность некоторых клеток-предшественников в виде аритмогенности, связанной с имплантацией скелетных миобластов, делает необходимым проведение дальнейших фундаментальных исследований и инициации широкомасштабных рандомизированных двойных слепых контролируемых плацебо клинических исследований с определением конечных точек (включая смертность) для решения вопроса о роли клеточной терапии при ХСН.
Применение антагонистов рецепторов вазопрессина имело положительный гемодинамический эффект на ранних стадиях исследований, однако результаты длительных клинических исследований по определению их роли в лечении ХСН еще не получены. Новый вазодила-татор несиритид (рекомбинантный человеческий мозговой натрийуретический пептид) способен улучшать симптомы у пациентов с острой СН, не оказывая влияния на клинический исход. Однако в проведенных исследованиях эффект этого препарата на заболеваемость и смертность не выявлен [2, 3]. Ивабрадин – новый селективный и специфический ингибитор f-каналов синусового узла, снижающий частоту сердечных сокращений без отрицательного инотропного эффекта, в настоящее время оценивается в III фазе клинического исследования, в которое включены пациенты со стабильными заболеваниями коронарных артерий и систолической ХСН (исследование BEAUTIFUL).
Абсолютные и относительные показания для трансплантации сердца (в модификации S.A. Hunt) [3]
- Гемодинамическая нестабильность при ХСН
- Рефрактерный кардиогенный шок
- Документированная зависимость от инотропных средств для поддержания адекватной перфузии органов
- Пик VO2 15 мл/кг/мин без других показаний
Целью улучшения насосной функции ЛЖ при помощи хирургических методов является предотвращение дальнейшего его ремоделирования и уменьшение жесткости стенок миокарда. Это достигается при помощи таких методов, как миопластика и применение механической ограничивающей сетки Ancor, дающих многообещающие результаты, целесообразность применения которых при ХСН оценена в клинических исследованиях [2, 3, 36, 37].
Использованные источники:
Оказание помощи пациентам с хронической сердечной недостаточностью
- Облегчение страданий за счёт адекватного контроля симптомов,
- Психологическая и духовная поддержка.
- Сохранение качества жизни.
- Сохранение автономии и уважение прав пациента.
- Облегчение (но не ускорение и не пролонгирование) процесса умирания.
- Поддержка семьи.
Основные проблемы
- Стабильная тенденция к росту заболеваемости и распространённости ХСН.
- Почти в 20% случаев, смерти пациентов с ССЗ предшествует «терминальная фаза» продолжительностью от нескольких недель до нескольких месяцев.
- В 90% случаев тяжесть состояния определяется наличием нескольких заболеваний.
- Более 1/3 пациентов умирают дома в условиях амбулаторного наблюдения.
Определение показаний к паллиативному лечению
- Потребность в длительном внутривенном введении вазопрессоров (добутамин, милринон) для поддержания адекватной гемодинамики.
- Другие состояния, не поддающиеся проводимому лечению:
- Na+ 100 в минуту;
- креатинин >2.0 мг/дл;
- предшествующая декомпенсация.
- Na+ 134 ммоль/л, но 100 в минуту — 9 баллов;
- креатинин >2,0 мг/дл — 10 баллов;
- возраст старше 70 лет — 5 баллов;
- предшествующая декомпенсация — 6 баллов.
- Na+ 100 в минуту;
- креатинин >2,0 мг/дл;
- тяжёлые сопутствующие заболевания (злокачественные новообразования. ЦВБ, ХОБЛ);
- возраст старше 70 лет;
- постоянное нахождение в лечебных учреждениях или необходимость в помощи близких;
- подтверждённая кардиомиопатия.
- Na+ 134 ммоль/л, но 100 в минуту — 8 баллов;
- креатинин >2,0 мг/дл- 6 баллов;
- тяжёлые сопутствующие заболевания — 4 балла;
- возраст старше 70 лет — 5 баллов;
- постоянное нахождение в лечебных учреждениях или необходимость в помощи близких — 7 баллов;
- подтверждённая кардиомиопатия — 7 баллов.
Контроль симптомов
- Оценка адекватности получаемой пациентом схемы лечения сердечной недостаточности.
- Оценка всего спектра получаемых пациентом препаратов на предмет возможной кардиотоксичности и неблагоприятных лекарственных взаимодействий.
- Оценка выраженности всех имеющихся у пациента симптомов с целью проведения их коррекции.
Прогноз
- выраженная слабость;
- «прикованность» к постели;
- периодические нарушения сознания;
- сонливость;
- уменьшение потребности в пище и воде;
- невозможность приёма внутрь лекарственных препаратов;
- признаки периферической гипоперфузии.
Базовая СЛР включает в себя закрытый массаж сердца, ИВЛ, регулярное введение эпинефрина (адреналина), а при наличии специальных показаний — атропина и натрия гидрокарбоната.
Расширенную СЛР дополняют проведением дефибрилляции (при необходимости ЭКС) и назначением других лекарственных средств (прежде всего, амиодарона и лидокаина).
ССЗ в год становятся причиной более 4,3 млн смертей в Европейском регионе (48% всех смертей) и 2,0 млн смертей в 27 субъектах Европейского союза (42%). В настоящее время в Европе свыше 800 000 человек старше 65 лет ежегодно умирают от ССЗ, в том числе свыше 230 000 в странах Европейского союза.
Использованные источники:
Прогноз при сердечной недостаточности
Прогноз при сердечной недостаточности
Сердечная недостаточность очень распространена, это одна из основных причин смерти. Распространенность резко увеличивается с возрастом: в 50-59 лет она составляет 10-20:1000, после 75 лет приближается к 100:1000 населения.
Сердечная недостаточность — самый частый диагноз после 65 лет. Распространенность ИБС и инсульта постоянно снижается, а сердечной недостаточности — растет: вероятно, из-за старения населения и повышения выживаемости при сердечно-сосудистых заболеваниях. Сердечная недостаточность наносит огромный экономический ущерб за счет затрат на лечение и временной и стойкой утраты трудоспособности.
Прогноз при сердечной недостаточности неблагоприятный. Пятилетняя выживаемость составляет 50%, в тяжелых случаях годичная летальность достигает 35-40%. По данным Фреймингемского исследования, половина мужчин умирает через 1,7 года после постановки диагноза, половина женщин — через 3,2 года. Более 90% умирают от сердечно-сосудистых заболеваний: либо от прогрессирования сердечной недостаточности, либо внезапно.
Определить прогноз позволяет ряд независимых прогностических факторов.
Неблагоприятные прогностические факторы при сердечной недостаточности
Клинические прогностические факторы
- Пожилой возраст
- Сахарный диабет
- Курение
- Алкоголизм
- III-IV функциональный класс (по классификации Нью-Йоркской кардиологической ассоциации)
Лабораторные прогностические факторы
- Гипонатриемия
- Повышение сывороточного уровня норадреналина, ренина и эндотелина-1
Эпидемиология и прогноз хронической сердечной недостаточности
Беленков Ю.Н. Агеев Ф.Т.
В первые хроническая сердечная недостаточность (ХСН) заявила о себе как серьезная общественная проблема в 1960 г. когда госпитальная статистика США зарегистрировала своеобразный рекорд: число больных ХСН превысило 1% от всех госпитализированных в стационары, а частота впервые установленного диагноза ХСН составила 2 на 1000 всех обращений в год [1]. При этом общее по стране число больных ХСН составило 1,4 млн человек. Согласно расчетам Т. Gibson и соавт. (1966), число пациентов, страдающих ХСН, в 80-е годы должно было увеличиться до 1,7-1,9 млн человек [2]. Однако реальная картина 80-х годов превзошла все ожидания: в 1989 г. число госпитализаций по поводу ХСН увеличилось в 2 раза (2%), а число вновь выявленных случаев заболевания возросло до 2,5-2,7 на 1000 [3]. Дополнительно к этому, до 4% всех госпитализированных имело ХСН в качестве сопутствующего заболевания. В целом сердечной недостаточностью в конце 80-х годов страдало до 4 млн американцев (вместо 1,9 млн расчетных), что составляло примерно 1,5% от численности взрослого населения страны, и их число увеличивалось на 400 тыс ежегодно [3]. Похожая частота распространения ХСН (от 1 до 2% всех первичных госпитализаций) зарегистрирована в Австралии [2], несколько меньшая (0,4%) — в Англии [4]. В нашей стране подобная статистика ХСН не ведется, однако отдельные сообщения свидетельствуют об аналогичной США картине распространения заболевания [5]. Таким образом, по масштабам и скорости распространения ХСН сопоставима с самыми опасными инфекционными эпидемическими заболеваниями.

В том же Фрамингемском исследовании было показано, что не зависимо от возраста уровень заболеваемости сердечной недостаточностью у мужчин на 1/3 выше, чем у женщин [3].
ХСН и факторы риска сердечно-сосудистых заболеваний
Большая подверженность заболеванию сердечной недостаточностью мужчин связывается с присутствием у них большего количества факторов риска, обусловливающих развитие сердечно-сосудистых заболеваний в целом: это — гипертрофия ЛЖ, диабет, гипертония, курение, повышенный уровень холестерина и т.д. (расставлено в порядке убывания значимости). Однако степень этого влияния также зависит от возраста (рис.1). Так, например, курение является фактором риска для лиц молодого и среднего возраста (RR=1,5; p Наблюдение heart failure, сердечной недостаточности, сердечной недостаточностью
Использованные источники:
Хроническая сердечная недостаточность (ХСН): классификация, симптомы и лечение

Хроническая сердечная недостаточность (ХСН) характеризуется несоответствием между возможностями сердца и потребностью организма в кислороде. Вначале недостаточная функция сердца проявляется лишь при нагрузке, а затем и в покое. Хроническая сердечная недостаточность характеризуется комплексом характерных симптомов (одышка, снижение физической активности, отеки), часто сопровождается задержкой жидкости в организме.
Причина сердечной недостаточности – ухудшение способности сердца к наполнению или опорожнению. Оно обусловлено повреждением миокарда и дисбалансом регуляторных систем. В данной статье опишем симптомы, лечение хронической сердечной недостаточности, а также поговорим о классификации ХСН.
Классификация
В нашей стране была принята классификация ХСН по Н.Д. Стражеско и В.Х. Василенко. Она предполагает условное разделение ее на три стадии.
I стадия – начальная (латентная, скрытая). Неполноценность работы сердца проявляется лишь при нагрузке.
II стадия – нарушение гемодинамики проявляется и в покое. При стадии II А гемодинамика нарушена умеренно, страдает в основном или правый, или левый отделы сердца. При стадии II Б нарушено кровообращение в обоих кругах, отмечаются выраженные патологические изменения в работе сердца.
III стадия – терминальная (конечная). Тяжелая недостаточность кровообращения сопровождается выраженным изменением обмена веществ, поражением структуры внутренних органов и нарушением их функций.
В настоящее время принята классификация тяжести ХСН в соответствии с переносимостью нагрузок. Выделяют 4 функциональных класса (ФК) ХСН. При I ФК пациент хорошо переносит обычную физическую активность. Значительная физическая нагрузка может сопровождаться одышкой или утомляемостью. При ХСН II ФК обычная физическая активность умеренно ограничена, при III ФК отмечается значительное ограничение привычной активности из-за одышки и других симптомов. IV ФК сопровождается невозможностью выполнить физическую нагрузку без жалоб, симптомы появляются и в покое.
Функциональные классы ХСН могут изменяться в зависимости от лечения. Полной корреляции между функциональными классами и стадиями по Стражеско-Василенко нет.
Дополнительно выделяют систолическую и диастолическую ХСН (преимущественное нарушение сократимости или расслабления миокарда). Иногда выделяют право- и левожелудочковую недостаточность в зависимости от наиболее пораженного отдела сердца.
Симптомы
I стадия
Пациент предъявляет жалобы на быструю утомляемость, одышку, учащенное сердцебиение при выполнении физической нагрузки (подъем по лестнице, быстрая ходьба).
При осмотре можно увидеть акроцианоз (синюшность кистей, стоп). Часто появляются небольшие отеки (пастозность) лодыжек, голеней к вечеру.
При нагрузке отмечается быстрое учащение пульса. Можно отметить умеренное расширение границ сердца, приглушенность тонов, слабый систолический шум на верхушке. Картина при осмотре больного определяется основным заболеванием (гипертоническая болезнь, порок сердца и так далее).
II А стадия
Симптомы в покое выражены незначительно, усиливаются лишь при нагрузке. При патологии левых отделов сердца развивается левожелудочковая недостаточность, проявляющаяся нарушением гемодинамики в малом круге кровообращения. Она сопровождается жалобами на одышку при ходьбе, подъеме по лестнице. Могут появляться приступы удушья по ночам (сердечная астма), сухой кашель, иногда кровохарканье. Больной быстро утомляется при обычной физической нагрузке.
При осмотре можно увидеть бледность, акроцианоз. Отеков нет. Отмечается смещение левой границы сердца, часто нарушения сердечного ритма, глухие тоны. Печень не увеличена. В легких выслушиваются сухие хрипы, при выраженном застое – мелкопузырчатые хрипы.
При патологии правых отделов сердца появляются признаки застоя в большом круге кровообращения. Больной предъявляет жалобы на тяжесть и боль в правом подреберье. Появляется жажда, отеки, уменьшается диурез. Возникает чувство распирания живота, одышка при обычной физической активности.
При осмотре виден акроцианоз, набухание шейных вен, отеки ног, иногда асцит. Характерна тахикардия, часто нарушения сердечного ритма. Границы сердца расширены во все стороны. Печень увеличена, поверхность ее гладкая, край закругленный, болезненный при пальпации. Лечение значительно улучшает состояние больных.
II Б стадия
Характерны признаки недостаточности кровообращения по большому и малому кругу. Появляются жалобы на одышку при незначительной нагрузке и в покое. Характерно сердцебиение, перебои в работе сердца, отеки, боль в правом подреберье. Беспокоит сильная слабость, нарушается сон.
При осмотре определяются отеки, акроцианоз, во многих случаях – асцит. Появляется вынужденное положение больного – ортопноэ, при котором пациент не может лежать на спине.
Границы сердца расширены во все стороны, имеется тахикардия, экстрасистолия, ритм галопа. В легких определяется жесткое дыхание, сухие и влажные хрипы, в тяжелых случаях накапливается жидкость в плевральной полости. Печень увеличена, плотная, с гладкой поверхностью, заостренным краем.
III стадия
Дистрофическая стадия проявляется тяжелыми расстройствами гемодинамики, нарушениями обмена веществ. Необратимо нарушаются структура и функции внутренних органов.
Состояние больных тяжелое. Выражена одышка, отеки, асцит. Возникает гидроторакс – скопление жидкости в плевральной полости. Развиваются застойные явления в легких.
Лечение
Лечение ХСН преследует такие цели, как предотвращение развития симптомов (для бессимптомной стадии) или их устранение; улучшение качества жизни; уменьшение числа госпитализаций; улучшение прогноза.
Главные направления лечения ХСН:
- диета;
- рациональная физическая активность;
- психологическая реабилитация, обучение больных;
- медикаментозная терапия;
- электрофизиологические методы;
- хирургические и механические методы.
Диета
Рекомендуется ограничение поваренной соли. Чем более выражены симптомы, тем сильнее нужно ограничивать соль, вплоть до отказа от нее.
Жидкость рекомендуется ограничивать лишь при выраженных отеках. Обычно советуют пить от 1,5 до 2 литров жидкости в сутки.
Пища должна быть калорийной, с достаточным содержанием белка и витаминов.
Необходимо ежедневно следить за весом. Прирост массы тела более 2 кг за три дня свидетельствует о задержке жидкости в организме и угрозе декомпенсации ХСН.
Следить за весом нужно также для исключения развития кахексии.
Ограничение приема алкоголя носит характер общих рекомендаций, кроме больных с алкогольной кардиомиопатией. Следует ограничивать употребление большого объема жидкости, в частности, пива.
Режим физической активности
Физическая активность рекомендуется больным на любой стадии, находящимся в стабильном состоянии. Она противопоказана лишь при активном миокардите, стенозе клапанов сердца, тяжелых нарушениях ритма, частых приступах стенокардии.
Перед определением уровня нагрузки необходимо провести тест с 6-минутной ходьбой. Если пациент за 6 минут проходит менее 150 метров, начинать упражнения необходимо с дыхания. Можно надувать воздушный шар, плавательный круг несколько раз в день. После улучшения состояния присоединяются упражнения в положении сидя.
Если больной может пройти от 150 до 300 метров за 6 минут, показаны физические нагрузки в виде обычной ходьбы с постепенным удлинением дистанции до 20 км в неделю.
Если пациент может пройти более 300 метров за 6 минут, ему назначаются нагрузки в виде быстрой ходьбы до 40 минут в день.
Физическая активность значительно увеличивает переносимость нагрузки, улучшает эффективность лечения и прогноз. Эффект от таких тренировок сохраняется в течение 3 недель после их прекращения. Поэтому рациональные нагрузки должны стать частью жизни больного с ХСН.
Обучение больного
Пациент с ХСН должен иметь возможность получить всю необходимую ему информацию о его заболевании, образе жизни, лечении. Он должен иметь навыки самоконтроля за своим состоянием. Поэтому необходимо организовывать «школы» для таких пациентов и их родственников.
Немалую роль в повышении качества жизни такого больного имеет и медико-социальная работа, направленная на формирование здорового образа жизни, выбор режима физических нагрузок, трудовую занятость, адаптацию больного в обществе.
Медикаментозная терапия
Назначение лекарств при ХСН основано на принципах доказательной медицины.
Основные средства, эффект которых не вызывает сомнения:
Дополнительные средства, эффективность и безопасность которых требуют дальнейшего изучения:
 статины;
статины;- антикоагулянты (при мерцательной аритмии).
Вспомогательные препараты могут назначаться, исходя из клинической ситуации:
- периферические вазодилататоры (при сопутствующей стенокардии);
- блокаторы медленных кальциевых каналов (при упорной стенокардии и стойкой артериальной гипертензии);
- антиаритмические средства (при тяжелых желудочковых нарушениях ритма);
- аспирин (после инфаркта миокарда);
- негликозидные инотропные стимуляторы (при низком сердечном выбросе и гипотензии).
Электрофизиологические и хирургические методы
Применение электрофизиологических методов показано у больных с максимально активной, но недостаточно эффективной лекарственной терапией, которые могут сохранять высокое качество жизни. Основные методы:
- имплантация электрокардиостимулятора;
- сердечная ресинхронизирующая терапия (разновидность стимуляции сердца);
- постановка кардиовертера-дефибриллятора при тяжелых желудочковых нарушениях ритма сердца.
В тяжелых случаях ХСН может быть рассмотрен вопрос о трансплантации сердца, использовании аппаратов вспомогательного кровообращения (искусственные желудочки сердца), окутывании сердца специальным сетчатым каркасом для предотвращения его ремоделирования и прогрессирования сердечной недостаточности. Эффективность этих методов в настоящее время изучается.
Медицинская анимация на тему «Хроническая сердечная недостаточность»:
Использованные источники:
Хроническая сердечная недостаточность Хроническая сердечная недостаточность (хсн)
Хроническая сердечная недостаточность (ХСН)– это патофизиологический синдром, при котором в результате сердечно-сосудистых заболеваний происходит снижение насосной функции сердца, что приводит к дисбалансу между гемодинамической потребностью организма и возможностями сердца.
ХСН — это заболевание с комплексом характерных симптомов (одышка, утомляемость и снижение физической активности, отеки и др.), которые связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и часто с задержкой жидкости в организме.
В РФ страдает ХСН – 5,6%
50% больных с ХСН умирает в течение 4-х лет с момента манифестации декомпенсации.
При тяжелой ХСН – 50% больных умирает в течение 1 года.
Риск ВС при ХСН в 5 раз выше, чем в популяции
Средняя продолжительность жизни у мужчин – 1,66г., у женщин – 3г.
Максимальная распространенность ХСН – в возрасте 60-70лет.
ИБС, в том числе инфаркт миокарда (67%)
Артериальная гипертензия (80%)
Приобретенные и врожденные пороки сердца
Поражения миокарда установленной этиологии (алкогольные и др.)
Выпотной и констриктивный перикардит
Факторы, провоцирующие прогрессирование ХСН:
Заболевания эндокринной системы (СД, заболевания щитовидной железы, акромегалия)
Нарушение питания (дефицит тиамина, селена, ожирение)
Инфильтративные заболевания (саркоидоз, амилоидоз, коллагенозы)
Тахи- и брадиаритмии
Побочные эффекты лекарственных веществ (в-блокаторы, антиаритмические, цитотоксические)
Этиологические факторы приводят к уменьшению ударного объема, снижению сердечного выброса, что уменьшает кровоснабжение органов и тканей (почек, головного мозга и др.). Включаются компенсаторные механизмы:
— увеличивается активность симпатоадреналовой системы для поддержания на оптимальном уровне АД.
— активизируется ренин-альдостероновая система
— увеличивается продукция антидиуретического гормона (АДГ).
— увеличивается уровень венозного возврата к сердцу, ОЦК,
— гипертрофируется и дилатируется миокард,
— нарушается продукция вазодилатирующих средств.
В результате при прогрессировании заболевания увеличивается и нарастает ОЦК, в сосудистом русле скапливается большой объем крови, нарушается проницаемость стенок сосудов, и жидкая часть крови пропотевает в ткани. Накопившаяся углекислота в крови при замедлении движения крови раздражает рецепторы и рефлекторно вызывает учащение дыхания.
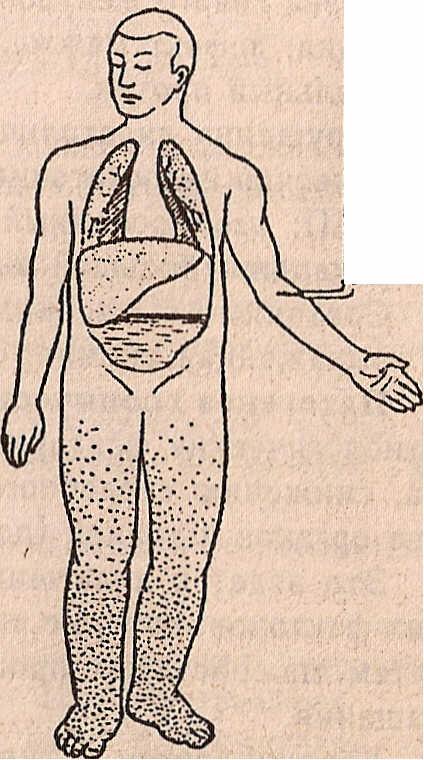
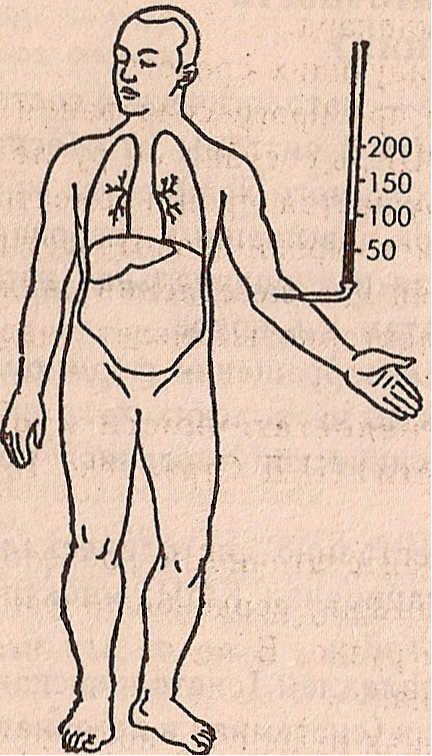
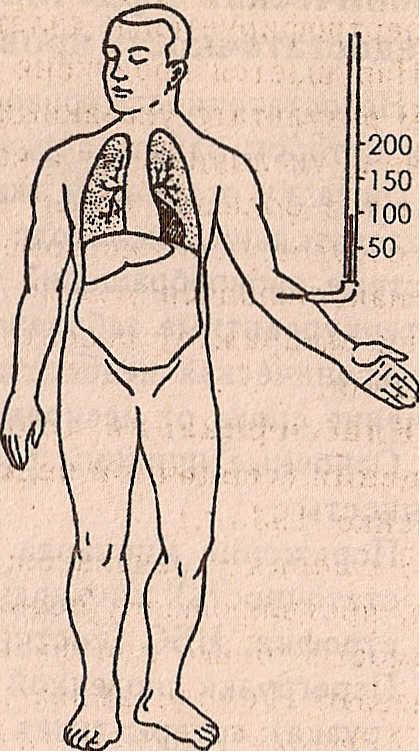
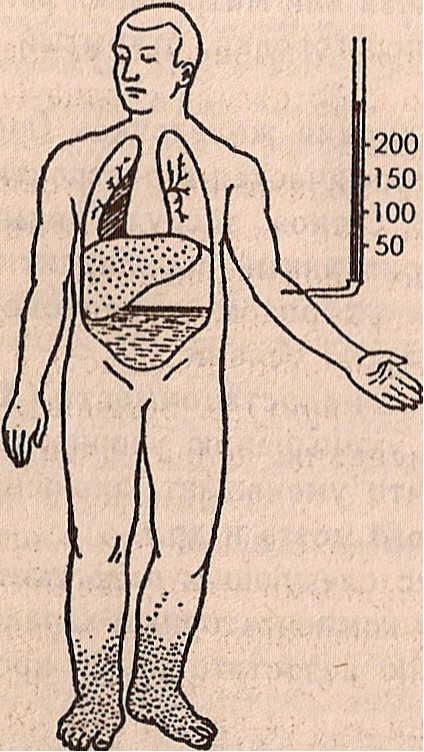
Схематическое изображение различных типов недостаточности сердца:
а — норма, б — левожелудочная , в — правожелудочная, г ,- тотальная недостаточность
Использованные источники:







